LUTOS NÃO AUTORIZADOS - 7ª Jornada LEM/IPUSP - 2018
Transcrições
LUTO NÃO AUTORIZADO DO BICHO DE ESTIMAÇÃO
Professora Tereza Martins – Doutora em ciências pela Faculdade de medicina da USP, especializada em anestesiologia veterinária, responsável técnica pela DORVET – tratamento da dor em animais
Na verdade, a situação do luto dentro da minha especialidade eu acabo tendo tanto como anestesiologista, sempre torço para que os meus pacientes não morram, pelo amor de Deus, mas também na clínica de dor. E na clínica de dor eu faço um atendimento de pacientes, principalmente cães e gatos com dor crônica decorrente do câncer ou não, artroses e outras doenças crônicas.
Nesse tipo de trabalho, na clínica de dor, com certeza os meus pacientes oncológicos são aqueles que menos tempo ficam comigo e que, de uma forma inevitável vão vir a óbito. De uma forma espontânea, ou seja, uma morte natural ou aquela induzida pela eutanásia. Na verdade, a gente está o tempo todo com essa situação de perda do animal e de como a gente deve lidar com essa situação. Digo eu pessoalmente enquanto Terezinha e eu enquanto veterinária também.
Na preparação da minha apresentação, eu achei uma frase muito interessante do porquê que as pessoas, hoje em dia, têm tantos animais. Talvez porque o homem precise, durante a sua vida, estabelecer vínculos para que a sua vida tenha um sentido de produção, de proteção, e talvez aí o animal seja o ser vivo no qual ele sente que existe essa interação. Então, sobre a importância de se estabelecer vínculos com um ser vivo, e o animal está dentro disso, que esse vínculo traduz uma simplicidade da nossa afeição pelo bicho de estimação. É um modelo para os momentos simples e íntimos que realmente nos sustenta. Sem esses laços que nos une, os vínculos de amor, amizade, responsabilidade e dependência pouco a pouco começamos a definhar. São nossos vínculos que nos mantém saudáveis. Então, com certeza, esse vínculo a gente tem também com o nosso animal de estimação.
Só pra ilustrar com números, essa avaliação foi feita em 2016, nós somos 3º país em quantidade de animais. Hoje no Brasil nós temos 132 milhões de animais, sendo que desse montante 52 milhões são de cães e 22 milhões são de gatos. E essa população tem uma tendência a aumentar, inclusive a de gatos também. Os brasileiros têm muito mais cães, mas a espécie felina está tendo um crescimento bastante acentuado e daqui há pouco a gente vai ter uma população muito grande de gatos, talvez não igual aos Estados Unidos, que é onde eles têm muito mais gatos, mas a nossa população vai aumentar.
Essa população está aumentando. Tanto que o IBGE fez uma pesquisa, um levantamento estatístico em 2013, publicado em 2015, onde eles perceberam que 64% dos lares brasileiros tem, pelo menos, um animal. E que em lares onde tem crianças maiores que 11 anos eles têm um cachorro. Hoje nós vemos que a população de cães é muito maior do que crianças. E essa população tende a aumentar. Existe uma expectativa que só de cão e gato em 2020 nós teremos 100 milhões.
E por que nós temos tantos animais?
Não é infrequente cada vez a gente ver mais a cena onde o animal faz parte da família. Por muitos ele é tido como um ente daquela família, ele participa das rotinas boas e ruins, ele participa das refeições, ele participa do banho, do ato de dormir. Ele é uma preocupação nas férias... e esses levantamentos têm mostrado que não é só pessoas com família com filhos que tem esses animais. Pessoas sozinhas ou ainda aquele senhor que fica lá, a semana inteira com aquele animal e o filho só vem, às vezes, no fim de semana para visitá-lo. Esse animal é a sua companhia rotineira fazendo que dessa forma, ele tenha uma relação muito estreita com esse animal. Ao passo de que ele considera um filho.
Temos esses animais por conta de ter companhia, ele implica em toque, em afeição, em cuidado. No caso de uma senhora, ela tem uma atividade. Algo depende dela, naquela vida pra que consiga sobreviver. Imagine a importância que tem esse animal na vida dessa pessoa.
Mas esse animal vai passar rapidamente pela nossa vida, já que a gente tem uma expectativa de vida muito maior que a deles. E de forma geral, cada pessoa vai perder um bicho, pelo menos, ao longo de sua vida dentro de um curso normal.
E aí, como é que a gente vai lidar com essa situação da perda desse “filho”, do “melhor amigo”... Então eu não vou mais ter aquele filho, não vou mais me sentir papai, não vou me sentir mais mamãe, não vou me sentir mais vovó. Como é que a gente vai lidar com isso?
Eu procurei na literatura, até tem algumas coisas..., mas dentro do Brasil mesmo, com essa população de animais a gente ainda não tem esse tema tão discutido dentro das universidades. Mas tem aqui, esta tese de doutorado que eu gostei bastante, não sei se a Dra. Vera está presente.... Ah, que bom que você está aqui... Mas de qualquer forma eu fiquei muito feliz quando eu vi esta tese de doutorado, porque primeiro, você falava desde um trabalho no qual eu estou inclusa e aqui, já começando essa coisa da preocupação com a repercussão da perda desse animal na rotina das pessoas. O que a gente tem visto no dia-a-dia é que sim, essa perda pode interferir de uma forma bastante negativa na vida dessa pessoa. E a Dra. Vera fez esse grande favor de iniciar essa pesquisa onde ela investigou o luto da morte do animal de estimação e o reconhecimento da perda. O reconhecimento da perda, no que eu entendi, pela pessoa e como que a sociedade vê a perda desse animal. Então pra isso ela fez uma análise quantitativa e qualitativa, me baseei mais na quantitativa onde ela avaliou alguns dados demográficos das pessoas que estavam respondendo à essa pesquisa, então, idade, sexo, local da sua morada, o vínculo que ela tinha com esse animal, o que ela achava que esse animal representava pra ela: amigo, filho, enfim, informações sobre esse animal falecido: se ele teve morte natural, se ele fez eutanásia, se ele estava doente... A informação sobre o reconhecimento dessa perda, então, se essa pessoa chorou, se foi publicamente, se houve apoio da família, se houve apoio das pessoas que estavam presentes e finalmente dados sobre o vínculo contínuo com o animal falecido. Se essas pessoas guardaram alguma coisa, alguma lembrança desse animal: foto e outras recordações.
Foram 360 participantes e 22 perguntas nessa primeira fase. Desses 360 participantes, 202 das respostas consideraram o animal um integrante da família e 184 dessas respostas consideraram que essa relação que ela tinha com o animal era um amor incondicional. E, o que eu pude perceber diante dessas respostas é que, quanto maior a proximidade dessas pessoas com esses animais, maior era a demonstração de tristeza, a demonstração da perda daquele animal e maior também era a intensidade desse luto. Mas isso não quer dizer necessariamente que as pessoas que não demonstram essas alterações de comportamento, elas não estejam sentido. porque eu acho que na verdade, esta é uma interpretação minha, é porque também a sociedade condena um pouco essa demonstração. “Imagina, você não vai trabalhar porque um bicho morreu?” “Que absurdo é esse?” Então, a pessoa fica contida nessa demonstração porque, se talvez fosse mais permitido, mais reconhecido, esse número pudesse ser até um pouquinho maior com relação à expressão da emoção da perda desse animal.
Todos vocês, infelizmente em algum tempo vão ter a perda de um animal. Por quê? Porque a gente tem, aí falando da parte biológica, esses animais têm um funcionamento orgânico diferente no qual eles envelhecem muito mais rapidamente do que a nossa velocidade de envelhecimento. Só pra exemplificar: Um cão de 10 anos, que já é considerado idoso, se o seu porte for pequeno no homem corresponderia a 55 anos. Se o seu porte fosse médio, 75 anos, o grande 75 e o gigante como um Dog Alemão, Bernese, São Bernardo, 94 anos. Percebam que o porte está relacionado ao envelhecimento mais precoce ou não.
Com o gato, gente, também é a mesma situação. Um gato de 10 anos corresponderia a 56 anos no homem. Então é logico. Esse organismo não vai viver 50 anos, 25 anos, 30 anos como é a nossa expectativa de vida que é muito mis do que isso. Então, inevitavelmente você vai perder um animal durante a sua vida toda. E aí? O que pode acontecer com toda essa perda. Você pode conduzir essa perda de uma forma mais natural possível ou, inclusive a sua primeira perda significativa na sua vida e a gente não tem essa noção de que a gente vai perdendo coisas, pessoas ao longo da vida, perdendo de uma forma, ganhando de outra, é lógico, mas que elas se vão pra outro plano, pra outro lugar e aí, como é que a gente pode lidar com tudo isso? E é aí que eu acho que a sociedade ainda não está muito pronta. As pessoas que perdem esse animal também não estão muito prontas e inclusive até o veterinário também não está muito pronto pra poder perder esse paciente.
E aí, como é que a gente faz? Não demonstra a minha emoção?
Silencio no áudio
Vamos chamar os proprietários de tutores que, a gente quando vai se referir, a gente fala animal ou bicho, não é bem animal, não é bicho tem que chamar pelo nome. Parece que é uma ofensa falar que é um bicho ou um animal. Acredite, acontece isso. E a gente vai contornando a situação conforme dá.
Então, como é que fica esse processo de luto se aquele animal representa tanto na minha vida e na vida da minha família e até na vida dos meus amigos, das pessoas que estão mais próximas.
Nesse processo de luto eu posso chorar? Eu posso sofrer? Eu posso reclamar? Quanto tempo vai durar esse meu luto? O tempo... o tempo vai depender de muitas coisas. Pode durar dias, semanas, meses, anos, mas com certeza eu posso chorar, eu posso sofrer, eu posso reclamar. No meu entender isso faz parte do processo de luto e, não poderia ser diferente já que eu tenho um vínculo tão grande assim com esse ser que é um cão e é um gato. Então eu acho que a primeira coisa é se permitir enlutar e ter todas essas reações que faz parte sim de um relacionamento real e de longa duração também.
Com relação ainda sobre a pesquisa da Dra. Vera essa manifestação frente ao óbito do animal ela teve 75% das pessoas que choraram publicamente e tiveram apoio das pessoas que estavam ao seu redor.
55%, não choraram publicamente. Na minha mostra, eu tenho assim: quase 99% das pessoas choram e quem mais chora é a mulher. E o homem também chora. Começa aquela coisa um pouco mais tímida, mas depois... já foi. Mas eu tenho assim na minha mostra que realmente as pessoas choram bastante, mas, a minha mostra é viciada porque o paciente que vai na Clínica de Dor, já tem um relacionamento mais estreito e a gente acompanha esse animal por muito tempo. Então ele também se sente mais à vontade de às vezes, externar essa emoção comigo.
47% das pessoas que a Dra. Vera avaliou, ela não realizou alguma atividade naquele dia. Olha só. Você perdeu o amigo, você perdeu o seu filho, cê deixa lá na clínica, dá as costas e você vai ter que trabalhar, você vai ter que ir tocando a sua vida como se nada tivesse acontecido porque, imagina você levar alguma coisa pro seu chefe dizendo: “ O meu cachorro morreu e eu não venho trabalhar hoje.” É bem complicado tudo isso.
56% desses animais, tiveram óbito natural porque esse animal estava muito doente e 62% desses óbitos que ela avaliou foi por eutanásia. Na verdade, eu até me assustei com essa quantidade de eutanásia. Uma porcentagem bastante grande. Mais aí depende da população que foi investigada com relação à sua doença. E esse luto pode ser muito mais pesado porque além de você ter perdido o seu animal, você autorizou a morte dele. Mesmo que tenha sido num contexto de boa morte, se é que existe isso. Então, em muitas das vezes isso fica muito mais pesada, um fardo muito mais pesado pra aquele tutor que, além de perder ele autorizou aquela perda. É bem complicado mesmo.
Eu vou mostrar alguns casos às respeito disso e das alterações de conduta que eu que eu vi e aí, como eu tive uma cachorra maravilhosa, espero não chorar... Eu tive a Nina. A Nina foi uma cachorra maravilhosa que passou pela minha vida então, eu me permiti contar a história dela pra começar a descrição dos casos.
Então, eu vou me portar como uma tutora: “A minha cachorra é maravilhosa, é linda..., mas ela é mesmo. Então, a Nina eu a peguei da rua quando eu fazia faculdade em Jaboticabal. Eu me formei, ela foi embora comigo, eu me casei, ela foi embora comigo e assim a gente viveu por 13 anos. A Nina era uma cachorra bem especial no sentido de ser muito amorosa, peluda, então era muito gostoso o toque. Era bem legal. Ela tinha uma inteligência... todos os tutores têm os seus animais inteligentes, e muito dócil. Tanto que ela fez parte de um projeto inovador no Brasil, que foi terapia mediada por animais da Dr. Hannelory Fuchs. Inclusive a Nina foi fundadora junto com Adonis, um Bernese desse projeto no qual a gente visitava algumas entidades e a gente utilizava os animais como uma ponte para que a gente chegasse até essas pessoas.
Bom, 13 anos. No final da vida dela ela iniciou uma insuficiência renal, depois ela se tornou crônica, mantive ela por 2 anos com essa insuficiência renal crônica, até que ela chegou num ponto onde eu fosse eu levava ela com soro, com acesso venoso, anestesiava, andava pra lá e pra cá, socava comida na boca, aquela coisa toda porque realmente ela estava muito mal, uma qualidade de vida horrível. E aí deu um problema. Eu era a tutora dela e eu era a veterinária dela. Foi péssimo, foi péssimo... Nesse momento eu acho super legal a gente separar as coisas porque você perde totalmente o norte da coisa. Tanto que, diante da doença dela e da diminuição da qualidade de vida que eu acho que é um índice muito importante pra que a gente... por exemplo: no caso da eutanásia. A gente faça a opção pela eutanásia... eu não consegui me decidir pela eutanásia. E o que aconteceu? Um dia eu estava dormindo com ela no chão mesmo e ela estava agonizando e ela acabou morrendo em meus braços. Foi terrível. Mas eu confesso pra vocês que, se talvez eu tivesse feito a opção pela eutanásia eu não sei se eu estaria também com o mesmo discurso. Eu não consegui ainda me decidir a respeito disso. E aí eu levei a Nina pra ser cremada porque o que eu gostaria que fosse feito comigo, joguei as cinzas dela no jardim, conforme eu havia prometido com ela. Fiz todo um processo e passei pelo período de luto que foi realmente o que os tutores me contavam. Que era aquele silêncio quando chegava em casa, como se o chão tivesse sido retirado dos pés daquela pessoa, aquele vazio horrível e foi justamente o que eu senti. Quando eu chegava na minha casa, e a minha casa era pequenininha, mas parecia uma mansão que eu não conseguia, assim, realmente chegar ao final dessa casa porque ela estava vazia. Ela não tinha a Nina, a Nina que vinha me receber todos os dias na porta, feliz e contente, e a gente conversava e depois cada uma ia fazer as suas coisas, vamos dizer assim, né? Então, realmente, nesse período do luto eu tive fases de desconstrução e tive que também fazer uma reconstrução de todos os meus sentimentos relativos a ela. Então, essa desconstrução desse animal que estava sempre me esperando, ela vivia porque eu estava ali amparando ela, ela tinha um serviço social... então foi bem difícil. E eu tive que reconstruir tudo isso a partir de um certo momento entender que eu ia chegar em casa e ela não estaria mais lá e ela não estaria mais disponível pra todas as funções que ela realizava e todas as outras funções que ela teve na minha vida. Então eu tive que, das cinzas encontrar um ressignificado pra que eu pudesse viver sem a Nina e não sofrer tanto quando eu falasse dela.
Uma das primeiras coisas que ela me fez nesse período de vida e nesse período de luto foi justamente enxergar no outro aquela dor que eu senti e que até então eu só ouvia. Eu confesso pra vocês que, mesmo sendo veterinária em alguns momentos eu achava que aquela demonstração era por demais exagerada, se bem que, cá entre nós, existem algumas situações, mas, de uma forma geral sim, a pessoa pode manifestar aquela perda. Ela tem o seu direito e ela deve, até. Então, eu comecei a entender isso. Eu comecei a entender que existe essa dor mesmo, esse vazio mesmo que os tutores me relatavam e eu acho que foi isso. Esses significados dela passar na minha vida entre outras coisas foi justamente o que ela não me ensinou em vida ela conseguiu me ensinar em morte e é isso que eu tento, agora passar, dentro das minhas especialidades e a clínica de dor é uma delas, é entender esse significado de eu estar ali atendendo aquele animal, daquela família preocupada com aquele animal e eu entender como vai ser a perda desse animal pra essa família e tentar ajuda-la da melhor forma possível enquanto veterinária porque muitas das vezes eu preciso da ajuda especializada, no caso da psicologia pra que essa pessoa possa ser ajudada de uma forma mais adequada.
E, com certeza eu passei por todas aquelas fases do luto: negação, raiva, barganha, depressão... embora Elizabeth ela tenha escrito isso pra pessoa que está morrendo, mas vamos fazer uma correlação que a gente acaba passando por todas essas fases. Então, eu acho que a partir da Nina, e olha que isso levou bastante tempo, eu consegui entender um pouquinho melhor como é que é a perda da pessoa e olha, tô até falando sem chorar... Já estou bem. E isso já tem muitos anos.
E aqui eu vou contar algumas situações de alguns pacientes que eu atendi também.
O Delta é um Bernese de 10 anos, 30 quilos. 3º quilos pra um Bernese, não sei se vocês conhecem. Um cão boiadeiro. Um cão alto, forte... O peso dele normalmente é 40, 50 quilos. Esse cão, quando veio pra mim tinha 30 quilos. Já tinha um comprometimento orgânico bastante intenso. O Delta veio pra mim porque ele tinha uma neolose em vertebra, há uma dificuldade em se locomover de uma forma muito intensa os membros posteriores. Essa neolose evoluiu pra uma metástase em fêmur também e quando eu fui atender o Delta a gente tinha uma fratura de metástase óssea em fêmur e a gente tinha algumas vezes em costela. Ou seja, o Delta já tinha as complicações desse câncer primário, já tinha metástase, inclusive já estava sofrendo de todas as alterações do câncer, nesse momento: síndrome paraneoplasica, anemia, diminuição de plaquetas, enfim... uma coisa horrível e dor. Eu fui chamada por conta da dor. Uma dor muito intensa. Avaliando o Delta clinicamente, eu realmente não vi muito o que fazer e a eutanásia sim, seria uma opção pro Delta já que dentre alguns instrumentos que a gente tem pra avaliar esse paciente, eu tenho um questionário de qualidade de vida que inclusivo foi validado no Brasil pra cães com câncer e dor, a gente tinha um “scor” de 10 sendo que o ótimo seria 36. É lógico que não é por conta do número que eu vou fazer eutanásia no Delta, mas ele é um instrumento que me ajuda a ver como está a qualidade de vida desse animal. Pois bem, diante de todo esse quadro, eu realmente sugeri pra tutora a eutanásia, é lógico que outros colegas já haviam sugerido eutanásia pro Delta, mas ela tinha um grande problema em aceitar. E é lógico, lembra o que eu contei da Nina? Eu também tive muita dificuldade. É muito difícil. Não é fácil você ser tão racional assim, ou ser prático, não sei e decidir sobre a vida ou não. É bem complicado. Então eu fui chamada justamente pra conseguir controlar a dor e até fazer com que essa tutora fizesse uma opção naquele momento, pela eutanásia do Delta. A eutanásia pra nós é permitido e a gente faz com doses de anestésicos e a gente tem o óbito desse paciente.
Conversando com essa tutora a respeito de todo quadro do Delta, a nossa ideia era fazer com que ela fizesse a opção pela eutanásia, pela perda desse animal, e aí a gente começou a ver vários problemas que estavam relacionados à essa decisão, lógico. Inclusive problemas que eu já passei que muitos de vocês também já passaram. Questões pessoais. Ela não queria a eutanásia, a mãe queria, todo mundo queria, menos ela. Então ela não conseguia se decidir. Ela que estava falando não e todo mundo estava falando sim. Então, era muito complicado. Ela não conseguia falar sim como todas as pessoas que estavam ao redor dela. Ela tinha algumas questões pessoais que eram religiosas também. Ela era de uma religião... muitas vezes a gente dá de encontro com essas pessoas, então a gente tem que realmente tentar entender como é o luto, como é essa passagem dentro dessa religião, então, havia as questões religiosas, existiam questões muito interessantes da perda do pai dela que ela já teve há alguns anos atrás e ela conseguiu lidar muito bem com essa perda e ela se assustava porque ela não conseguia imaginar a perda do Delta nesse momento. Parece uma coisa assim: “Calma, ela perdeu o pai...” eu acho que eram sobreposições de situações aí e dessa vez ela tinha que decidir pela morte de um ser, o pai dela morreu sem ela dar autorização, então realmente isso pesou muito pra ela.
Dúvida sobre a doença. Então vem aquela frase: “Ah, e se eu tivesse levado antes...” “E se aquele veterinário tivesse visto antes... Como assim?” Então, aquela coisa sobre a expectativa do tratamento e como aquela doença toda ocorreu. E, uma coisa que ela se surpreendeu é que ela já estava vivenciando o luto do Delta mesmo ele em vida. Isso a assustava muito porque: “Puxa, ele estava ali, olhando pra ela, interagindo com ela e ela tinha que pensar na morte, na perda do Delta. Era bem complicado. E a última dúvida que a gente tinha e que todos os tutores têm é: Quando realizar essa autorização pra eutanásia. E aí? É quando ele estiver comendo, bebendo, andando e abanando o rabo ou quando ele já estiver lá deitado, sem se levantar, sem ter nenhum tipo de interação? Isso é realmente uma grande dúvida que paira na cabeça do tutor e imagina o peso disso tudo no decorrer da perda desse animal porque, aí mais uma questão: “E aí, eu vou decidir a eutanásia e será que eu vou decidir no momento certo? Como é que tudo isso se processa?
Nesse caso aqui eu percebi que a gente precisava de um momento onde ela visse que havia uma falência muito importante, do organismo do Delta pra ela decidir realmente sobre a eutanásia dele. Esse ponto de decisão do momento da eutanásia foi muito interessante, foi muito bom. Ela conseguiu organizar a cabeça dela, tipo: É aquele momento em que eu vou perder fisicamente o Delta. Então ela fez a opção pela eutanásia nesse momento onde ela viu essa piora. Inclusive ela estava tão tranquila que ela acompanhou esse momento. Normalmente nós permitimos porque a gente faz de tudo pra que esse animal não sofra nesse momento. Então a gente pede até muitos exigem, outros não querem, enfim, que acompanhe o procedimento.
Quanto ao corpo do animal, muitas vezes o tutor deixa na clínica pra ser cremado pela prefeitura, alguns enterram em sítios, outros usam o serviço de cremação. No caso dela, ela já deixou na clínica os pertences dele, deixou as coisas dele porque é como se fosse alí, o marco da separação. “O Delta ficou lá e agora eu só levo o que eu tenho no coração e na cabeça a respeito dele. E assim foi feito.
A relação com a equipe – Ela se sentiu amparada e agradecida. Não sobre o meu serviço especialmente mas de alguém que foi até ela e ficou lá sentada uma hora conversando sobre a perda, conversando sobre várias situações que fugiam totalmente da alçada da medicina veterinária mas que era de relação dela com o Delta e com a sua família e todos esses fatores que estavam implicando na decisão de vida do Delta.
E aí, a gente deu um tempo pra ela vivenciar esse luto. A gente não fica ligando ou mandando mensagem toda hora, mas nessa clínica onde eu fiz esse procedimento eles normalmente mandam uma caixinha pra essa pessoa, contando um pouquinho dos sentimentos da equipe, dos veterinários frente a esse animal e eu mandei um whats App pra ela perguntando como ela estava. E ela me disse que estava muito feliz por ter recebido aquela caixinha e que ela estava tocando a vida dela, e aqui, no caso, cada um acha um jeito de minimizar as suas dores e eu senti que ela estava mais confortada e que ela conseguiu ver, por exemplo, a beleza de uma carta falando do Delta numa situação em que ela recente de perda desse animal. Eu confesso que nem sempre a gente tem esse retorno do tutor enlutado. Normalmente eles não querem mais falar sobre o assunto, muitas vezes ele não responde mais o Whats App, ele não responde telefonema, ele não volta à clínica porque ele começa a fazer referência da perda daquele animal com aquela instituição. Então as vezes a gente não consegue esse retorno e na verdade tem aquela coisa: “Eu continuo falando desse animal...” Então essa é uma das questões que faz, às vezes, com que a gente não fique revivendo tudo isso.
Um outo caso é o do Onka. Um labrador de 8 anos que estava numa situação que a gente não poderia fazer muitas coisas por ele. E ele tinha tutores muito cuidadores, muito tranquilos e diferentemente do Delta, esses tutores se programaram. Eles estavam ali curtindo cada dia do Onka como “puxa, mais um dia que você tá aqui com a gente.” Eu senti uma energia muito deferente da família do Onka quando eu comparo com a família do Delta onde a pessoa está mais esbravejando, reclamando, tudo mais e aqui, na família do Onka não. Eu senti que isso seria o curso normal da vida do Onka tanto que ele, em especial, eu fiz a eutanásia dele no momento em que ele não estava tão ruim clinicamente. Mas, para os tutores que o conheciam, 8 anos que estavam com o Onka, sabiam que aquilo não era mais vida pra ele. Tanto que o Onka chegou andando na clínica para que eu pudesse fazer a eutanásia. Foi terrível pra mim também. Porque a gente também fica em dúvida em que momento fazer isso. Mas aí a gente fez e eu lembro que o casal, muito simpático, eu fui me sentar com eles num banquinho fora da clínica eles choraram tudo que podiam chorar ali na minha frente, sempre agradecendo muito toda a atenção. Depois eu entrei em contato com ela e o relato era que doía menos e que agora era lembrança alegre que é o momento de um sorriso no rosto quando se lembravam do Onka. Então eles tinham melhor resolução com relação a essa perda.
Mas as vezes não é tão lindo assim. Um outro caso é o do Breno, 12 anos. Ele foi submetido à uma cirurgia de joelho. Eu fui a anestesista desse animal. Era um animal idoso, já com cardiopatia mas ele estava estável pra ser submetido à cirurgia e à anestesia. A gente fez a anestesia, a cirurgia, muito bem e eu pedi para que ele ficasse internado pra observação já que ele era um borderline com relação às suas funções orgânicas. E esse animal ficou internado em uma outra clínica porque onde eu fiz não fazia internação e dias depois esse animal morreu. Eu lembro que essa tutora vivia com esse animal, era a única companhia dela, ela não tinha mais ninguém e houve uma reação exacerbada, muito intensa com relação à perda do Breno. Tanto que ela moveu um processo judicial contra esse veterinário porque realmente ela sentiu que o Breno foi tirado dela antes do tempo. E que ele foi retirado com muita dor, com muitos maus tratos, segundo ela relatava. Enfim, a gente foi pras vias de fato judicial e na verdade era uma situação que poderia acontecer em qualquer momento. Mas o que a gente sentia, muito, e que ela queria que alguém fosse culpado pela perda do Breno dela. Ela sabia que ia perder um dia, mas era muito difícil de aceitar. Então agora parece que ela está um pouco mais tranquila porque ela ganhou a ação judicial, mas mesmo assim a gente ainda está... levou 5 anos. 5 anos de whats app, 5 anos de e-mail, bem complicado, mas parece que agora está um pouquinho mais tranquila e eu realmente espero que seja assim pra que ela consiga aceitar, se ela acha então que foi culpado... que isso sirva pra que ela aceite melhor a perda e que ela consiga se relacionar. Pra se ter uma ideia na ação judicial foi uma amiga dela que confessou não aguentar mais. Ninguém aguentava mais aquela pessoa porque a vida dela era falar do cachorro e que tiraram o Breno dela de uma forma muito injusta. Então, eu espero que agora a vida dela esteja melhor porque já que isso se resolveu na cabeça dela, no caso ela ganhando a ação judicial.
O que eu pude ver aqui de importante com relação a esse luto não autorizado é que, no caso do animal, uma das primeiras relações que eu acho que elas devem sofrer uma reeducação, é a relação do veterinário. A gente não tem nenhuma preparação em faculdade nada. Então a gente vai adquirindo ao longo do tempo com relação a lida mesmo com as pessoas... A gente até costuma dizer que a gente escolheu a veterinária porque a gente gosta mais de bicho do que de gente, mas é mentira porque o cachorro não vai com o cartão de crédito na boca... seria tão bom se fosse isso, né? Vai uma pessoa que conta o que está acontecendo com ele, enfim...Então assim, na verdade a gente tem que gostar das pessoas sim.
Tem uma outra coisa em relação ao veterinário. Quando um animal que ele está cuidando morre, ele perde o paciente, perde o cliente e vem toda uma situação de prostração frente a atividade profissional dele. Porque vamos combinar, nó médicos somos maravilhosos. Nós salvamos, nós curamos e quando a gente não consegue fazer isso a gente se sente péssimo e na verdade esse não é o conceito de medicina. O conceito de medicina é proporcionar qualidade de vida pro indivíduo dentro das suas expectativas. Então, pra gente também é terrível. Tanto que esses pacientes... cês viram que eu atendo, né? Eu costumo brincar que são curvas de rio. Tem um monte de coisa que ninguém quer mais cuidar e acaba mandando pra gente, pra gente poder fazer todo esse meio de campo. Então, eu acho que na verdade precisa um pouco da educação do veterinário que está a frente dessa relação, entender essa relação, entender essa perda e os reflexos dessa perda na relação com o tutor e do tutor com a sociedade. Mas de qualquer forma, diante das minhas experiências, hoje eu sei que eu devo permitir que as pessoas, dentro do meu contexto, eu aceitar que elas tenham um período do luto sim. Que elas possam vivenciar essa perda porque é do direito delas. Elas podem fazer isso. E tentar dentro dessa perda ressignificar e tentar achar coisas boas. Em algumas situações de tutores a gente precisa de auxílio especializado. No Brasil a gente ainda não tem muitos grupos de apoio com relação ao luto do animal, nos Estados Unidos tem um pouco mais, mas a gente já tem alguns grupos pipocando aí no nosso meio. A gente tem veterinários que se tornaram também psicólogos, então a gente pode ter essa ajuda, psicólogos que trabalham diretamente com veterinários, então também pode dar uma ajuda. E aqui, um adendo muito importante: Hoje a gente tem um serviço de psicologia assessorando o veterinário pra educar a equipe pra entender essa relação, entender a perda do seu paciente e entender esse luto que esse tutor pode vivenciar.
E aqui a gente respeitar: “Não quero mais nenhum animal.” A gente sempre diz. Eu também falei isso, né, e acabei encontrando gatos na minha vida, ou eles me encontraram, não sei. Mas de qualquer forma é bom dar um tempo. Um ser não substitui o outro então, nada de “Ah eu vou dar um cachorrinho pra ela porque ela perdeu o cachorro;” Isso é muito individual, aquele animal é aquele animal talvez por isso eu não tenha mais nenhum cachorro porque a Nina era o exemplo de cão pra mim. Mas tem que respeitar isso. Animal não é presente. Ele tem que ser conquistado, tem que ser querido em casa. E aqui uma coisa importante quando há crianças envolvidas, então, as vezes a gente tem um problema mesmo com relação a isso: “Ah, Papai do Céu levou.” “Tá dormindo”. E a criança não quer mais dormir, fica com raiva de Deus porque Deus levou o bichinho. E algumas pessoas tentam esconder essa perda do animal pra criança. É lógico, não precisa dizer: “Olha tinha câncer, metástase, tava sofrendo... sei lá. “Virou estrelinha”, tá. Ele morreu, tá em algum outro lugar... Mas falar pra criança porque inclusive isso, pode ser a primeira situação de perda significativa pra aquela pessoa. E isso, com certeza, se realizado de uma forma adequada só vai contribuir pro bom desenvolvimento daquela pessoa.
Uma coisa também bastante complicada é quando a gente tem o idoso envolvido. E a gente tem muito idoso que chega, eu até brinco, chega o idoso mancando de um lado e o cachorro mancando do outro, e eles tomam as mesmas medicações. Eu até falo: Não confunda Tramadol, Gabapentina, toma tudo a mesma coisa. E aí, pra esse indivíduo idoso é bem complicado. A morte desse animal significa finitude, ele também está próximo da morte. Muitas vezes ele não quer mais saber de nenhum bicho porque a expectativa de vida dele é pequena. Ele começa a ficar muito sozinho. Aquela senhora que se locomovia de repente pra passear com o cachorro, pra alimentar aquele animal ela diminui essa atividade, então, realmente esse grupo de tutores a gente tem que ter um olhar bastante especial com relação a essa repercussão do luto.
Finalizando, o que seria o luto? Na melhor das definições e é o que a gente sempre gostaria, que é aceitar a perda, ter consciência do falecimento, expressar seus sentimentos, tentar se ajustar às mudanças, retornar às atividades, guardar boas lembranças e se permitir fazer planos e olhar para o futuro. Muito bonito isso. É o que a gente gostaria, mas a gente sabe que tem que trabalhar muito pra que o enlutado consiga realmente chegar no “olhar pro futuro e ver uma coisa boa ali no futuro e só ter boas lembranças com relação a esse seu animal. E na verdade, dentro da minha conclusão, eu deixo mais perguntas do que conclusões mesmo.
O veterinário está preparado pra lidar com o luto pela perda do animal do seu cliente e do seu paciente? E aqui eu o coloco o meu relato onde eu falei pra vocês que até então eu não compreendia muito bem essas expressões do tutor, e ainda com essa população de cão e gato aumentando da forma de como está aumentando, então, se o veterinário não tiver esse olhar vai ser um pouco complicado. Muita gente vai migrar de um veterinário pro outro com certeza. Não é ter dó. É amparar aquela pessoa e estar disponível pra ela clinicamente.
O tutor do animal está preparado pra perda do animal? Porque é muito comum no consultório a gente ter relatos assim: “Se ele morrer eu morro junto.” Esse tutor a gente precisa trabalhar um pouco mais pra tentar fazer com que ele veja: “Olha, infelizmente a gente tem perdas. Vai doer, vai doer bastante, mas a gente tem que tentar trabalhar isso.”
E a sociedade está preparada pra vivenciar o luto do animal como está vivenciando a relação de vida em vida com esse animal? Porque em vida é meu filho, é meu amigo. Quando ele morre: “Ah, era só um cachorro que morreu. Por que você está desse jeito?”
Isso eu vejo que é a sociedade tendo esse comportamento, mas, às vezes, a própria pessoa que perdeu fica numa caixinha, tentando não demonstrar os seus sentimentos também por medo de ser ridicularizado, ou alguém brigar com ela.
Eu não tive essa experiência, todas as pessoas me apoiaram, mas eu vejo no dia a dia que realmente as pessoas passam por cima. “Ai que lindo, era seu amigo, mas, por favor, vai trabalhar, vai fazer isso ou aquilo porque era só um bicho você repõe depois.” Então eu acho que ainda falta bastante coisa aí pra gente ter realmente esse luto do animal reconhecido também pela sociedade já que existe um vínculo muito grande com esse ser.
LUTO NÃO AUTORIZADO DA PERDA GESTACIONAL
Profa. Mariana Bonsaver.
Psicóloga Clínica e Hospitalar – Mestre em Ciência da Saúde – Especialista em Gestação, Puerpério e Luto.
Enquanto sociedade, a gente está preparado pra olhar pra maternidade enquanto um lugar pra perdas?
Existem sim muitas perdas tanto concretas quanto simbólicas, nesse período.
Falando sobre as perdas concretas, de fato, quando há a perda do bebê mas também envolve uma série de implicações que são essas perdas simbólicas. Então, a gente perde os sonhos, perde o sentimento de capacidade, o sentimento de continuidade da vida... então é um lugar de perdas concretas e simbólicas.
Falando nos tipos de perdas que a gente encontra na maternidade, a gente tem: o aborto, perda gestacionais tardias, nascimento pré-maturo, a perda do bebê ideal, perdas neonatais, a perda dessa maternidade idealizada o quanto as coisas fogem do esperado de tudo aquilo que a sociedade impõe como uma maternidade normal e esperada. Existe também um luto pela barriga, sim, as pessoas, depois de terem filhos elas podem entrar em um processo de luto, até às vezes de depressão por perder essa gestação. De querer retornar a esse estado de sonhos e uma dificuldade em lidar com a realidade.
Hoje em dia a gente tem a questão da fertilização que é também um lugar muito importante pra se trabalhar perdas. Então quanto ser mãe, ser pai é tão forte, é tão idealizado que, quando não tem essa capacidade de gerar o bebê de uma forma natural surge a fertilização mas que é um processo muito doloroso. Não é só fazer a fertilização e ficar grávida. Tem toda uma série de perdas que podem acontecer até de fato até a pessoa engravidar.
E falando também de outras questões, a gente tem dificuldade em parto que implica em sangramentos e a possibilidade de se fazer uma histerectomia, o que significa a perda do útero. E também aí envolve uma série de representações quando a gente fala em ser mãe, de procriar, de gerar uma criança, muitas vezes vem com essa perda desse órgão reprodutivo.
Frase para reflexão: “Quando uma mulher está grávida, ela não está esperando uma criança. Ela já tem. Ela não vai ser mãe, ela já é. O bebê não está à caminho, o bebê já chegou.” Se nós queremos mudar a maneira de como a sociedade trata as crianças não nascidas, precisamos mudar a maneira de como falamos sobre elas.
Ser mãe, ser pai, envolve uma representação que não é só o concreto. A gente já vem com uma representação que a gente espera, que a gente imagina... Então são as expectativas, todos os sentimentos, toda idealização desse momento que existe, muitas vezes, sem de fato a criança existir concretamente. Ela já existe no imaginário desses pais. Por isso que é muito importante a gente validar a perda gestacional e neonatal. Não é porque a criança não nasceu que ela não existiu.
Então, falando da perda, ela é uma quebra no processo biológico e psicológico, ela não é tida como normal, principalmente quando a gente fala da perda de crianças, ela não segue um curso natural da vida, por isso que é tão difícil a gente pensar na perda de crianças. Essa perda implica numa redução da confiança e da capacidade materna e também paterna, sensação de desamparo e impotência, e às vezes, diante de outros tipos de perda: um parto prematuro, uma criança que nasce com alguma deficiência, às vezes a gente também tem essa dificuldade diante dessa perda em vincular-se com aquele bebê que de fato nasceu. Aquele bebê real.
Entendendo alguns conceitos:
Óbitos fetal, aborto, uma perda gestacional tardia, perdas neonatais.
Óbito fetal – ele é ocorre em qualquer período da gestação. É o óbito intrauterino.
O aborto, acontece até a vigésima semana quando o bebê pesa menos que 500 gramas. Tem algumas divergências na literatura onde alguns autores falam de um aborto até a vigésima segunda semana. Hoje em dia, pela minha experiência em maternidade, é também complicado a gente definir esse período porque hoje a gente tem bebês que nascem de 22 semanas, 23 semanas e que sobrevivem. Um tempo atrás não seria feito nada por essas crianças. Então, hoje em dia a gente tem também uma questão ética: Até que ponto é um aborto. Até que ponto a gente vai investir nessa criança... Como o Dr. Uenis falou na palestra anterior, com o avanço da medicina, a gente tem também esse avanço tecnológico então a gente vê UTIs neonatais que tem uma capacidade de lidar com pré-maturos com peso menos que 500 gramas. No meu trabalho eu acompanho muitos bebês que nascem com 300/400 gramas e que tem uma chance de sobreviver. Essa é uma questão ética que pode ser discutida.
De qualquer forma a gente fala de uma perda gestacional tardia, acima da vigésima semana de gestação. As perdas neonatais que ocorrem desde o momento que o bebê nasce até o vigésimo sétimo dia pós o nascimento. Mas também tem os bebês que ficam internados meses numa UTI neonatal. Então, até que ponto é ainda o cuidado neonatal, é um cuidado pediátrico, enfim... isso pra gente ter uma noção.
E hoje em dia nós temos as perdas recorrentes que são duas ou mais perdas gestacionais até a vigésima semana. São os abortos de repetição.
Vamos ver as estatísticas desses lutos não reconhecidos. A sociedade não quer olhar pra esse tipo de perda mas, quantas pessoas será que passam por isso? Que a gente não dá o devido cuidado, que elas precisam ser ouvidas.
Em 2015, óbitos fetais foram mais ou menos 32mil.
Óbitos infantis, neonatais, foram em torno de 25 mil
Só em um ano e só no Brasil.
A gente tem 50 mil casos no ano, média de 139 casos por dia. E a gente tem aqui os dados de curetagem, que acontece quando há a perda gestacional precoce, somente no SUS, em 2016 foram 172 mil. Em 2017, a gente tem uma estatística parcial de 119 mil. Então, é bastante.
4,7 milhões de mulheres entre 18 e 39 anos já abortaram. Uma a cada 5 mulheres até 40 anos já fez, pelo menos um aborto. São abortos espontâneos.
Mais de 500 mil mulheres abortaram em 2015 e a cada minuto, uma mulher aborta, no Brasil.
Pela minha experiência, pelo meu trabalho, eu atendo mais ou menos em torno de 5 abortos por dia. 5 mulheres que passaram por aquela perda gestacional, por dia. Fora as outras perdas, neonatais... então, é muita coisa.
Então, em 2015 a gente tem no Brasil em torno de 192 mil perdas gestacionais, sendo 20% das mulheres, elas passam pela vigésima segunda semana de gestação. Em 2015 foram 25 mil óbitos de recém nascidos e, também em 2015, 90 mil casos de perdas recorrentes que são esses abortos de repetição. E no mundo, só em 2015 foram: 2,6 milhões de óbitos fetais.
O quanto a gente precisa falar à respeito e quanto a gente tem enlutada, no Brasil e no mundo.
O que a gente de causas pra essas perdas?
A gente tem as causas fetais que são, principalmente más formações do feto: doenças graves que a gente tem conhecimento ou não. Em casos de aborto não dá pra ser feita uma investigação em relação à má formação, a gente tem restrições de crescimento, asfixias, traumas no parto, Hoje em dia com essa questão de parto normal a qualquer custo. O quanto a sociedade também impõe que o melhor é o parto normal, que a recuperação é melhor, que pro bebê é melhor... e a gente tá passando por cima de algumas questões que é o cuidado com o bebê, olhar pra esse bebê. Então a gente tem muitos traumas no parto que levam à óbitos. E sofrimento fetal: dificuldade de oxigenação, da placenta, cordão umbilical... esse tipo de causa.
E tem as causas maternas. Das principais a gente tem diabetes gestacional que tem uma implicação importante, pré- eclampsia síndrome Help que é um aumento da pressão arterial da mulher na gestação, descolamento de placenta, quadros infecciosos, doenças autoimunes e hoje em dia se fala muito das doenças hematológicas que é a trombofilia. Muitas mulheres têm e não sabem. É uma doença de coagulação que leva à perdas gestacionais.
A gente tem essas causas conhecidas mas, muitas vezes, a gente não sabe o que aconteceu. O que levou a essa perda. Isso gera nos pais, uma angústia muito importante.
As vezes o coração do bebê para de bater durante a gestação. Exemplo: As vezes falta uma semana pro parto e o bebê vai á óbito por causas desconhecidas. O coração para de bater.
Quem já passou por essa perda, quando vai engravidar de novo sente uma angústia muito grande porque não consegue prever, não consegue saber a causa do óbito do bebê intraútero.
Falando um pouco sobre cada tipo de perda:
A gente tem o aborto que é o tipo de perda menos reconhecida. Grande parte da população feminina já passou por um tipo de aborto mas a sociedade não valoriza porque o bebê não existiu. Não teve um vínculo. “Ah, é melhor perder no começo do que no final...” é o que costuma ouvir. A mãe não é reconhecida. Então, se não teve um bebê formado, era o começo da gestação, então, né... ela nem foi mãe. A gente lida com essa falta de apoio, suporte não adequado ou esse luto não pode ser reconhecido. Mas esse tipo de perda gera muita insegurança e frustração. O contar pra família bem no início da gestação e depois... “Ah, mas eu perdi...” Gera a frustração: “Poxa, eu não consegui segurar essa gestação... Como as pessoas estão me vendo?” Gera muito prejuízo na capacidade materna. Na função de gerar, de dar continuidade pra vida e que aquela mulher não se sente capaz.
Pra esse tipo de perda há muitas falas tipo: “Ah, mas não vingou”. “Mas era um monte de células, só.” “Não estava formado, então porque você vai sofrer?” “Ah, mas é melhor perder agora. A natureza é sábia porque vai que tivesse uma má formação, ia nascer com problema...” Mas e toda aquela questão de ser mãe que implica ser mãe já antes da criança existir. Então, existiu uma mãe, existiu um bebê...
Também tem as questões dos procedimentos invasivos. Dependendo da idade da gestacional, é preciso tomar medicação pra poder induzir esse parto. Mesmo que seja o caso de uma perda até a vigésimo, vigésima segunda semana.
Tem a curetagem que é um procedimento invasivo, anestesia geral, causa muita dor. É um processo muito desgastante pra mulher.
Fala de uma paciente: “Perdi no primeiro trimestre e já tinha me apegado muito ao bebê. Quando perdemos no primeiro trimestre são poucas as pessoas que validam a nossa dor. Eu estou tendo problemas com a minha família. É a que menos respeita. A impressão que tenho é que para se dar valor á uma perda ela tem que ser equivalente ao tempo. Tipo: aborto espontâneo é menos importante que perda gestacional. Esta por sua vez, é menos importante que a perda neonatal e está menos importante do que o filho que nasceu e viveu e assim por diante... Ou seja, você perdeu no primeiro trimestre e não te dão o direito de lamentar, aliás, teu filho não existe. Pra mim, todas as perdas são perdas independente do tempo. Em todas elas, sofremos.”
Este foi o relato de uma pessoa que passou por esse tipo de perda. É o quanto ela precisa validar isso. O quanto, de fato, ela se apegou à aquela criança...
Uma outra fala: “Existiu uma vida evidenciada por duas linhas rosas. As mesmas linhas que já alertaram uma mulher sobre o seu papel de mãe. Existiu o som de um coração que já está batendo mesmo que tenha batido por um dia, um mês ou mais. Existiu uma conexão que já aconteceu entre a mãe e o bebê. Existiu também o amor já plantado profundamente no coração dessa mãe. Uma mãe que começou a crescer no primeiro sinal de que uma vida é mostrada em um teste de gravidez. Não importa que a gravidez somente durou algumas semanas. Não importa se é uma perda inicial ou tardia. O que importa é que existiu um bebê que foi amado imensamente e amor não pode ser medido por semanas”.
Aí também tem uma questão que dificulta o processo de luto. É a questão do direito de enterrar essa criança. Enquanto práticas, hoje em dia, um bebê que nasce menor que 20 semanas ou com peso menor que 500 gramas, não é enterrado. Ele é descartado. Muitas vezes como lixo hospitalar. E o quanto é difícil porque tem implicação. Todo ser, como a gente viu nesses relatos. Esso é uma vida de ter tido nome, de ter tido um plano de vida, desses pais terem imaginado como seria essa criança e a gente não tem essa possibilidade ou de concretizar a perda, ou de ter ali uma questão simbólica de ter um lugar ali onde o filho está e que os pais podem visitar... Então, essa é uma questão que complica o processo de luto.
O nome, também. Esses pais não têm o direito de colocar um nome. De ter uma certidão com o nome daquela criança: “Esse foi o fulano, pertenceu à essa família... com nome e sobrenome.
Hoje em dia a gente tem umas questões jurídicas, alguns movimentos que vão à favor de incluir o nome do bebê natimorto num registro. É o que a gente fala de direito de personalidade. Então, essa criança existiu e ela precisa também ter esse documento comprovando. Isso é importante pra família. Pode concretizar a existência dessa criança como alguém, como uma pessoa que viveu e teve a sua história.
Nos Estados como São Paulo, Sergipe, Pernambuco, Mato Grosso do Sul e Rondônia, essa decisão é facultativa. Ainda tem muita gente lutando pra que isso de fato aconteça.
A gente tem outra questão importante de pensar que é s interrupção da gestação. Hoje em dia a gente tem a legalidade do aborto somente em casos de estupro e anencefalia quando o bebê não tem a formação do cérebro. Mas a gente tem aí algumas questões importantes que acontecem que são síndromes que os médicos falam que são incompatíveis com a vida. Existe alguns tipos de síndromes, algumas doenças muito graves que a gente sabe que aquela criança não vai ter uma sobrevida e que os pais têm que decidir: “Eu vou interromper essa gestação ou eu vou seguir adiante?” Alguns médicos falam: “Tem um determinado diagnóstico? Então vamos entrar com um processo pra interromper a gestação.” Em muitos casos isso é autorizado mas pela nossa legislação às vezes esse processo pode se estender muito tempo e esse casal não consegue fazer a interrupção da gestação. Ou então eles optam por seguir a gestação adiante mas também são condenados pelos médicos: “Por que não interrompeu a gestação? Agora a criança fica sofrendo... é incompatível com a vida...” Essa é uma questão muito importante e que causa bastante discussão: A interrupção da gestação nesses casos.
De forma geral a gente tem o sofrimento e um fardo pela decisão. Enquanto os médicos falam: “É incompatível com a vida. A gente tem muitas associações, lugares que tratam esse tipo de doença, dessas síndromes e que mostram que é incompatível com a vida. Não com um longo período de vida, mas as crianças conseguem se desenvolver dentro das suas limitações.” Então, fica uma decisão muito complicada. “Eu interrompo ou não a gestação?”
Também tem as questões religiosas, o julgamento das pessoas porque interrompeu, optou por interromper a gestação e o que a gente tem é um luto antecipatório. Então eu passo todo esse período da gestação já vivendo uma perda porque eu sei que essa doença é fatal.
Pelos avanços da medicina, os médicos insistem bastante em fazer intervenções intraútero em algumas crianças e acabam por não respeitar a decisão dos pais que é optar por não fazer nada.
Eu tive o caso de um casal onde ela estava grávida de 25 semanas de um bebê que tinha uma tresia de traqueia. Era uma má formação na traqueia que, a partir do momento que o bebê nascesse ele não ia conseguir respirar. Durante a gestação a mãe faz isso por ele. E os pais consultaram vários médicos e os médicos falaram: “Não, dá pra fazer uma cirurgia dentro do útero...” Hoje em dia isso tá crescendo bastante, então o médico faz uma incisão, tira o útero e opera a criança dentro do útero. Então, pra esse caso ele ia fazer uma traqueostomia. E os pais falavam: “Tudo bem. E depois?” “Ah, depois? Não sei. O bebê pode sobreviver, pode não sobreviver.” “Mas a gente pode viver dentro de uma UTI muito tempo?” “Pode ter uma série de consequências e a criança ficar com uma série de dificuldades e vocês morarem dentro de uma UTI.” E os pais optaram por não fazer nada. E o médico ficava insistindo que ia ser importante... Então, é muito difícil, nesses casos, a gente saber o que é certo. Vai da decisão de cada um.
Outro caso que eu acompanhei, foi a gestação de um bebê anencéfalo e que os pais optaram por seguir a gestação até o final. Eles foram muito criticados. “Como assim, esse bebê não tem vida. Porque você vai seguir, vai prolongar um sofrimento pra nada.” Conversando com esses pais, eles contaram que já tinham tido duas perdas no início da gestação e que o desejo deles era conhecer esse bebê. Era poder exercer o papel de pai e de mãe. Então foi feita uma reunião com toda equipe e foi discutido o que seria importante pra eles naquele momento. Então eles decidiram por fazer um parto conforme a gente está acostumado, com equipe de filmagem, equipe de foto... A equipe ia tirar esse bebê e colocar nos braços dos pais. Não ia ficar com a equipe, ninguém ia fazer nada. Só colocar no colo dos pais. Eu pude participar desse parto e foi uma coisa linda. Eles puderam ficar com essa criança, essa criança morreu pouco antes do parto, mas eles puderam ficar, cantar e viver todo aquele processo de luto. Essa é uma questão que é muito discutida.
Como eu já comecei a falar desse luto no pre natal por conta de doenças ou má formações graves. No caso de gestações que não podem ser interrompidas e a gente tem cerca de 7 mil grávidas por ano que passam por esse tipo de processo. A dúvida de investir ou não investir nesse bebê. Então assim: Eu faço o enxoval, eu preparo o quarto, esse bebê vai vir pra cá, não vai, o que vai acontecer? Eu já preparo toda a questão com a funerária pra deixar tudo certo... Então fica aí um sofrimento muito grande desses pais do que fazer nesses casos.
É importante a gente falar de cuidados paliativos, principalmente nesses casos porque esse bebê, como eu falei, desse parto anencéfalo que eu acompanhei, o quanto é importante também cuidar dessa situação. Os médicos têm mania de falar: “Oh, vai nascer e morrer.” Mas às vezes essa criança vive depois. E o que a gente faz? É importante a gente cuidar também de todo esse processo de luto, de perguntar pros pais o que eles querem que seja feito... e a gente tem uma falta de uma rede de suporte ou uma equipe especializada par esses casos. Pra esses pré natais que a gente fala de alto risco e que os médicos, as pessoas não sabem o que fazer. “Então, oh, vai pra casa, espera que cê vai perder o bebê.” A gente deixa essas pessoas desamparadas.
Bom, falando agora da perda gestacional tardia, que é aquela que ocorre depois da vigésima semana, a gente fala também desse investimento na gestação. Uma coisa que é muito complicada, quando ocorre essa perda, essas pessoas têm que passar por um processo de indução de parto. Não é cessaria, tá? A gente acha: “Ah faz uma cessaria, né, evita o sofrimento e... mas não, se a gente faz uma cessaria existe uma grande possibilidade de gerar um risco maior pra essa pessoa, de ter um sangramento, o risco de perder o útero. Então, o parto normal é o indicado em 90% desses casos. Então, todo o processo de sofrimento pelo parto. Então essa ambiguidade entre a morte e o nascimento. Eu sei que já morreu, mas vai nascer.
O que eu observo é que tem uma grande influência também de questões psicológicas nesse tipo de parto. Então, muitas vezes são partos demorados. Porque eu penso que a dificuldade de você ver nascer um bebê que morreu. Então, esses processos de parto, eles têm uma questão psíquica. O quanto é difícil você entrar nesse trabalho de parto de um desconhecido. Muitas mulheres se perguntam: “Mas como será esse bebê? Eu vou querer ver?” A gente imagina a morte como uma coisa muito impactante, muito feia. Então causa esse medo muito grande, do parto. “E se alguém falar que eu posso ver? Será que eu quero? Será que eu não quero?” Então causa muita angústia e é concretizar a perda, né? Você tem que passar por esse processo e você tem que ver, ali, a perda. Isso é muito complicado.
E a gente tem uma perda que também é importante e que não é valorizada que é a do nascimento prematuro. Isso também é uma perda porque a gente tem a questão de uma perda simbólica que é aquela gestação saudável de um bebê que nasce de 39, 40 semanas, aquele bebê Jhonson que todo mundo vai ver... mas a gente vê, como eu falei né, tem bebês que nascem de 22 semanas, com 300 gramas... Vocês imaginam o que é um bebê desse tamanho? Não, porque a gente também não vê. Ninguém fala à respeito. A gente acha que não sobrevivem. Mas eles sobrevivem e os pais lidam com uma frustração, com uma impotência... São meses de uma UTI, muitas vezes meses sem pegar esse bebê no colo, sem poder maternar, né? Esse cuidado é feito pelos médicos, pelos enfermeiros... Então os pais ficam internados juntos, mas eles não têm aquela possibilidade de serem pai e mãe da forma como a gente imagina. Muitos vão trocar a fralda do bebê só quando ele vai pra casa, depois de 6 meses de internação. Eles não conseguem ouvir o choro do bebê porque o bebê não chora, muitos nem abrem o olho, não têm aquela conexão com os pais. Então a gente lida com uma maternidade que é precoce. Eu digo quem quando nasce um bebê prematuro, nascem pais prematuros que tem que lidar com uma série de questões de uma forma prematura. Eles não estavam preparados. A maternidade fica suspensa. A mãe não pode exercê-la por um bom tempo. E é claro que uma prematuridade implica numa ameaça quanto a vida. Há uma série de intercorrências que podem acontecer com um bebê prematuro. Então esses pais, lidam com essa ameaça diariamente; “Que será que vai acontecer hoje? Será que o meu bebê sobreviveu? Será que ele vai sobreviver?” Também há o medo em relação ao desenvolvimento desse bebê. “Será que ele vai ter alguma sequela?” E aí implica em um outro luto que é a perda do bebê ideal. Então, aquele bebê tem uma série de complicações que podem gerar sequelas e isso também implica como vínculo que vai ser estabelecido com essa criança. Os sentimentos de solidão, de estranhamento porque a gente também não fala dessas mães e pais de UTI. Não se fala dos bebês de 500 gramas... Isso gera perdas solitárias.
Uma coisa que a gente precisa falar é da questão dos cuidados paliativos em neonatologia. É uma coisa muito nova, é muito difícil falar a respeito. As equipes não estão preparadas pra isso porque a gente não consegue lidar com a perda de uma criança. A gente não consegue lidar com o fato de não fazer nada. Né? É o que a gente costuma ouvir em cuidados paliativos: “Ah, não tem mais o que fazer.” Então, imagina colocar isso numa situação de uma unidade neonatal, uma pediatria... É muito difícil falar sobre esse tema. Acaba sendo um tabu falar sobre a perda de uma criança. A gente lida com preconceito, por parte da equipe porque falar de cuidados paliativos implica em não fazer, numa questão de: “Ah, eu não vou estar fazendo nada”. A gente precisa começar a mudar isso porque existem muitas possibilidades, como a gente fala em cuidados paliativos e em neonatologia. Amaternar como eu falei desse caso do bebê anencéfalo. O quanto foi importante para aqueles pais. Eles fizeram lembrança de maternidade... o quanto esse cuidado também é importante pro processo de luto. O contato com o bebê, trazer um conforto não só pro bebê mas também pra essa família. Ter contato com outras pessoas da família. Um bebê numa UTI neonatal, pelo menos na que eu trabalho, o acesso é restrito aos pais. Mas e os irmãos? E os avós? E outras pessoas da família? Então, o quanto é importante a gente fazer sim, proporcionar esse cuidado, esse contato.
A gente teve um caso de um bebê, que nasceu com uma síndrome chamada Síndrome de Edwards que falam que é incompatível com a vida. Esse bebê viveu uns dois ou três meses lá na UTI. E os pais, foram bem orientados durante a gestação e eles optaram por não ter nenhum tipo de procedimento invasivo com a criança. Eles não quiseram que entubasse, não queriam que fizesse nenhuma cirurgia... era só promover o conforto. Esses pais, durante esses meses, puderam maternar essa criança. Eles pediram pra deixar entrar pessoas da família pra conhecer a criança, pra cuidar também... E o quanto foi difícil pra equipe que achava que tinha que fazer... “a criança está baixando a oxigenação e eu preciso aumentar... eu não tô fazendo nada....” Eu conversei com a equipe: “Vocês tem uma visão que é um pouco complicada do cuidar, do fazer. Fazer não é cuidar de uma criança que está num pós operatório, não é fazer uma medida heroica... isso também não é cuidar. Vocês estão fazendo, vocês estão cuidando. A gente precisa inverter essa noção que a gente tem de cuidar. Na verdade, cuidar é fazer tudo isso. Na verdade, vocês estão cuidando dessa criança. Pra equipe é muito difícil.
Falando de outro tipo de perda que a gente tem, que é uma perda mais simbólica, que é a perda desse bebê ideal. Quando a gente engravida, a gente imagina como vai ser esse bebê... Chuta muito, vai ser jogador de futebol, né? Vai ser parecido com fulano, vai fazer isso e aquilo... Há toda uma construção desse bebê no imaginário desses pais. Mas na realidade a gente lida aí com a possibilidade de ter algum problema grave de saúde, ou uma síndrome que esses pais vão ter que lidar com um bebê que é real, que está ali, que tem dificuldades e que não veio daquela forma que eles planejaram. Esse é um processo de luto que a gente também tem que cuidar, e que acontece muito. E eles tem que reconhecer esse filho. Então, o filho que eles conheciam mudou. Então, de fato, como vai ser o meu filho? O que eu vou ter que me organizar, o que eu vou ter que planejar daqui pra frente. Isso implica na aceitação que também é um processo às vezes muito longo, muito difícil.
E a gente lida com outras perdas também que é a questão da infertilidade. O não ser capaz de gerar uma vida trás uma implicação emocional muito grande. Ter que partir para uma fertilização, a fertilização não é garantia de nada, e então temos mulheres que passam por 7ou 8, 9, 10, 20 fertilizações e sem a garantia de ter um bebê. É uma perda pelo processo em si. Ter que assumir que não é capaz de gerar um filho de vias naturais, então já é um processo de perda e ainda lidar com essa impossibilidade de ser mãe também pelo processo de fertilização. E a gente tem a histerectomia, que é a perda do útero, que também acontece. Às vezes na primeira gestação a mulher perde essa criança e às vezes têm alguma complicação e ela perde o útero. São duas perdas que caminha juntas.
E o que a gente tem, também, é uma gestação ectópica. Que é aquela gestação que acontece fora do útero, muitas vezes nas trompas. E isso implica na perda da trompa. Eu já atendi o caso de uma mulher que tinha dois filhos já adolescentes e ela tinha tido uma filha, que faleceu com 9 anos com câncer. E o sonho da vida dela era ser mãe de novo. E ela tinha um processo emocional bem complicado porque ela queria ser mãe de novo a qualquer custo. E ela queria ter uma menina. E ela engravidou e foi uma gravidez ectópica, então ela já perdeu uma das trompas e aí ela queria, queria, queria engravidar. Engravidou de novo e foi outra ectópica. Então ela não podia mais engravidar. E aquele sonho de recuperar aquela filha que ela perdeu? Essa também é uma perda que a gente tem que cuidar.
O que a gente tem de principais consequências emocionais?
Os por ques. Por que isso aconteceu comigo? Por que eu passo por isso? Essa questão da função materna, da culpa... Estar grávida implica em muita culpa e muita responsabilidade. Então, se esse bebê foi a óbito, a culpa é minha porque o corpo é meu... então eu fiz alguma coisa de errado. Eu não sou capaz. A gente tem essa falsa sensação de controle do corpo, então, eu que tomo conta de tudo, as coisas têm que sair do jeito que eu quero, a questão de eventos estressantes... então “ah, porque eu passei um nervoso aquele dia no trabalho então, eu perdi o bebê”. E aí fica essa culpa. E o medo diante de uma nova gestação também: “Será que eu vou passar por isso de novo?”
Uma questão importante é o depois. A gente tem a descida do leite, mesmo quando esse bebê morre. O organismo entende que não: “Pera aí, nasceu um bebê. Então eu tenho que produzir leite.” Isso é muito complicado. Muitas vezes as mulheres têm que enfaixar a mama e tomar medicação pra interrupção da descida do leite. E às vezes não é efetivo, também. Às vezes elas ainda têm que fazer a ordenha pra tirar esse leite e não tem a criança. Então, a questão do ninho vazio, mexe toda preparação do quarto, toda expectativa pra uma criança que não veio, contato com outras mães na rua, na mídia, todo mundo tem bebê, todo mundo feliz e só ela passou por isso. E a questão da comparação, né, como já vi num depoimento: “Se eu perdi um bebê no começo da gestação, a outra que perdeu no final tá sofrendo mais. Então eu vou ficar quieta, aqui porque ela tem mais direito do que eu.” Essa é uma coisa que acontece.
A volta pra casa. Ter que lidar com o contato com as pessoas, com as coisas do bebê, então, é uma continuação desse processo de luto. A volta ao trabalho que trás muito sofrimento. Muitas dessas mães ficam de licença maternidade e aí elas voltam, e as pessoas: “E aí? Como é que está o bebê?”
É uma falha. Eu acho que deveria existir programas, em relação a RH, à gerência, os superiores pra trabalhar essa questão da perda e como esses colegas vão receber essa pessoa.
Trazendo a fala sobre o depois, da Camila Goytacaz, conhecida pelo livro “Até breve, José” que é o relato dela do luto diante da perda de um bebê. E ela fala sobre esse depois:
“Sim, o bebê nasceu. Nasceu e morreu. Assim de repente. É, pois é. Muito, muito dolorido, É triste. Não, não era prematuro. Não, nenhum problema anterior. Pois é, muito triste, obrigada, eu sei, outro filho, claro.”
Né? É a resposta porque todo mundo pergunta só isso.
“As palavras já não me tocam tanto. São sempre as mesmas. Mas, as lágrimas me tocam profundamente. São as lágrimas dos outros me ajudando a chorar a morte do meu filho.”
O quanto a gente precisa ouvir e não falar. A gente acha que dar apoio é falar. Então: “Ah, você vai ter outro filho”, “Ah, não, era pra ser mesmo.” A gente precisa realmente ouvir o que elas precisam. Uma coisa que a gente fala só das mães mas e os pais?
Os pais têm menor reconhecimento. Tanto da sociedade quanto deles mesmos porque a gente tem as questões sociais e de gênero. Então a questão: “Homem não chora!”, “Homem tem que ser forte.” E eles de fato acham isso. Eles têm uma dificuldade em se expressar e eles acham que a mulher que tem que sofrer. Ela que passou por tudo isso. “Eu tenho que estar ali. Eu tenho que dar força.” Mas a gente também precisa autorizar esses pais sofrerem. E eles lidam com uma questão que é muito pesada. Quando o bebê morre, geralmente a mulher fica na maternidade e eles têm que lidar com toda a questão burocrática, de enterro, de olhar a criança, enfim, é toda uma questão burocrática que eles têm que lidar. E a volta precoce ao trabalho. Eles não têm licença maternidade. Então eles estão no processo de luto, aconteceu ainda tudo muito recente e eles têm que voltar ao trabalho.
E falando então desse apoio, tem aqui o que fazer e o que não fazer. Qual é a realidade que esses pais vivem?
“É melhor assim, não chore, logo terá outro filho”. E o que eles querem vivenciar de fato? “Sinto muito pela sua perda. Estou aqui pra ouvir você.” “Existe um grupo de apoio à perda gestacional. Se tiver interesse posso lhe passar o contato.” São falas muito mais adequadas.
De novo a realidade: “O feto não apresenta batimento cardíaco.” “Vamos fazer uma curetagem ainda hoje. Seu marido não pode estar presente. É o protocolo.” “ É melhor você não ver o feto.” “É melhor fazer anestesia geral.”
Como as pessoas gostariam que fosse:
“Sinto muito, mas o seu bebê não está bem. Não consigo ouvir o coração bater como deveria.” “Vou lhe explicar todas as opções que você tem e escolherá o que achar melhor. Terá sempre o nosso apoio.” “Você tem perguntas?” “Quem você vai querer aqui na hora do parto?” “Quer ver seu filho?” “Quer que eu peça carimbos de pés e mãos como recordação?” “Sinto muito pela sua perda. Estou aqui para ouvir você.”
A gente tem essa ansiedade em falar: “Não, não chora, não fica assim...” Mas a expectativa que a gente tem de tirar a dor do outro, como a fala, minimizar essa dor, mas na verdade existem outras formas da gente apoiar. Uma delas é proporcionar rituais de despedida. 2.07.48
Ouvir o que esses pais querem em relação à essa criança: proporcionar colo, roupas... A gente pergunta aos pais se eles querem vestir essa criança. Isso é muito importante. Uma paciente que eu acompanhei perdeu um bebê que nasceu no tempo certo, fico um mês internado. Ele tinha uma cardiopatia e veio a falecer. Ela falou que ninguém no hospital falou que ela podia trocar o bebê. E ela carregou uma culpa enorme de que ela não tinha sido uma boa mãe porque ela não vestiu o bebê dela e o bebê estava passando frio. Isso é uma coisa que não tem como voltar atrás.
Quanto ao se desfazer ou não das coisas do bebê isso cabe aos pais. A família tem uma ansiedade muito grande em dar fim pra tudo. “Eles não podem ver tudo isso.” Isso sim também é um ritual de despedida. A gente tem no hospital batizado. A presença de figuras religiosas são importantes para aqueles pais. Hoje em doa tem algumas coisas que são legais: Ursinho da memória, fotos do bebê... às vezes os pais não querem ver na hora, tem um medo de ver mas às vezes é importante alguém tirar uma foto daquela criança porque se eles quiserem ver depois, eles tem como. São fotos bonitas. A gente acha que vai ser... Não, tem uns trabalhos muito bonitos de fotografias de bebês mortos. E todos esses rituais ajudam no processo de luto, evitam o arrependimento e a gente também proporciona essa questão da família, de todo mundo estar junto, de entrar, de ver o bebê, de pegar no colo... Eu trouxe algumas coisas que podem ajudar nesse processo. Uma caixinha de recordação com as coisas daquele bebê e que a pessoa pode ter acesso quando quiser, registrar, o que a gente chama de impressão plantar, a marca do pezinho do bebê, guardar como recordação, pulseirinhas ou coisas que o bebê usou durante a internação, o ursinho de memória é pegar essa roupinha e transformar em um ursinho...
O luto dos irmãos também é importante porque esses irmãos participaram de toda gestação e a gente acha que criança não pode sofrer, que vai ser uma coisa horrorosa participar do enterro, mas não. Esses irmãos têm que participar desse processo. A gente pode ajudar com livros que trabalham a questão do luto com crianças. Eles também têm o direito de vivenciar essa perda porque eles também esperaram esse irmão. Então, levar para o hospital, conhecer o irmão... Hoje em dia a gente também está fazendo um trabalho em relação a isso. Os irmãos entrarem dentro das UTIs pra conhecerem porque eles também têm que viver o luto deles.
Há também a questão do luto da equipe. A equipe sofre muito, se apega muito às crianças. Há o relato de uma enfermeira que postou no Face uma foto com um bebê morto no colo:
“Eu ajudo a fazer lembranças que as suas famílias guardarão para sempre. Eu divido memórias com a família e nós rimos e choramos no meio de tudo isso. A UTI vira a casa deles. Eu abraço os familiares deles quando eles saem do quarto do bebê pela última vez e espero que as minhas palavras tenham dado algum conforto a eles. Às vezes eu choro no meu carro voltando para casa, no chuveiro ou quando tento dormir antes de trabalhar cuidando de outras pequenas vidas. Eu me apoio em meus colegas. Os outros profissionais com os quais eu tenho tanta sorte de trabalhar. Eu os procuro por causa de seus conhecimentos, sabedoria e força. Sim, o meu trabalho é de enfermeira de UTI neonatal mas ele me prova tantas vezes que é muito mais do que isso”. É o luto não reconhecido do profissional que pode levar à transtornos psicológicos mais graves.
Essas perdas são reais, elas acontecem e a gente precisa cuidar dessas pessoas.
LUTO NÃO AUTORIZADO DOS PROFISSIONAIS DE SAÚDE
Dr. Uenis Tannurim- Professor titular da Faculdade de Medicina da USP, Professor da disciplina de cirurgia pediátrica e transplante hepático – Instituto da Criança, Departamento de Pediatria.
As 5 fases do luto: Negação, raiva, barganha, depressão e finalmente a aceitação da perda, a minha experiência como profissional, no profissional de saúde não é assim. Começando com os aspectos gerais do luto, o luto se relaciona com os aspectos sociais, culturais e hábitos.
No passado, eu me lembro de criança, minha mãe dizendo que quando morria alguém as pessoas vestiam preto, essas vestes pretas. Os homens usavam uma faixa preta no braço, acho que no braço direito. Dizia que estava de luto. A gente de criança não entende bem o que é luto mas com o passar do tempo nós vamos sentindo o que é luto o que é a perda. Mas eu me lembro que minha mãe dizia que toda mulher... geralmente é a mulher que perde o marido, não é o marido que perde a mulher. Sempre tem mais viúvas do que viúvos. O homem vive menos. Então as mulheres viúvas elas se vestiam de preto, não saiam de casa... Minha mãe disse que, quando morreu o pai dela que tinha esse meu nome estranho, que eu herdei. Até a professora pergunto qual era a origem do meu nome. Meus avós eram imigrantes do Líbano... Então, as mulheres se vestiam de preto, as casas ficavam fechadas, quase não se acendia luz, de noite... Pode crer que isso é verdade. Era proibido ligar algum tipo de som por no mínimo uns 2 meses. E as mulheres, eram padrões culturais da época. As mulheres que não tinham esse hábito, eram mal vistas socialmente. A mulher tinha que se retrair. Isso tudo mudou muito. Está relacionado com hábitos, cultura, tipos de cultura, épocas... Mas o luto sofreu profundamente com a evolução da sociedade moderna. Não há dúvida. E o que é exatamente o luto do profissional de saúde?
Eu estava com um grupo de profissionais lutando pra salvar a vida de uma criança, numa cirurgia difícil... é o processo desencadeado pela perda do paciente com o qual, o profissional de saúde, estabeleceu vínculo de afeto. Essa é a definição do luto.
O tipo de atendimento médico, hoje em dia, é importante que os senhores entendam quais são os tipos de atendimento médico pra gente entender o que é vínculo e o que é afeto. Eu posso ter um atendimento primário que é o chamado em laboratório. São ambulatórios gerais, atenção primária. Hoje valorizado muito, se mistura um pouco com a medicina preventiva, atenção primária de saúde. Nesse tipo de atendimento não existe tanto vínculo, é óbvio. É um atendimento ocasional em que o paciente tem os seus retornos, mas não existe tanto afeto do médico para o paciente, ou do profissional da enfermagem, do psicólogo, psiquiatra, enfim, todos esses profissionais que atendem o paciente.
Atendimentos secundários, hospitais de médio porte. Um hospital típico de atendimento secundário é o HU da USP que tem sofrido tantos problemas... Esse hospital foi concebido... eu me lembro bem da época em que ele estava sendo concebido, ele foi inaugurado, tudo o mais e exerceu muito a sua função pra ensino. Pra ensino da medicina prática do dia-a-dia. Ele é um hospital excelente. É o atendimento secundário. São cirurgias de atendimento de médio porte.
O terciário, já são agora cirurgias de grande porte. São pacientes que têm grandes tumores, grandes cirurgias e agora nós estamos tendo o atendimento quaternário. O Hospital das Clínicas está se tornando um hospital de atendimento quaternário. 0.12:17.5 Só vão pra lá casos referenciados, casos complicados, mal operados ou mal tratados em hospitais outros de periferia ou em algum lugar deste Brasil distante, grande e principalmente os transplantes que de 20, 30 anos pra cá houve um boom da medicina nos transplantes.
A primeira vez que me interrogaram sobre esse problema da perda do paciente foi nessa revista Época em 2011. Era sobre as duas maneiras de como a gente encara as adversidades. Tinha a Dra. Do grupo de dor a Dra. Silvia que ela falou da maneira como ela encarava as durezas da vida nas adversidades e eu falei o meu lado. Eu tenho um lado muito sentimental. O repórter perguntou se algumas vezes eu havia chorado. Eu falei: Inúmeras, incontáveis. Mas ele não acreditou que médico chorasse. Médico chora e chora muito. Principalmente cirurgião. Não há dúvida que a gente tem esses sentimentos. Então, qual é a forma de se encarar a morte, a perda é realmente difícil. A gente procura ter algum apoio emocional, algum apoio de uma divindade qualquer, enfim, o apoio da família é tudo. Mas eu quero dizer que quando a gente está numa situação de tristeza, por exemplo, a gente chega triste em casa porque teve um dia duro, quando a gente vê uma cena dessa, normalmente é difícil aguentar. Essa cena foi divulgada na internet recentemente, acho que os senhores viram. Aí é realmente difícil a gente aguentar isso. Aí o mundo de hoje é assim. Aliás o mundo sempre foi assim. Essa realidade que nós vivenciamos hoje sempre foi assim com altos e baixos mas houve sempre essas tragédias. A violência urbana, a instabilidade social e guerras. As vezes eu chego em casa e digo: “De que adianta o meu esforço se eu chego lá, ligo a televisão falam que lá no Oriente Médio lá, não sei aonde estouraram uma bomba e morreram 150 pessoas. Eu falo: “O que que eu estou fazendo aqui?” Eu fiquei um dia inteiro numa cirurgia pra tentar salvar uma vida esses caras soltam uma bomba... mas o mundo é assim.
Meu pai viveu na época da segunda guerra. Ele me dizia que a gente não sabia o que era dureza. Ela falava: “Vocês não sabem o que é dureza. Dureza é viver na época da guerra”. Então, o mundo sempre foi assim. A gente faz um esforço temendo e alguém com uma bomba destrói tantas vidas. Infelizmente é assim. E aqui eu quero ressaltar um aspecto, já que a professora disse pra eu dizer a minha experiência, a minha experiência pessoal é isso. Eu acho que a nossa imprensa televisiva, a nossa imprensa escrita ela é especialista em dar más notícias. Os repórteres já me falaram: “É só a má notícia que tem impacto e todo mundo vai ver.” Na televisão, só uma má notícia é que tem impacto. Os senhores podem perceber isso. Eu percebo nitidamente. A gente chega em casa e vai ver o grande jornal da nossa grande emissora. Eles são especialistas em dar uma sequência de notícias ruins da saúde, por exemplo. Que é o setor que eu trabalho. Dá um monte de notícia ruim: Hospital do SUS que as pessoas estão morrendo na porta... De repente, em seguida, dá uma notícia maravilhosa de uma grande descoberta nos Estados Unidos que salvou várias vidas que não sei o que. Pode ver que existe isso. Então eles adoram dar notícia ruim porque é só a notícia ruim que tem impacto e as pessoas vão ver. As notícias boas têm pouco impacto. E isso é muito ruim, eu acho que isso faz mal. Pra mim pelo menos isso me faz muito mal. Eu prefiro, ultimamente, nem ver mais essas coisas porque isso me faz mal, mesmo.
Uma criança nossa muito grave foi submetida a um transplante de fígado. Mais de 20 profissionais envolvidos. Desde cirurgiões, pediatras, anestesista, hemoterapeuta, fisioterapeuta, nutrição, psicólogo, psiquiatra que as famílias têm muito apoio disso lá, a criança também. Laboratório, a parte administrativa, radiologista, endoscopia, enfim, tem todos esses profissionais. São profissionais de saúde. Se eu for dizer um indivíduo que está na porta de um hospital, chega lá um paciente querendo ser atendido com urgência e ele disser: “Não, hoje não pode atender...” Se ele dispensar algum paciente e esse paciente morrer durante o caminho quando for pra outro hospital, ele pode ser responsabilizado. E ele também é um profissional de saúde. Então, o porteiro de um hospital também pode ser chamado de profissional de saúde. Ele é indiretamente responsável pela saúde daquele paciente. Então os senhores vejam que é um conceito muito amplo do profissional de saúde. Então vejam o número de profissionais que são envolvidos num atendimento.
A nossa especialidade, então, eu acho até que a professora me solicitou que fizesse essa aula em função ... Na nossa especialidade nós temos uma ampla atuação. É uma especialidade muito pouco específica. Bem geral. Nós temos uma atuação grande desde o nenê antes de nascer, nós chamamos de medicina fetal. Nós participamos do atendimento ... eu recebo frequentemente nós temos um grupo de medicina fetal no Hospital da Clínicas do qual eu tenho um assistente que faz parte, e que nós atuamos, nós discutimos os casos e que se faz o diagnóstico de uma má formação lá dentro da cavidade uterina. O que fazer com essa criança? Toda patologia cirúrgica, doenças do período neonatal. Eu digo a cirurgia geral. Existem alguns setores específicos que nós não atuamos, nós selecionamos e pedimos pro especialista ver. As doenças cirúrgicas do aparelho, antigamente chamado digestivo, agora chama digestório, respiratório, urinário... doenças cirúrgicas do pescoço. Os tumores de tórax e abdómen. E aqui as crianças com neoplasias malignas. Esse é um lado doloroso da nossa área que nós temos que atuar em crianças com câncer. Tumor. E transplante de rim e fígado.
As crianças com transplante de fígado são crianças muito complicadas. Elas requerem uma atenção muito grande nossa. Muito desempenho. As crianças com tumores, neoplasias, nós sabemos que no começo da década de 70, uma criança com tumor maligno era quase uma sentença de morte. Hoje, uma criança com tumor maligno de modo geral ela tem 80% de chance de sobrevida. Então mudou. A medicina mudou muito, mas muito! E nós temos na atuação junto ao paciente, tanto no ambulatório, no hospital terciário, secundário, nós temos dois tipos. O primeiro o curar. O curar a gente põe todo nosso investimento tecnológico, a nossa ciência e se nós estamos num processo de cura, nós não aceitamos a morte. E isso gera mais sentimento de luto. O outro é o cuidar. O cuidar é diferente. Cuidar é o tratamento do doente a longo prazo, que eu cuido, pré e pós operatório... Existe hoje no cuidar várias doenças que a gente cura. A gente cuida mas não cura. E o indivíduo pode viver 80 anos cuidando. Eu vou dar um exemplo pra vocês. Uma criança que com 2. 3 anos de idade se diagnostica um diabete, que é chamado diabete tipo 1. Esse diabete, a criança vai depender de tomar insulina a vida inteira. Mas se ela tomar insulina a vida inteira ela vai viver até os 80 anos, por aí. Vai viver. Poderá ter as suas complicações que o diabético tem. Mas ela vai viver. Nós vamos cuidar, nós não vamos curar a doença. Então nós estamos cuidando um longo tempo. O fato de cuidar não significa que é em curto prazo. Cuidar pode significar também em longuíssimo prazo conforme esse exemplo. Hoje em dia com recursos da medicina, recursos técnicos, as crianças que são diagnosticadas com diabetes, por exemplo, com 2,3 anos de idade, ou mesmo menor, elas vivem a vida inteira porque tem técnicas de aplicar insulina, de controle... Então essas crianças vivem muito bem. Elas serão cuidadas. Não serão curadas. Nesse fato de cuidar, na maioria das vezes, existe uma maior aceitação da morte. Durante o processo que a gente cuida ou trata ou cura e tudo nós temos a nossa equipe. Hoje em dia dificilmente o médico trabalha sozinho. Em geral ele tem equipe.
Toda vez que a gente fala em morte, a gente lembra de uns pensamentos filosóficos. Eu não sou filósofo. Não entendo quase nada de filosofia mas isso é importante da gente ter em mente que já dizia Sócrates: “O importante não é evitar a morte. O importante é que ela não seja injusta.” E eu acrescento nessa frase: “Antes do tempo certo.” Antes do tempo que nós temos que lutar pra que essa morte não seja antes do tempo certo que vai gerar esse sentimento de luto do profissional de saúde e que esse sentimento de luto, as características... primeiro lugar é pessoal, é individual. Cada um é de um jeito. Eu tenho um colega com quem eu convivo há longos anos. Desde o meu tempo de residência que trabalha comigo, que eu percebo que ele tem sempre... é um excelente profissional. Não tem nada a ver o envolvimento emocional com a capacidade técnica. Ele é um excelente técnico, excelente profissional. Mas ele, é impressionante, ele não se altera diante do sofrimento. Está sempre com aquele rosto. Recentemente, em conversa ele me falou: “Eu procuro não me envolver senão eu sofro muito. Eu não me envolvo com a dor dos pacientes, eu não me envolvo com as mortes dos pacientes senão eu vou sofrer. Então eu prefiro não me envolver”. Não sei se ele está certo ou não, mas eu, por exemplo, não consigo não me envolver. Isso é uma coisa que não há quem me impeça de me envolver diante de uma situação de sofrimento. Mas esse colega consegue. Ele tem um autocontrole tão grande que ele consegue. É claro que esse sentimento de luto vai ser mais comum em algumas especialidades do que em outras. Por exemplo: Quem atende num ambulatório de atenção primária, ele não vai ter tanto vínculo, ele não vai ter tanta emoção envolvida. Por exemplo: Um dermatologista que é uma especialidade tranquila. Dermatologia é uma especialidade muito boa. Excelente. Mas de uma forma geral eles tratam de doenças, algumas graves, mas a maioria não é complicada. Até tinha um quadro, na televisão antiga, do Jô Soares. Ele era um pediatra sofrido que a mãe ligava à noite... Era muito engraçado esse quadro. No final do quadro ele falava: ”Bem que a mamãe me falou: - Faz derma, meu filho, faz derma...” Eu acho que ele tinha razão. Depende do envolvimento afetivo. Quanto mais você tem contato prévio com o paciente maior será o seu envolvimento afetivo. É obvio. E muito frequente na área de enfermagem de UTI. A enfermagem está em contato, ela põe a mão no doente. Ela está em contato direto com o paciente. Nós temos uma frequência muito grande de enfermeiras que entram em depressão. Principalmente enfermeiras de UTI. E depende também de fatores religiosos, sociais e culturais. Conforme nós já havíamos dito.
O sentimento do luto tem se intensificado diante da maior responsabilidade do médico de curar. Com o passar do tempo, nós vamos nos sentindo cada vez mais responsáveis pela cura dos pacientes. E, também, diante daquele conceito filosófico do Horácio, do Carpe diem: Esse é um conceito muito bonito. Tem um filme que eu acho que todos devem ter assistido: “A Sociedade dos Poetas Mortos”. Fala exatamente disso, do Carpe diem. Trabalhar na área da saúde tem uma dolorosa e inegável constatação: a dor e a morte estão no nosso convívio. Um profissional de saúde muito jovem quando perdem um paciente, é claro que terão um grande sentimento.
E na assistência médica, não só do cuidar, tem que haver, obviamente a capacidade técnica. Eu não consigo conceber, por exemplo, um médico que não tem uma capacidade, uma formação técnica boa. Isso é fundamental. Lá no ápse desse triangulo tem que ser a capacidade médica. Em seguida, o compromisso com o paciente. Nós que lidamos com criança, eu tenho o exemplo disso desde a minha época de residência e eu via alguns médicos que eles pegavam aquele caso e tinham um compromisso com o paciente. Isso é fundamental. É o médico, o profissional de saúde, tem o compromisso com o paciente e isso está intimamente ligado à responsabilidade profissional e gera disso, a ligação afetiva. O afeto. Eu fiz esta frase: “Quem cuida, ama”. Tinha um livro, de um psiquiatra que vocês devem ter ouvido falar, o doutor Sami Diba, ele faleceu. Ele foi meu colega de faculdade, foi meu contemporâneo. Um pouquinho mais velho do que eu. Era um sujeito muito inteligente. Ele escreveu um livro: “Quem ama, cuida” e eu inverti essa frase. Quanto mais você cuida do paciente, mais você o ama. Isso é um vínculo natural que surge entre as pessoas. Assim como eu costumo dizer que na medicina e nas várias árias do conhecimento, quanto mais você conhece um assunto, mais você gosta. Eu vou dizer que eu não conhecia nada desse assunto, eu apenas estou externando aqui os meus sentimentos. Mas eu fui estudar o assunto, também, fui ler a literatura e tudo e passei a gostar desse assunto também. Isso é uma consequência natural.
O luto, dentro de um triangulo também, ele está intimamente ligado com tristeza, frustração e com sentimento de culpa. Muitas vezes, diante da perda de um paciente a gente tem um sentimento de culpa. Fica aquela frase, no meio da madrugada que a gente não consegue dormir: “Será que eu fiz tudo que poderia ter feito?” “Será que eu errei em alguma coisa?” Sempre existe esse sentimento. E finalmente levando à uma depressão. Isso está intimamente relacionado.
Será que nós aprendemos a lidar com a morte? Existe algum curso de formação durante o curso de medicina? No fim do meu curso de medicina, no ano de 1970, tô eu aí sorridente, com o estetoscópio no pescoço e de branco. Hoje, a imagem dos estudantes que estão se formando, do médico, é diferente. Nem usam mais branco, tá de avental e nem o estetoscópio não usam mais. Mas o sentimento da perda ele tem que ser inserido. Só pros senhores entenderem o que que é isso diante das profundas modificações que a medicina está sofrendo nos últimos anos. Eu vou enfocar com os senhores, agora, o que é a medicina dos últimos anos. Em primeiro lugar: houve um notável, um espetacular avanço dos conhecimentos técnicos e científicos. Isso é inquestionável. Em todas as áreas mas na medicina assim o é. Uma notável disponibilidade de recursos, diagnósticos e terapêuticos. Outro fato fundamental: saneamento básico. Água encanada que tem a ver com saneamento básico, vacinas... e no Brasil, por incrível que pareça, a criação de um sistema único de saúde que é o SUS. É o único país do mundo que existe uma assistência pública de saúde descente, gratuita. Não é perfeita como nada o é. Todos são iguais e todos tem direito em se aproveitar. Pode haver uma ou outra distorção. Mas de um modo geral...Eu vou dar um exemplo: Hoje em dia eu constato com muita tristeza, que muita gente de nível melhor, tal, tá querendo migrar pra fora, tá querendo Estados Unidos, essas coisas aí e eu fico muito triste com isso. Eu acho que isso é uma traição ao país. Meu filho fala que eu sou exagerado. Mas eu acho que é. Não pode fazer, ter esse tipo de sentimento para com o país porque nós estamos vivendo um período difícil. Eu vou dar um exemplo: Alguém que estiver morando nos Estados Unidos, se acontecer alguma coisa lá, por exemplo, tiver uma doença hepática e precisar de um transplante de fígado, se não tiver dinheiro vai morrer. Se não tiver um milhão de dólares, morre. Tô lhe dizendo com certeza. Eu conheço uma menina que estava morando nos Estados Unidos. Ela caiu e bateu o ombro e ela não conseguiu uma consulta pro ombro que estava doído. Que não era nada de grave. Ela teve que voltar pro Brasil, e acabou voltando definitivo, porque não conseguia uma consulta gratuita e não tinha dinheiro pra pagar uma consulta particular, lá. Porque uma consulta particular não é uma consulta. Eles tem que fazer muitos exames e acaba ficando muito caro e ela não tinha dinheiro pra isso. Se você tiver uma doença que precise fazer uma grande cirurgia, nos Estados Unidos e não tiver dinheiro... lá não tem SUS, você vai morrer.
E houve também uma notável mudança nos hábitos. Revendo algumas coisas da década de 30/40 e 50, eles preconizavam Malzibeer para senhoras e crianças. Imagine se eu disser que tem que dar cerveja pra criança... Eu vou ser preso.
Eu vou focar no ano de 1970 porque foi um ano glorioso pro Brasil. Foi o ano que ele cresceu 9 ou 10%. Foi um ano em que o Brasil ganhou a Copa, o tricampeonato. Havia uma alegria, uma empolgação. Mas tinha uma coisa dolorosa que era que o Brasil estava num regime de ditadura militar. Pelo amor de Deus, não quero discutir isso. Era horroroso aquilo. Eu vi colegas sendo mortos. Mas tem essa contrapartida. Eu estou apenas fazendo uma análise fria. Não tem nenhum partidarismo nisso. A expectativa de vida em 1970 era 59 anos e a mortalidade infantil, ou seja, cada mil crianças que nasciam vivas, 120,9 ou 130, morriam até o primeiro ano de vida. Vejam agora em 2015 nós temos: 13,2. A expectativa de vida: de 59 anos pra 75. Então veja que espetacular progresso que nós tivemos. Isso é uma constatação. Só que recentemente eu tive uma notícia ruim dada pela Folha de São Paulo: 2016 de 13, 3 óbitos passou pra 14. É um sinal de que alguma coisa deu uma piorada.
No atendimento às doenças, de um modo geral, nós tivemos um espetacular progresso, recursos, diagnósticos mas nós não podemos esquecer a base. É a mesma coisa que um prédio que seja muito bem acabado, um prédio lindo maravilhoso, conforme vocês vêm aí na marginal. Só que não podemos esquecer da estrutura do prédio. Da base do prédio, das fundações do prédio. A estrutura e a base do prédio, no atendimento a um paciente qualquer é a história e o exame físico. Depois vem esses exames bioquímicos, ultrasom, imagens, etc... Infelizmente a relação médico/paciente, atualmente está sendo quebrada, substituída pela avalanche de exames subsidiários. O paciente chega no médico e ele já pergunta que exames ele vai pedir. Tá errado isso. Isso é uma influência americana. Quer dizer, o paciente chega e fala: “Estou com dor de barriga.” Em criança é a coisa mais comum que tem.” O que o seu filho tem?” “Tá com dor abdominal”. Uma dor abdominal a esclarecer. Aperta um botão no computador e já sai um monte de exames para serem feitos e não vai examinar o paciente. Isso é errado. O problema é que as famílias exigem isso. Essa é uma prática odiosa e que no fim acaba em parte aliviando a culpa do médico. E isso também é usado como forma de prevenção de processos. É a judicialização da medicina que prejudica muito. Só que esse excesso de exames tá tendo uma contrapartida. O radicalismo não leva a nada. Dentro do centro, a gente tem que ser centrado, tem que raciocinar direito, alguns médicos já estão sendo acusados no CRM, de pedir exames demais. Isso gera uma despesa enorme. Até porque, 90% dos exames que se pedem, são normais. Não dão resultado, não dão nada. Isto também gera uma distorção do atendimento médico. O médico se compromete menos. O importante começa no relacionamento médico/paciente, psicólogo/paciente, os senhores sabem disso. É conversar com o paciente. É tirar uma história e fazer um exame clínico. Infelizmente isso está sendo deixado de lado mas isso é absolutamente errado, isso é odioso, eu diria que isso é nojento. O paciente precisa ser ouvido, presa ser palpado, precisa ser examinado e precisa ser feito o raciocínio clínico. Isso que é o mais importante de tudo. Depois de tudo, com base em um diagnóstico eu vou pedir isso ou isso de exame pra fazer uma diferenciação do diagnóstico.
Qual é a atual situação da medicina?
Em 2002 havia 112 faculdades de medicina no Brasil. Agora existem 305. Certamente isso dilui o ensino. Piora o ensino, piora o relacionamento médico/paciente, piora tudo. Esse número exagerado de faculdades de medicina é uma farra. Gera uma série de problemas. Um deles, são questões psicológicas e psiquiátricas atuais. Primeiro lugar há uma grande competitividade. Outro dia eu estava com um colega, 60 e poucos anos e ele falou: “Parei de fazer medicina, parei de fazer cirurgia. Eu só trabalho agora no emprego de laboratório e eu não tenho nenhum stress.” Eu falei: “Mas por que?” Ele falou: “Entrei em estafa. Eu não aguento mais ver paciente, operar e ficar preocupado com o paciente.” Isso é um fato. Muitos e principalmente alunos tem a incapacidade de lidar com o insucesso. Entram em depressão, consumo de álcool e drogas, homossexualidade e suicídio. Essa é uma realidade, nossa. Na faculdade de medicina isto é uma realidade e em todas as outras faculdades. Não é só na nossa. Isso infelizmente é uma verdade.
Recentemente nós tivemos 4 tentativas de suicídio e aqui na USP também. Há uma estatística americana que aponta que quase um médico por dia se mata, nos Estados Unidos.
La na faculdade de medicina nós temos 4 grupos que estão se dedicando à atenção psicológica aos alunos, atenção didática a esses alunos, existe toda uma mobilização... não é nada que a imprensa fala, a imprensa deletéria, quer denegrir a imagem dessa universidade aqui, dizendo que aqui tem greve. Eles vão lá, e tem um setorzinho de greve, fotografam, colocam uma foto enorme na primeira página e diz: “USP está em greve.”
Nas UTIs, de um modo geral, em relação aos cuidados aos pacientes, a enfermagem, conforme eu disse pra vocês, são os profissionais que têm o contato direto com os paciente e familiares. Eles se ressentem muito disso. Complexidade crescente das tarefas a serem cumpridas. Um número insuficiente de profissionais, principalmente em hospitais públicos. As enfermeiras estão sempre sobrecarregadas, uma falta de autonomia para tomada de decisões, alterações de escalas de plantão e grande ocorrência de estafa de que as enfermeiras são vítimas.
Diante desse processo de luto, o que acontece? Nesse processo o indivíduo tem uma..., começa tendo uma notável falta de interesse pelo mundo exterior, muitos choram... falacioso imaginar que o profissional de saúde não chora... Quantas vezes eu vejo...Outro dia eu perdi uma criança na UTI. Na hora em que cheguei, estavam todas as enfeiras chorando junto com a mãe. Então, realmente esse sentimento é difícil e muitas vezes o indivíduo tem recaídas e principalmente muitas vezes precisam de ter uma assistência psiquiátrica ou psicológica.
No meu caso pessoal, eu vou dar um depoimento pessoal: Eu estou realmente numa hora abatido. Tinha acabado de passar visita em 45 crianças que eu tenho lá no Instituto. Cada uma com sua grave complexidade, tinha perdido uma criança... a gente fica realmente abatido. Eu cheguei à conclusão que esse sentimento de tristeza e de luto, a gente se consola quando vê um menino que estava grave foi lá me visitar, ele tinha feito um transplante de fígado e está muito bem. E diante também da necessidade que você tem que tratar outros pacientes. Tem outras pessoas precisando de você. Então, não adianta se abater.
Nós não conseguimos evitar o sentimento de luto. A gente consegue sim ter um autocontrole e aceitar a perda do paciente.
BATE PAPO SOBRE CUIDADO PALIATIVO
DRA. DALVA YUKIE MATSUMOTO Médica clínica geral e oncologista; coordenadora do Serviço de Cuidados Paliativos do Hospital do Servidor Público Municipal de São Paulo; coordenadora pedagoga e diretora do Instituto Paliar.
(Transcrição)
O serviço da Goreth é mais antigo. Já vai pra quase 20- anos. O meu serviço completou 15 anos esse ano mas a gente começou o projeto um pouco antes do que isso e de lá pra cá, o que a gente tem visto é um crescimento significativo do interesse da população, da identificação dos gestores e do interesse dos profissionais que não tem a formação porque na faculdade agente não ouve falar de cuidados paliativos. Eu fiz uma faculdade de medicina que se quer aprendi a tratar dor porque ????? normal. Pra que cuidar?
Então, a partir daí, cresceu-se o cuidado paliativo e hoje, a gente tem observado que os serviços estão se multiplicando. Eu tenho uma empresa que é o Instituto Paliar há 10 anos a gente treina profissionais em pós graduação, hoje nós já vamos pra quase 4.500 alunos formados no Brasil inteiro. A gente começou em São Paulo, passamos pra Recife, a gente tem em Salvador, Porto Alegre, Brasília também e, aguardem porque o Paliar vai mudar de casa. Estamos partindo para carreira solo. Então logo vocês terão notícias nossas. Mas de qualquer maneira, no cuidado paliativo, o que que é fundamental? Cuidado Paliativo cuida de pessoas que tem uma doença ou uma condição que potencialmente pode levar à morte. E essas pessoas devem receber o cuidado em qualquer momento da evolução da doença porque cuidado paliativo não é só pro paciente que está morrendo. Ele é pra todo e qualquer paciente que sofra dessa condição. Então não precisa ser uma doença mortal. Pode ser uma condição que cause dependência e fragilidade.
Hoje, inclusive, a Organização Mundial de Saúde, tem prestado muita atenção em outras situações de pessoas que necessitam de cuidado paliativo. A gente começa a falar de refugiados, de populações que sofreram grandes catástrofes, né? São essas populações frágeis e que não necessariamente tem uma doença, mas que necessita desse cuidado, desse olhar mais abrangente. Então, a quantidade de pessoas que vão precisar de um especialista ou de um profissional que tenha minimamente conhecimento básico de cuidado paliativo porque eu espero e eu acredito que um dia chegue um momento que em todas as profissões terão cuidado paliativo como uma formação básica porque cuidado paliativo nada mais é do que boa prática. E que a especialidade, só seria nos casos mais complexos onde de verdade esse paciente precisasse de um cuidado um pouquinho mais especializado. Mas hoje, a gente ainda tenta construir essas parcerias e ainda, infelizmente são poucos os serviços que atendem o cuidado paliativo. Mas o que é fundamental e quais são os maiores desafios que a gente observa pra poder, de verdade, ter cuidados paliativos nos serviços? Primeiro, assim, vamos tentar resgatar um pouco do que aconteceu na segunda metade do século passado. Depois da segunda grande guerra mundial a gente teve um incremento muito significativo de toda tecnologia relacionada à diagnóstico e tratamento. Isso fez a gente começar acreditar, inclusive nós profissionais da saúde, que a gente era capaz de combater qualquer doença e que nós seriamos capazes de driblar a morte pra sempre. Só que, se a gente for pensar bem, a grande maioria das doenças continuam incuráveis. O máximo que nós conseguimos foi oferecer maior longevidade, melhor tratamento pra teoricamente oferecer melhor qualidade de vida pra essas pessoas. Mas vocês vivem num país que tem sido... que a gente tem observado, o desmanche progressivo de toda e qualquer possibilidade de oferta de saúde boa pra população. Então vocês estão vivenciando o quanto é difícil você oferecer qualidade e que a gigantesca maioria das pessoas, se quer vão chegar perto do que a gente pode oferecer em termos de tecnologia. Essas pessoas estão morrendo mal. Estão morrendo abandonadas. Elas vão ???? cuidado paliativo. E a gente não sabe fazer cuidado paliativo porque temos muita dificuldade de identificar o momento de oferecer porque as pessoas ainda ficam achando que é na hora de morrer. E aí, os médicos, os especialistas têm dificuldade de indicar. As pessoas tem a ilusão que se eu tenho condição, eu tenho dinheiro o hospital é obrigado a me dar condições de sobrevivência. Então eu, povo, sociedade, acredito que o que eu devo brigar é por vaga na UTI, é por tecnologia e medicamento complexo. Hoje, o que a gente vê na judicialização da saúde, é gente entrando com processo pra conseguir o último quimioterápico e na maioria das vezes esse paciente não tem mais indicação de tomar esse quimioterápico, que não vai fazer efeitos. Só vai trazer malefício. No entanto, o próprio médico e a sociedade, coloca na cabeça dessa pessoa que isso é um direito. E ela passa o resto da vida dela, gastando a energia dela, brigando por um medicamento que ela não vai ter benefício e muitas vezes vai tirar a possibilidade financeira de se investir em outras pessoas que ainda tem alguma perspectiva de uma sobrevida melhor. Então é fundamental que a gente aprenda a discutir sobre a finitude. É muito importante que a gente fale com menos pudor e com menos preconceito sobre a morte. Porque se nós da área da saúde conseguirmos falar sobre a morte e a finitude de uma forma mais tranquila, a gente desmistifica também pro nosso paciente. Porque as pessoas, pelo menos na minha experiencia: Eu tenho 40 anos de medicina, 36 anos de Hospital do Servidor Público Municipal, (?0:06:46) de oncologia, 15 anos de cuidado paliativo. Eu tenho aprendido na minha vida que no final da vida as pessoas querem é viver bem. As pessoas, principalmente os mais idosos eles falam: " Eu não tenho medo de morrer. Eu sei que vou morrer. Eu tenho medo do sofrimento, eu tenho medo de deixar a minha família desamparada..." Então, são várias questões que toda uma equipe multiprofissional tem que aprender a trabalhar. Mas pra gente poder trabalhar bacana, isso, duas coisas são básicas: comunicação e saber tomar decisão. Que são duas coisas muito difíceis. Aí vocês podem me falar: "Ah, mas você nasceu com o dom da comunicação". Não, eu sempre fui faladeira. É diferente. Mas eu era tímida. Ontem, dia dos professores, eu me lembrei da minha primeira professora que foi a minha prima. E ela era estudante de... na época era escola normal e ela me alfabetizou desde que eu tinha 4 anos de idade. E eu me lembro com muita amorosidade como ela fez isso. Eu aprendi a ler e a escrever tudo com ela. Mas era muito lúdico. E eu fui tomando gosto por isso. Tanto que eu fiz escola normal. Eu nunca imaginei que eu seria médica. Medicina foi uma coisa que me pegou no meio do caminho. Aí vocês falam: "Como é que você foi de professora pra medica e agora voltei a ser professora?" Eu acho que eu só segui os meus instintos. Tem uma assistente social que ela falava assim pra mim: " A senhora é muito corajosa." Eu falo: "Não. Eu sou sem noção. Eu não tenho noção do perigo. E eu abraço qualquer projeto que me cai no colo porque eu acho que se caiu no meu colo, é porque eu tenho que dar conta. Se eu não der conta tenho que aprender, eu tenho que buscar instrumentos pra isso". E foi dessa forma que eu cheguei a fazer cuidado paliativo porque eu tinha muita angústia sendo oncologista. Eu achava que eu era insuficiente. Que eu não tinha conhecimento suficiente pra cuidar dos meus pacientes. Que mesmo eu oferecendo o que de melhor... eu peguei gente, o bum da quimioterapia. Foram os anos 80/90. Foi o bum da quimioterapia e foi a desgraça absoluta da oncologia porque eu começava observar nos colegas que as pessoas queriam tratar a todo custo. E eu via as pessoas sofrendo e as pessoas não eram acolhidas. Eu comecei a me sentir um bicho estanho. E aí eu achei que aquilo não era pra mim. Aí, eu quase desisti. Eu fui fazer terapia. Uma psicóloga salvou a minha vida. (Risos)Aí eu descobri, depois de alguns anos de terapia, que o buraco era mais embaixo. Que eu até tinha resolvido os meus conflitos com a minha mãe, (risos) a mãe era culpada de tudo, (risos) mas eu percebi que eu precisava buscar uma razão pela qual eu tinha nascido neste mundo. E aí eu fui, numa procura pessoal de sentido de vida. Isso me fez percorrer vários e malucos caminhos. Principalmente na área religiosa. Eu fui em tudo quanto foi lugar que vocês possam imaginar. Eu tentei um monte de coisa. E me identifiquei com o espiritismo. Hoje eu não frequento nenhuma igreja, não sigo nenhuma linha mas, eu me identifico com a doutrina e com a filosofia. E isso me traz paz de espírito, tranquilidade e uma certeza, eu não gosto de dizer missão mas que eu tenho uma tarefa pra cumprir nesta vida então eu tenho que me preparar pra cumprir da melhor forma, essa tarefa. E aí, quando eu descubro que pra eu poder fazer uma boa medicina e um bom cuidado paliativo, eu, além de saber, ter conhecimento técnico, eu também precisava aprender a me comunicar melhor e eu também tinha que aprender a saber tomar decisões. Porque são coisas muito difíceis. Então tem duas áreas que são do meu interesse que são: a comunicação e a bioética. Porque eu acho que esses são os caminhos que salvam a nossa alma. Porque uma das coisas mais difíceis do mundo é a gente tomar uma decisão numa situação complexa. Porque numa situação fácil, é fácil. E quando a gente fala em conflito, em bioética, eu aprendi também que conflito leva a gente a pensar em uma dicotomia. Em certo/errado, fazer/ ou não fazer. E o professor Diego Gracia, que é o meu ídolo, na bioética, ele me ensina que o dilema é ruim porque só nos dá dois caminhos. O ideal é que a gente problematize a situação. Porque quando a gente problematiza, você pode ver vários caminhos. Porque na realidade, todo problema não tem uma solução, somente. E como já dizia Aristóteles, a gente tem que usar prudência pra tomar decisão. E o mais difícil é a gente descobrir o que é prudente porque prudente tem a ver com o repertório também que a gente tenha, tem a ver com as práticas e tem a ver com as regras. Juntar isso tudo é que nos permite usar a prudência pra chegar à uma conclusão, levando-se em conta que não existem soluções absolutas. Existem as menos danosas. Então, eu até gostaria, depois que vocês me trouxessem histórias, pra gente poder estar começando essas problematizações e tentar discutir sob a ótica da ética como é que a gente consegue minimamente encaminhar as soluções. Porque o ideal quando a gente está diante de um grande problema é que a gente escolha o melhor caminho. O melhor caminho nunca é o dos extremos. O melhor caminho sempre o caminho do meio mas o meio nunca é só aqui. Ele pode ser aqui aqui aqui aqui isso a gente chega à conclusão levando-se em conta o que? O meu conhecimento técnico porque o conhecimento técnico é que nos faz autoridade. Quem pode tomar decisão e dar uma opinião de procedimento somos nós, técnicos da Saúde. Um grande equívoco que eu tenho observado, porque é uma questão às vezes de semântica é que hoje se fala assim muito dentro da bioética na decisão compartilhada. Isso faz as pessoas se confundirem. E quando se fala em autonomia de achar que autonomia é permitir que um paciente ou familiar decida o melhor a fazer. A decisão compartilhada é: O profissional oferece a melhor solução. E a família e o paciente tem que ser orientados e podem concordar ou não.
As pessoas leigas não tem condições de opinar sobre procedimentos técnicos.Então o médico não pode perguntar pra um paciente ou uma família: Quer que leve pra UTI? Quem tem que indicar UTI ou não é o médico. Quer fazer diálise? Quer fazer quimioterapia? Não. Eu posso dizer, eu como oncologista indico o tal químio ou não indico eu contra indico e o paciente pode não concordar comigo. Se ele concorda comigo, bacana. Então nós vamos oferecer isso ou aquilo. Se ele não concorda, eu dou a possibilidade de ele buscar uma segunda opinião. Terceira, quarta..., né? Eu já fiz isso na minha vida e já vi pessoas fazerem más escolhas. E já vi pacientes serem enganados por outros profissionais. Mas isso me trouxe tristeza mas me deu a certeza de que a minha parte eu fiz. Porque eu não tenho a competência de pensar pelo outro ou agir pelo outro. Né? Porque cês podem falar : "Ah se eu não fizer... Se eu não fizer a sua consciência tá limpa, você cumpriu a ética, né? E você principalmente, você seguiu um preceito moral seu. O seu o valor. Na tomada de decisão é fundamental que eu tenha o meu conhecimento e eu coloque nessa balança os valores do outro, mas os meus valores também. Porque na comunicação com o outro, a gente leva para o outro todo o repertório do que nós somos. Eu me lembro que quando eu fiz faculdade, mesmo durante a residência, um mantra que repetiram a exaustão era: " Você não pode se envolver emocionalmente porque se não você perde a capacidade de tomar decisão". Eu descobri às duras penas, levando muito tapa na cara e perdendo muitas noites de sono que isso foi uma das maiores mentiras que me contaram. A única forma da gente fazer bem qualquer coisa em qualquer área é quando a gente se envolve. A gente não pode é permitir que a nossa emoção tire o nosso censo crítico, nos afaste das melhores decisões e faça com que a gente perca o controle e consequentemente a auto confiança e consequentemente se quebre uma relação de confiança com o outro. Mas é somente a partir do afeto e do estar com o outro e sentir entender e ouvir o outro é que eu posso, de verdade, exercer a empatia e exercer a compaixão. Em cuidado paliativo essa duas coisas, elas são obrigatórias. Aí vocês vão falar: "Puxa mas é uma desgraça! Eu vou sofrer pra cacête". E quem mandou escolher? Não foram vocês que escolheram ser da área da saúde? Não foram vocês que escolheram ??? o sofrimento do outro? Então a gente tem que se preparar. E como é que a gente se prepara? Tecnicamente, e se preparar emocionalmente. Eu tenho que aprender primeiro: a minha auto conhecer. Quando eu me conheço eu conheço os meus limites, eu conheço as minhas potências e os meus limites. As minhas fragilidades elas não me diminuem. Elas só me torna humano. E quando eu me reconheço como humano, eu consigo estar como humano do lado de uma pessoa que sofre. E fazendo essa experiência..., eu não sei quantos de vocês já estão na lida, né, mas a gente que já está ha alguns anos na linda, sabe o quanto que os pacientes são generosos. Quando a gente compartilha com eles o nosso afeto, o nosso sentimento. Mesmo assim sabem quando não tá muita legal. "A senhora não está bem, hoje". "Como é que você sabe?" "Ah não sei. Seu olhar... sua energia"... de alguma forma. Isso me facilitava porque às vezes eu falava: "Então... Hoje eu não vou poder ficar conversando muito porque realmente eu não tô legal . Eu vou tentar dar o melhor de mim..." Porque, quando a gente tenta superar a todo custo essa individualidade, a gente se desgasta, a gente sofre, a gente não é verdadeiro e a gente não atinge o objetivo. Um paciente entende. Qualquer pessoa entende quando você fala: Hoje só tenho 10 minutos. Por outro lado, quando você tá legal você fala uma hora. Então eu acho que essas questões são muito muito muito importantes. Aí comunicação. Então antes de tudo e a gente se auto conhecer e comunicação é uma habilidade e como uma habilidade ela pode ser treinada e apreendida, né ? É para coisa do dom... Algumas pessoas têm o dom da oratória que é diferente da comunicação, por que a comunicação verbal é menos de 30 % da comunicação. Mais de 70% da comunicação é não verbal. É a atitude, são as caras que a gente faz , o gestual, é a forma como a gente se apresenta, é até a maneira como a gente se veste. Tudo que somos é linguagem. Um paciente que vira a cabeça para parede cobre a cabeça com lençol, ele tá te dizendo muita coisa. Então cabe a você tentar entender o que que é isso quer dizer. Ás vezes pode significar: não quero conversa, não estou preparada para ela, não me incomode, não quero falar com você. Né? Ou : eu estou desiludido, respeita o meu limite respeito meu silêncio... Né? E outras coisas. E da mesma forma que a gente percebe a linguagem corporal deles, eles percebem a nossa. Que, vocês concordam que numa relação todo mundo tá de olho na gente? Em cada movimento seu... Então quando a gente vai dar uma má notícia, uma notícia difícil, não tenham nenhuma ilusão que antes da gente abrir a boca ele já sacaram. Então não tentem enganar as pessoas. Mas se preparem e preparem o outro. Quando você fala: "Eu não tenho a melhor notícia para dar." Ele já sabia, mas você preparou. E quando você diz: "Não era bem essa notícia que eu gostaria de dar." Ele tá sacando que você também sofre por causa disso. Mas aí você vai preparando o terreno. Não é? Aí bom. Isso é comunicação. É a gente perceber, é a gente se colocar no lugar do outro e a gente ouvir mais do que falar... porque, na maioria das vezes as pessoas que estão com uma doença grave ou numa situação de sofrimento de perda elas querem mais ser ouvidas do que ouvir. E a gente tem uma mania muito feia, né? A gente aprende e aí a gente quer compartilhar tudo nosso saber e quanto mais a gente explica, mais a gente se acha... Médico então... adora falar termo difícil porque daí falam: "Nossa, ele sabe mesmo. Eu não entendi nada". Né? É lembrar que a gente tem que falar a linguagem do outro, a gente tem que tentar adequar não somente o vocabulário que ele vai entender do ponto de vista cognitivo. Mas principalmente qual é a capacidade que esse outro tem emocionalmente de ouvir o que eu tenho para falar. Quem já aqui recebeu alguma notícia impactante? Cê ouviu alguma coisa a mais do que a primeira frase? Se você falar: "Você tem um câncer." Adianta eu falar vai fazer químio, vai fazer isso... Cê não ouviu nada. A única coisa: "Eu tenho um câncer, o meu cabelo vai cair, eu vou morrer... então, nessa hora a gente tem que dar um tempo... Esperar o impacto. Observar. E aí como é que a gente toma decisões difíceis? É mais ou menos esse o tema principal desta conversa, né? Que são os grandes dilemas. E o que que tem acontecido? Juntando tudo aquilo que eu falei no começo, que a tecnologia, a melhoria da possibilidade de sobrevida... O que que a gente começa a observar na assistência à saúde? Que tanto as pessoas quanto as equipes acreditam que mais é melhor. E na terminalidade da vida ou quando você tem uma doença muito complexa e com pouca chance de resposta e de cura, menos é melhor. Aí a tecnologia que a gente pode utilizar, que é boa, que é benéfica, que nos permite viver mais e melhor, ela deve ser utilizada de uma forma muito coerente e com uma certa parcimônia porque, o que a gente vê hoje, é a ideia de que tudo é possível e quanto mais tecnologia utilizar, maiores os resultados e melhores resultados também. Eu saúde acredito. Eles pacientes, família também acreditam. Então Antes de tudo eu tenho que acreditar que a minha atitude e a minha atuação são de verdade consistentes e de verdade eu tenho a convicção que eu vou oferecer um bom resultado. O que eu observo? Eu trabalho em um grande Hospital Geral que tem pronto-socorro enorme que atende toda a urgência emergência e traumatologia na região central de São Paulo. Apesar de ser Hospital do Servidor Público Municipal, o Pronto Socorro nosso é aberto para população. 24.56 Então a gente atende de tudo e o que que a gente tem observado que tem chegado ultimamente. Antes era um pronto-socorro criado para atender os grandes acidentes, coisa muito urgentes. Agora a gente tem recebido muito paciente na terminalidade da vida. Moradores de rua e pacientes que pessoas que moram ali em torno, e que, ou não conseguem entrar no sistema de saúde, ou foram exonerados do sistema de saúde porque são portadores de uma doença muito grave. E a maioria dessas pessoas vem pra morrer no nosso pronto-socorro. E o que a gente vê, e que é uma coisa que eu e minha equipe lutamos muito, é dessas pessoas não fazerem coisas desproporcionais. Porque se existe uma palavra que define bem cuidado paliativo é proporcionalidade. A gente não oferece nem menos e nem mais. A gente tenta oferecer o que é proporcionalmente adequado para cada momento da evolução da doença e para cada indivíduo levando-se em conta os valores dele, as necessidades dele e os desejos dele. E diante disso o que que a gente observa que muitos pacientes que chegam muitas vezes morrendo, ou com poucas chances, como eles chegam num hospital que é escola, a gente tem residência de várias especialidades. A gente recebe a residentes de fora também. Eu recebo residentes não somente de dentro do hospital mas eu recebo residente da prefeitura. Eu recebo R2 de saúde de família e comunidade da prefeitura e também agora vou receber da UFESP. Então a gente é a área de treinamento. E aí eu percebo que os meus colegas ficam muito aflitos e os residentes também de fazer tudo. Não é? Aí a gente começa observar aquelas coisas horrorosas. Outro dia a gente recebeu um paciente que ele era morador de rua. Na realidade é assim: ele dormia num galpão que o proprietário permitia que ele dormisse lá. Então durante o dia ele vivia na rua catando lata, fazendo as coisas, pedindo... e ele dormia nesse galpão que era um galpão de material de construção e o proprietário deixava usar o banheiro, tomar banho, viver lá. Aí um belo dia o SAMU traz ele lá no pronto socorro. Ele estava pele e osso com uma obstrução intestinal aguda por um câncer colorretal. Aí, hospital escola. Aí os residentes atenderam e fizeram o diagnóstico: Obstrução intestinal maligna. Chamaram a cirurgia geral e indicou cirurgia e colostomia. Aí... só que o pronto-socorro também tinha chamado a minha equipe. Por que os residentes começaram a aprender que muitas vezes as clínicas eram extremamente invasivas em que eles aprenderam a chamar a gente junto. Eles continuavam chamando os especialistas mas chamava o cuidado paliativo e aí um dos meus assistentes falou para o cirurgião não tem indicação de operar ele. Ele falou: "Como não, ele está obstruído, tá com vômito fecaloide, pele e osso... Temos que abrir, temos que fazer uma colostomia". Aí o meu assistente falou: "Qual que é o benefício que ele vai ter?" "Ele vai morrer!!!" "E se ele não fizer, ele também não vai morrer? Qual que é a chance dele sobreviver a cirurgia? se ele sobreviver a cirurgia qual que é a chance dele ir pra UTI e tem uma infecção hospitalar? Digamos que ele saia disso tudo. Ele sai com uma colostomia e aí a onco vai dizer que talvez ele não tenha mais a condições de tratamento. Você vai dar alta pra ele? Pra ele voltar para rua? Quem troca a colostomia dele, que faz comida pra ele? Ele só come o que ele consegue ???" E foi muito interessante que aí o chefe da Clínica me chamou pra uma reunião deles. Pra a gente discutir ética. Não só cuidado paliativo. E foi muito interessante porque o chefe e os assistentes, mais do que os residentes, eu percebi que os residentes até conseguiram entender a limitação de procedimento apesar de ficarem muito angustiado. Mas a angústia maior era do chefe e do assistente mais velho. Ele falava assim: 29.59
"Dalva, mas é legal eu não operar ? É ético eu não operar é moralmente aceitável eu contra indicar uma cirurgia baseado numa condição social?" Eu falei é. Porque não é só social. Ele é um paciente que tem um câncer avançado, ele está caquético, ele já tinha uma carcinomatose... Eu falei: Bota na balança e pensa qual que é o benefício que uma cirurgia, por menos tempo que você consiga fazer essa cirurgia, qual é o benefício real que você vai está agregando na vida desse indivíduo? Qual que é a dignidade que você agrega na vida desse indivíduo? Então eu falei: Quando você tem que tomar uma decisão, não vale só você levar em conta: é operável não é operável. Eu tenho recurso no hospital, não tenho recurso. Eu tenho que levar em conta o todo. Esse paciente tem estrutura familiar, ou uma estrutura afetiva de cuidado? Não. Zero. Esse indivíduo, se eu fizer uma colostomia quanto tempo eu agrego de sobrevida e com que qualidade eu agrego? Ele é um paciente que independente do meu procedimento ele vai caminhar para morte, certo? A ideia ela caminha para a morte mais rápido obstruído, ou caminha para a morte... Ou não às vezes você acha que você vai para o lugar e o paciente morre no pós-operatório imediato. Eu já acompanhei pacientes com obstrução intestinal maligna semanas, obstruído. Sem alimentação... Nem parenteral só com hidratação básica e com medicamento sintomático. É muito mais importante, em alguns momentos de terminalidade da vida, você manter minimamente hidratado do que você pensar em nutrição. Eu já acompanhei uma paciente, ela era nutricionista, professora da faculdade de nutrição daqui da casa, aposentada ela fez um acidente vascular cerebral extenso e chegou pra gente transferida, não foi lá no servidor foi no ----- Veio transferida do Hospital Geral onde ela já estava em coma muito tempo. E ela chega pra gente numa situação de estado vegetativo persistente. Não abre os olhos, não se comunicava, veio para traqueostomizada, com uma gastrostomia recebendo alimentação artificial. E durante um tempo ela ainda teve benefício com os medicamentos, com hidratação, com a nutrição. Até que ela começou a entrar no processo de degeneração meio de catabolismo intenso. Ou seja, ela começou a perder peso apesar da nutrição e aí ela começou a ter distensão abdominal regurgitação e diarreia. Isso significa o quê? Que esse intestino não tem vascularização suficiente para absorver esse nutriente. Aí qual foi o dilema? Pessoal da nutrição: Não, ??? ela tá perdendo massa magra. Ela era nutricionista. Aí alguns médicos também tinham um dilema de: como você vai suspender dieta? Se suspender dieta ela vai morrer!!! E aí eu dizia: Ela vai morrer. Ela só não morreu antes porque hoje a tecnologia permitiu que ela ficasse: primeiro numa ventilação assistida, depois com uma nutrição artificial através de sonda, enquanto isso trouxe benefício pra ela. E foi muito interessante porque assim, foi no período que a gente tinha vários médicos e sistema de plantão. Então eu era a coordenadora horizontal. Mas mesmo assim de vez em quando tinha um mais angustiado que quer introduzir... Um dia suspende a dieta dela. Chamei a irmã, conversei com a irmã e falei: Olha, não tá trazendo benefício, isso, isso tá acontecendo... ela entendeu então vamos suspender a dieta. Aí final de semana passa, segunda-feira...paciente com dieta. Aí discussão não Doutora agora ela parou de distender. Agora ela parou de vomitar. Dali dois dias distende, vomita... Eu falei: Ela vai fazer uma pneumonia aspirativa. Né? Bom, no final das contas com muito sofrimento da equipe, a irmã entendeu muito mais rapidamente do que a equipe, a gente manteve esta paciente só com uma hidrataçãozinha básica e alguns medicamentos. Analgésico alguma coisa para manter algum sintoma. 60 dias sem dieta. A Cláudia Burlá, que é uma geriatra do Rio de Janeiro, ela acompanha muitos pacientes em domicílio, com demência avançada. Ela me disse que ela já teve uma paciente que ela acompanhou sem alimentação, só com hidratação, sem soro... Eu falei: Como é que você hidratava essa paciente? Gelinho que a família fazia gelinho de vários sabores e como ela engasgava então eles deixavam pequenos pedacinhos embaixo da língua que ela ia absorvendo. Ela falou que sobreviveu 80 dias. E ela falou: "Algumas coisas dava para gente fazer. Eu ter a sorte dessa paciente não precisar de medicação via oral porque, às vezes, uma sonda pode ser uma alternativa pra a medicação não tem pra alimentação. Mas vocês concordam comigo que para um paciente que está no período de demência ainda não muito avançada ou numa demência avançada mas que ainda tem alguma mobilidade, você colocar uma sonda nasoenteral uma gastrostomia isso incomoda? E o que que você vê no hospital? Idosos sedados com sonda e contidos. Gente, isso é tortura. E tortura é crime no Brasil é anticonstitucional. Né? E a gente faz isso o tempo todo, a gente vê isso o tempo todo. Outro dia eu fui procurada por um... depois se vocês puderem tem um canal no Face book chamado Canal Àvida. É um grupo que faz..., toda quarta-feira eles postam um vídeo novo para falar de envelhecimento. É muito interessante. O Nelson é um produtor ele tem uma produtora de cinema e ele resolveu fazer... esse é um projeto social muito interessante. Então ele tem um diretor, uma diretora um roteirista, uma apresentadora, câmeras e eles gravam. Eles me convidaram para gravar um programa sobre cuidado paliativo. Na hora da gente montar a pauta, só da gente conversar pra preparar pauta foi quase uma hora. Aí ele falou: Dalva, acho que... e esses programas tem 15 minutos. Ele falou: não vai dar. Aí nós gravamos dois programas. Um sobre Cuidado Paliativo no geral e no outro falando ???? e quando for a hora eu aviso vocês. E aí nesse dia que eu passei uma tarde inteira gravando lá com eles o Nelson acabou me contando que a mãe dele tem diagnóstico de uma demência fronto temporal. E a demência fronto temporal uma das demências mais violentas, mais rápidas, e aquela que traz mais transtorno porque o paciente tem muita alteração comportamental. Agressividade, recusa de às vezes de contato físico... Então ela é uma paciente que até outro dia ela comia sozinha, não dava. Aí ela começou a ter dificuldade de deglutir. Aí eles contrataram uma fono. 38:34 Ela não permite sequer que a fono ponha a mão no pescoço dela para fazer os exercícios foniátrico e muito menos observar se ela está deglutindo. Aí ele me procura. Aí a gente sentou e ele falou: Eu posso conversar com você? Posso levar meus irmãos? E foi muito interessante porque ele falou: “Eu fiquei muito impactado com essa coisa do cuidado paliativo. Eu quero isso para minha mãe.” Mas qual que era a angústia que ele falou: “Eu queria que minha mãe ficasse em casa. Eu queria que minha mãe não morresse presa a nenhuma máquina...” Aí eu falei: Tá, não é tão simples assim morrer em casa. Né? E ela é uma paciente que tem alta demanda e é uma paciente que se recusa a tomar medicamento. Se é a única forma dela tomar os medicamentos que ela precisa pra hipertensão pra um monte de coisa é dando um sedativozinho... Ele falou: “Até quando eu vou ter que dopar a minha mãe para ela tomar remédio?” Né? E como é que você lida com isso em casa? E aí na hora que ela começou a engasgar de fato, fazer pneumonia aspirativa... Ele me perguntava: “Trato?” Eu falo: “Trata.”Eu não vou matar a sua mãe com pneumonia. Aí ele falou: “ Mas para tratar eu vou ter que levar minha mãe pro hospital e minha mãe não tolera nada estranho mais.” Aí eu falei: “Então nós vamos ter que rediscutir talvez ir para o hospital e pra poder medica-la com antibiótico ela precise de uma sedação.” Aí ele falou: “Mas eu não quero minha mãe sedada!” Aí eu falo: É fácil? Aí você coloca os problemas e não os direitos. Quais são os problemas que uma idosa com a demência ???temporal que fica agitada? Fez uma broncopneumonia aspirativa e precisa de medicamento é a primeira pneumonia. Medicando eu posso tirar ela dessa condição e ela fica boa. Mas eu tenho que pensar nas outras limitações. Então eu falo para ele: “ Eu trataria. Tentaria tratar da forma menos invasiva possível enquanto ela deglutir algum comprimido mesmo dando uma tapeadinha. Dando calmantezinho básico para ela ficar mais serena. Digamos que ela precisa ficar internada. Talvez uma sedaçãozinha leve nos primeiros dias para a gente fazer a medicação. Responde bem bacana. Então vamos continuar o tratamento. Não responde bem? Vale a pena eu rodar antibiótico, tentar mais alguma coisa? Lembrando que pra um paciente muito idoso, com muitas fragilidades e muitas doenças, hospital é um risco gigantesco. Mais de 2 dias internado, o paciente vai perdendo competências. Se antes ele andava, ele para de andar. Se antes ele comia, ele para de comer. Se antes ele tinha cognição mais ou menos preservada ele afunda.
Tem mais uma história. Tudo tem história. Eu tenho um amigo que tem uma mãe que na época ela tinha 94 anos. Morava sozinha cozinhava, lia, fazia compra... Aí ela tem uma dor de estômago que precisava ser investigada. Aí internam ela no hospital que para fazer endoscopia no idoso tem que internar. Aí interna, faz o preparo, perde o dia para fazer, marca pro o dia seguinte. Dois dias de internação. Aí ela vai pra endoscopia. Terceiro dia de hospital começa a ter dor lombar. Para de andar. Aí pedem uma tomo de coluna lombar. Na tomo de coluna lombar aparece uma lesão no meio de uma vértebra que aí o médico fala assim: Óh, isso é um achado. Aparentemente essa não é a causa da dor lombar dela. Se a sua mãe parou de andar, ela deve ter algum problema central. Mais um dia de internação. Tomo de crâneo. Aí faz a tomografia de cérebro e mostra um cérebro de 94 anos. (risos) O problema era esse. Resumo da ópera: Isso, uma semana. Aí ele liga para mim falar: “ Dalva, socorro. A minha mãe não anda mais a minha mãe não quer comer, e a minha mãe tá ficando prostrada. Eu falei: Qual é o diagnóstico dela? “ Não, ela tem uma gastrite que melhorou, tá tratando e ela parou de andar”. Eu falei: “Parou de andar porque tá deitada. Você não tira ela do hospital!!!” “Ah mas os médicos querem continuar investigando...” Eu falei: “Querido, pega a sua mãe, leva ela pra casa, fala com os médicos que se eles não derem alta você vai fazer um escândalo... E aí, chegando na sua casa, leva ela pra sua casa. Ou na casa dela e você fica com ela. Eu sugiro que você contrate, se você quiser eu até sugiro o nome de alguém da reabilitação para poder trabalhar musculatura recuperar essa perda. Ela não anda porque ela ficou uma semana deitada!” Resumo da ópera: Ela está com 97. (Risos) depois de um mês, dois, ela virou pra ele e falou assim: “ Não aguento mais morar com você. (Risos) E ela voltou a morar sozinha. Agora o máximo que ela aceita é uma acompanhante, né, pra poder ficar com ela e esse filho que vai todo dia lá. Mas olha só, se ele tivesse desistido ou deixasse ela no hospital, eu tenho certeza absoluta que ela teria morrido. Então, às vezes, essa é a grande dificuldade. E os médicos, não fazem isso por maldade. Cê fala assim: Ah eu quero torturar o paciente. As pessoas fazem isso porque acham que podem fazer alguma coisa. E eu falo, que a geriatria no Brasil é recentíssima. A geriatria no mundo é uma ciência, uma especialidade muito recente. Pra vocês terem uma ideia, em Portugal não existe geriatria. O clínico ou qualquer outro que trata de velho. E a gente sabe muito pouco de envelhecimento. Porque a gente agora é que está vivenciando isso. E a gente acaba criando uma ilusão de que... hoje a gente não ouve: “Ah, idade não é mais limite pra nada.” Então se faz quimio, se faz rádio, se faz diálise, leva para UTI, faz cirurgia, faz grandes coisas porque idade não é limite. Idade realmente ela não é limite. Se eu tenho um paciente saudável que chega aos 90 anos de idade tem um motivo para ele ter chegado saudável nessa idade. Ele tem reserva, ele teve uma vida saudável e ele conseguiu chegar. O que que faz toda a diferença e que a gente pode colocar tudo isso pra aprender? É quando esse paciente é acometido do primeiro agravo da vida dele. E esse primeiro agravo pode ser qualquer coisa. Pode ser uma infecção, pode ser uma queda, mas qualquer coisa que tire ele do equilíbrio e faça com que ele seja submetido a muitos tratamentos, isso é o primeiro degrau da escada abaixo. E se eu não reconheço isso na tomada de decisão, eu acelero, eu empurro doente escada à baixo. 46:28:4 Se eu entender que esse primeiro evento faz com que essa pessoa... se eu imaginar uma curva, e essa curva teve a primeira queda. Ela vivia bem, aqui é tempo, aqui capacidade funcional, ela tá bem capacidade funcional teve uma queda caiu lá embaixo, interna, melhora, ela nunca volta ao patamar anterior. Se ela faz uma infecção, qualquer outra coisa ela vai baixando. Eu tenho que como médico, como profissional da Saúde, entender essa dinâmica e não exagerar no procedimento que senão é time. Eu perco o tempo eu perco o momento adequado de descer do trem. Né? E esse é um grande desafio porque isso requer tomada de decisão ética. Porque se eu só pensar: Ah, hoje eu tenho recurso, ela tem reserva. Eu tive uma paciente que era avó de uma amiga minha. O marido tinha sido o funcionário público. Na época e ele era diabético, tinha dor... Eu ainda não tinha serviço mas eu ajudei na ocasião na internação dele porque ele tinha muita dor por causa do pé diabético e ele acabou morrendo no hospital. Passado alguns anos, eu descubro que essa senhora teve um diagnóstico, ela já tinha 89 anos, nessa época, ela teve um nódulo nas costas e quando biopciaram era uma metástase de um melanoma maligno, sabe lá desde onde. Ela tinha vários nódulos. Aí ela não foi lá para o servidor. Acabaram mandando ela para outro hospital. E aí com 90 anos indicaram quimioterapia pra ela e ??terapia. E aí eu me lembro que essa amiga me procurou, e falou: “O que eu você acha?” Eu falei: “Eu acho temerário. Sua avó tem 90 anos, ” melanoma maligno responde mal para burro Ela já tem múltiplos nódulos...” “Ah mas os médicos falaram que ela é forte...” Realmente era uma mulher saudável não tinha nenhuma doença e tomar vinho todo dia. Aí eu falei: “Olha, o melanoma responde mal, apesar dela tolerar a químio, mas eu questiono o benefício que a químio vai trazer”. Bom, a família ficou dividida o ouviu a conversa dos médicos, fizeram dois anos de químio. No primeiro ano de químio, ela fez ????? Aí foi parar num colega que era meu amigo lá da Unifesp ele falou pelo amor de Deus para com essa brincadeira de quimioterapia. É só parar que não vamos fazer nada, tal... e aí ela recuperou a função renal, não voltou ao que era antes mas recuperou. Mas mesmo assim, era interessante o quanto ela era forte vamos insistir, vamos fazer químio, vamos fazer químio. Até que de verdade ela começou a perceber que tava tendo muito efeito colateral e os caroços não estavam diminuindo. Aí a família resolve parar de resistir e me procura. E essa paciente ficou comigo algum tempo. Se vocês procurarem no YouTube vocês procuram hospedaria de cuidados paliativos, programa Bem Estar. Tem lá um videozinho que eles fizeram uma matéria comigo e tem a história da dona Nadir lá. Muito bonitinha e eles filmaram a festa de aniversário dela. Ela tava fazendo 93 anos. E ela morre um mês depois disso. E nesse dia da festa de aniversário, depois ela ainda sobreviveu ainda mais uns dias. Era perto de Natal da hospedaria E aí eu falei: “E aí dona Nadir, gostou da festa?” Ela olhou para mim e falou: “Podia ser melhor.” (risos) Eu falei: “O que que faltou? Teve música, teve comida...” “Não tinha vinho.” (Risadas) E eu havia ganhado de uma filha de paciente duas garrafas de espumante. Eu falei: “ Não por isso. Aí pus pra gelar, vi as pessoas, os funcionários e alguns pacientes que podiam beber. Essa filha me levou taças também Aí a gente brindou e aí eu nunca vou me esquecer que essa foi a última lembrança que eu tenho dela antes de verdade começar a ficar pior. Ela lá no quintal, tava um dia de sol... a gente já tinha acabado de almoçar, aí servimos lá uma tacinha...ela tomou dois goles. Fechou os olhinhos e falou: “ Nossa que delícia! Como eu tava com saudade disso.” Isso foi assim mais ou menos alguns dias antes da morte dela.
Então assim é fazer cuidado paliativo é fazer boas escolhas. E fazer boas escolhas não é uma tarefa fácil porque a gente está sempre diante da possibilidade tecnológica de fazer alguma coisa e é muito interessante o que eu tenho aprendido fazendo cuidado paliativo de observar a dificuldade dos outros e principalmente dos residentes que passam comigo, que não é que as pessoas não têm o conhecimento adequado para saber que aquilo funciona ou não funciona. É um sentimento que vai além da questão do conhecimento técnico. É um sentimento pessoal de fracasso, quando você não faz determinadas coisas. Mesmo que às vezes você tenha a percepção que aquilo não funciona, que aquilo não vai trazer um bom resultado, mas o sentimento de fracasso e de insuficiência e de incompetência tão devastadoramente grande que impede esses profissionais de tomarem uma atitude adequada. Por isso que eu falo que é fundamental... Hoje lá no Servidor o CRM vai lá pra discutir tomada de decisão. Também vai ter uma... eu não gosto do que eles chamam hoje de... eles dão um nome muito ruim porque na realidade é um debate ético. Eles falam que é como se fosse um julgamento ético. E não é. A gente não julga nada.A gente delibera, mas eles vão lá, o CRM vai lá pra discutir, eu até gostaria de estar presente mas não vou poder. Pra ficar por dentro das coisas que eles vão falar porque às vezes eu percebo que nesse julgamento, julgamento simulado, eles falam. Eles pegam um caso cabeludo, normalmente de alguém que cometeu algum delito lá no CRM e eles expõe. Eu percebo que só dá a favor ?????? Os residentes ficam muito assustados com esses julgamentos que na realidade não é uma boa forma. Todo ano eu dou aula lá para os residentes. Então é sempre assim: é obrigatória essa aula que é pro R1 e pro R2. E todo ano eles pediam para dar a mesma aula. Aí essa ano eu falei assim: “Se o R1 e o R2 que são obrigados a assistir a minha aula, se esse ano eu der a mesma aula, o R2 que assistiu essa aula o ano passado vai achar um saco ouvir de novo a minha aula que era de comunicação. Aí eu falei: “Vamos fazer o seguinte? Vamos intercalar uma aula de comunicação e uma aula de decisão ética e aí esse ano eu dei aula de sobre isso. Foi muito interessante. Eu vi o quanto foi mobilizador. Eu levei um monte de casinho que eu apresentei os casos dos pacientes lá. Então foi bastante mobilizador então eu acho que isso é que acaba servindo morte pra gente discutir. Vamos fazer o seguinte? Eu falo muito. Eu gostaria de ouvir vocês. 55:10.6
- Eu tenho uma dúvida
Diga.
- “A gente está acostumada a falar em cuidados paliativos sempre visando o idoso, sempre visando a parte de geriatria e mais até a parte oncológica. Ok que são... não sei se posso tratar assim, algumas doenças que levam ao término de vida e o que que a senhora fala, o que a senhora poderia trazer para cuidado paliativo na infância, pediátrica?
Isso. Se a gente pensar a gente fala estatisticamente, você tem um volume muito maior do que hoje... inclusive a OMS Organização Mundial de Saúde tem falado muito das chamadas doenças crônicas de não notificação compulsória. Né? E a OMS estabeleceu quatro grandes prioridades que é o câncer, a doença cardíaca, a doença respiratória crônica e o diabetes ???... Esses quatro, essas quatro afecções das doenças são responsáveis por mais ou menos 80% das mortes no mundo. De doenças crônicas, né? Então por isso que acaba tendo uma visão muito mais voltada pra isso. Do ponto de vista da Pediatria, estatisticamente é uma população menor, mas não menos frágil e não menos necessitada. Se no Brasil é difícil você aceitar o cuidado paliativo adulto, imagine o infantil. Outro dia, inclusive eu vi que a Academia Nacional de Cuidado Paliativo publicou lá uma matéria que era pra pra desmistificar, que alguém andou distribuindo algumas besteiras aí, sobre Cuidado Paliativo Pediátrico. Existem critérios específicos para Cuidado Paliativo Pediátrico que são muito parecidos com os de adulto: Para quem está indicado? Porque a Organização Mundial da Saúde estabelece como a definição do cuidado paliativo: Cuidado Paliativo, ele é uma prática destinada à melhora de qualidade e controle de sintomas a todo paciente adulto ou criança portador de uma doença ou de uma condição que leve imediatamente ou tem uma expectativa de morte. Que pode ser objetivo ou pode ser subjetivo e que esse cuidado, ele deve ser estendido a família e deve acompanhar esse paciente o mais precocemente possível até o final da vida, e depois do final da vida com assistência ao luto. Então na criança existem várias condições e a gente tem que pensar, hoje, no Brasil, também essa tecnologia... O que essa tecnologia permite? Tirando as doenças óbvias: cânceres que não respondem, doenças degenerativas neurológicas que não respondem, mas, olha só. Hoje a gente tem condições bizarras. Porque cada vez mais crianças muito prematuras sobrevivem. 58.15 Essas crianças que sobrevivem, a gente ainda não sabe o impacto disso ao longo prazo, em termos de doenças de outras condições degenerativas. Fora isso muitas dessas crianças que sobrevivem, sobrevivem com sequelas. Neurológicas ou algumas outras sequelas. Essas crianças por causa da boa tecnologia, elas estão crescendo. Condições antigas que levavam essas crianças a morte, por exemplo: A criança com paralisia cerebral por trauma de impacto. Qual que era o tempo de sobrevida dessas crianças? Era muito curto. depois foi indo. Eu tenho acompanhado crianças de 38/40 anos como paralisia cerebral totalmente dependentes, algumas acamadas e que começam nessa idade, eu tenho observado que os 30 anos pra essas pessoas são 70 por uma população normal. Essas pessoas começaram a ter vários agravos que os de 70 para cima tem: Diabetes, alteração metabólica, hipertensão, cânceres então é muito interessante. Tem um preconceito que envolve essas crianças, essas mães se tornam super mães, são mulheres que abdicam da vida pessoal às vezes profissional para cuidar dessa criança. Essa criança sobrevive muito tempo e quando morre, essa mãe perde a identidade Então a gente tem que prestar atenção muito nessa família. São família em grande sofrimento e outras condições também. Cada vez mais essas doenças muito mortais fibrose cística, várias outras doenças genéticas e que levam uma condição de precariedade e delimitação de funcionalidade, permitindo muitas vezes que esses indivíduos sobrevivam muito tempo altamente dependente, todos eles merecem cuidado paliativo desde o nascimento.
Era essa a questão que eu queria chegar. A partir de um diagnóstico que seja ele de um câncer infantil, mesmo que seja uma leucemia que hoje em dia a gente já tem um diagnóstico positivo já entrar com cuidado paliativo.
Se a gente observar o que que é o OMS estabelece? Que no diagnóstico, você ainda tem uma quantidade grande de tratamento modificador ou curativo. Mas você já pode ter alguma intervenção paliativa. Que seja um acolhimento emocional à essa família, que seja uma questão do grupo de reabilitação... Pode ser que seja no momento: a criança cura , si do cuidado paliativo. Mas, da mesma forma que as pessoas curam, hoje a gente sabe com o tempo maior de sobrevida, eu tenho recebido muitas mulheres na faixa dos 80 anos que tiveram câncer de mama aos 40. Elas têm tido a recidiva aos 80. Isso não é regra. Mas a longevidade permite um outro câncer. Né? Ontem mesmo a minha assistente social me procurou e falou: “ Ah, doutora, encontrei a Dona Lourdes.”
Dona Lurdes é a mãe da primeira paciente que eu tive na hospedaria. Que era uma moça de 50 anos, especial, com necessidades especiais, e que desenvolveram câncer de mama. E eu comecei cuidando dela, e quando saí pra diretoria ela ficou com uma colega e quando eu criei um serviço de cuidados paliativos, ela foi a primeira a paciente que eu levei para lá. Que a gente ia inaugurar e não tinha um paciente na casa. Aí eu fui negociar com a mãe Lurdes. E essa menina estava internada no hospital, ela tinha metástase hepática e já numa fase de terminalidade. Aí eu fui falar com a mãe. Aí a mãe falou: “ Ah, doutora, fala com ela.” Eu sempre tive um bom relacionamento com ela. Aí eu fui lá. “Silvia, olha a gente criou uma casa assim, assim, assim... eu gostaria de levar você para lá...” Aí eu me lembro que ela lá olhou para mim e falou: “ Tem flor?” Eu falei: “Tem. A casa é linda tem um monte de Jardim, flor...” “Ai que bom. Tem passarinho?” “Também. Eu vou colocar você num quarto que em frente de uma amoreira e uma varanda, enche de passarinho...” “Ah, então eu quero ir.” O duro foi convencer a médica dela a liberar. Porque a médica dizia assim: “Cê tá louca! Ela tá morrendo.” Eu falei: “Eu sei ela sabe e a mãe também. E elas querem ir pra essa casa. Eu tenho condições de dar um suporte e tal...” Bom, levamos a Silvia ela tava com insuficiência hepática... ela sobreviveu mais um mês lá com a gente. Ela queria comer pudim de leite. Nós não tínhamos leite condensado muito menos forma de pudim. O cozinheiro que eu tinha, na época, trouxe uma forma de pudim falando: “Doutora, eu sei fazer um pudim de leite com leite Ninho.
Os bebes que nascem sindrônicos ou com alguma doença ou alguma condição na neonatal grave, que eles vão ter pouco tempo de sobrevida, é muito interessante que essa criança existiu enquanto na gestação e deixa de existir quando nasce porque ela não tem identidade. Vão viver um período e muitas vezes nesse período dentro de uma UTI neonatal. E aí esses lugares..., por exemplo o que que é muito comum? Se tem outros filhos os filhos se sentem abandonados pelos pais. O que que a gente observa nos casais? A maioria das vezes o pai não segura o babado e pula fora. É muito raro. Eu já vi o contrário. Mas é muito raro. O casamento acaba mas os filhos que estão em casa se sentem abandonados e acaba assim: Eles estão perdendo a mãe para uma figura que eles não têm ideia de quem era. Um bebê que tava na barriga e que de repente virou um vilão. Olha a necessidade que essa família tem de acolhimento. Eu falo, tem a doutora Jussara Souza, ela faz cuidado paliativo neonatal e ela sacou isso. Então lá eles têm um espaço para receber os pais. Ela começou a trabalhar com fotografia, idade, trazer os irmãos para visitar... Na hora que esse bebê morre...
Teve uma história que era um pai. Ele quis fotografar o bebê que não tinha fotografado antes. Eles produziram essas fotos com o bebê morto, mas no colo deles. Foi um trabalho maravilhoso... Isso é uma coisa que a gente tem que ter atenção. Lá no Hospital do Servidor, a gente tem uma neonatologia que já foi grande, agora encolheu porque a população está velha, a gente atende mais moradores dali do entorno, mas é uma neonatologia de ponta, que a gente tem que lida com isso. Eu tenho uma enorme dificuldade em ir pra lá, mas a pediatria já começou a me chamar para alguns casos de UTI em especial. Mas é muito interessante eu estou com uma paciente internada, ela tem uma tendência a severa, ela era técnica de enfermagem da UTI neonatal. E quando ela interna no hospital, eu não a conhecia. Que é uma área completamente diferente do que eu atuo então eu não a conhecia. E a interna, ela vivia numa casa de repouso. A história dela é o seguinte: Há uns anos traz, ainda trabalhando, ela fez um quadro de uma cefaleia intensa. Foram, fizeram diagnóstico que ela tinha três aneurismas cerebrais. Foi para cirurgia. Na hora da cirurgia ??? conseguiu e ela saiu sem sequela. Mas eu fico afastada do trabalho e nesse período ela começou a ter perda cognitiva. Aí os filhos achavam que era o aneurisma E aí tomo normal normal, normal, até que foi feito o diagnóstico de demência de Alzheimer. Então hoje ela tem uma demência avançada, ela fala sem parar, mas você não entende uma palavra, mas ela tem noção, ela olha para os seus olhos ela pega na minha mão deixa minha mão conversa comigo e eu converso com ela. Mas ela não fala uma palavra inteira. E é muito interessante que aí, quando eu, a primeira ideia quando chamaram a minha equipe, ela era assim: Ela internou porque ela tinha um trauma agudo perfurativo. Ela tinha uma diverticulite e ela tava na casa de repouso, fez um abdomem agudo, internou, a cirurgiã acho que ela ia morrer, que não deram muita bola, abriram, fizeram uma colostomia e fecharam mas ela sobreviveu. Aí chamaram a minha equipe. E aí, quando a gente avaliou, eu falei: “Olha, ela é uma paciente pra cuidado paliativo mas não é uma paciente pra hospedaria. Ela é uma paciente de longa permanência, estava bem, nem um grande sintoma... ” Mas aí os filhos não se conformaram. Aí eles pediram uma audiência comigo. Então vieram os três filhos aí eu descobri a história dela por isso que eu falo o quanto que é importante pro cuidado paliativo você ficar atento à biografia das pessoas. E aí os dois filhos mais velhos não eram filhos dela. Eram enteados. Ela casou com o pai deles, só o terceiro filho era filho biológico dela, ela morava em Manaus. Quando o marido morre, ela vem para São Paulo, faz o curso técnico de enfermagem e vai trabalhar na neonatologia já com uma certa idade, depois dos 40 anos. E lá na UTI neonatal ela desenvolve um trabalho com as famílias dessas crianças graves muito prematuro que iam morrer e ela fotografa essas crianças, entrega pra cada família um álbum de recordação. Então, essa mulher tinha uma história... E aí quando filho me conta a história dela, por que que ela foi parar numa clínica de repouso, qual era a dinâmica da família e o que que essa mulher fazia, eu falei para ele: “ Você me convenceu. Eu vou ficar com a sua mãe na hospedaria pra ela se adaptar até a gente poder reabilita-la melhor. Porque quando eu recebo ela, eu recebo ela após infecção, com sonda nasoenteral, não saia da cama e aí eu falei: “ Eu levo sua mãe eu tento reabilitar o máximo e depois você se compromete comigo leva-la pra casa ou a gente bota-la numa casa de repouso de novo. Resumo da ópera: ela tá comigo há 4 meses, ela come por boca, a gente tirou a sonda, ela anda tá andando sozinha e um dia meu enfermeiro levou o violão e tocou. Ela ficou muito emocionada e cantou. Então hoje a gente estimula ela com música. Eu pedi para o filho fazer uma playlist das músicas que ela gosta ela gosta de assistir televisão a gente bota lá open pendrive e aí às vezes ela canta. Uma vez ela passou a noite cantando.
Agora, ela entrou numa fase de caquexia. Ela come muito bem, ela tá andando, mas ela tá perdendo peso gradualmente. Então, voltamos a conversar com a família. Eu disse: “Olha, agora ela está entrando nessa fase e aí o que eu combinei com o filho? Porque, se ela voltar a ter incapacidade degustatória nós não vamos voltar com a sonda. A gente vai permitir dieta de conforto enquanto for possível. E eu tô com a senhorinha lá. Então assim ela é uma pessoinha adorável. 1:13:55 Então na segunda-feira eu tava lá passando visita eu tava com visitantes de um grupo de Blumenau e aí eu apresentei: Olha como ela tá. O filho, televisão ligada, ela estava... eu fui procurar ela no quarto e cadê? A cuidadora leva ela para visitar um outro paciente que a família não ia. Então, ela ficava no quarto desse outro paciente. Ela ia lá todo dia. Ela sentava na poltrona de pernas cruzadas, televisão ligada, o filho do lado... Quando eu chego, é muito interessante isso porque eu percebo que ela me reconhece. Ela sorri, ela não para de falar. Aí estende a mão eu seguro na mão dela ela puxa minha mão beija beija beija minha mão. Aí que eu chego perto, ela beijo no rosto é muito beijoqueira e eu fico perguntando as coisas e conversando com ela e tentando estabelecer diálogo e é muito interessante... Mas assim, pelo menos com os filhos hoje, eles têm noção que ela já deu vários passos e ele fala:” Quando a senhora me disse a primeira vez que minha mãe é uma bomba-relógio que ainda tem dois algarismos cerebrais ela tem uma diverticulose e ela tem uma demência grave. Então sua mãe pode ter várias complicações que podem leva-la à morte. A ideia a gente monitorar tentar prever algumas coisas porque em Cuidado paliativo gente, a gente pode prever um monte de coisa. Isso nos permite nos prepararmos para os eventos. Por que a gente pode prever mas a gente pode prevenir quase nada. Mas se a gente prever, você se prepara tecnicamente e emocionalmente. Você também ajuda as famílias a se prepararem.
Então é assim: a grande maioria dos pacientes mais idosos com demência ou não, ou com outras doenças crônicas, pode chegar no momento, isso eu falo no idoso que vai perdendo a capacidade de deglutir, a musculatura da deglutição é mais ou menos as mesmas da fala. Com o passar dos anos você pode começar a perder a coordenação dessa musculatura e isso leva você a engasgar. Então você tem que fazer exercícios, tem que uma fonoaudióloga ajuda bastante nesse sentido, você tem que utilizar uma alimentação adequada porque o paciente tolera mais pastoso e menos líquido... né? Então tem todo o tempo de dar uma colherada, esperada deglutir tudo mais. Habitualmente nos hospitais é assim: paciente demorou mais de cinco minutos para comer um pratinho, eles metem uma sonda. Porque as pessoas não têm pessoal de enfermagem suficiente para cuidar desses pacientes, né, e ficar lá uma hora dando alimentação.1:17:27
Lá na hospedaria todo mundo que vem com sonda eu consigo habilitar de alguma forma. Que são pessoas que na realidade, não perderam totalmente a capacidade de deglutir. Mas aí o que que eu combino com a família? Vai chegar um momento que elas vão perdendo e vão tendo a maior chance de engasgar e de fazer pneumonia aspirativa. Aí o que que a gente pensa? Uma sonda nasoenteral, ela ajuda você alimentar melhor, até dá uma nutrição balanceada mas ela não impede o paciente de ter bronco aspiração. Primeiro que uma sonda, ela mantém o buraquinho lá entre esôfago e estômago aberto. Então a chance de refluxo é maior. Por um outro lado os estudos mostram que, o que mata um paciente não é a bronco aspiração maciça. São as micro bronco aspiração de saliva, porque você perde a capacidade de deglutir saliva. Por isso que a gente insisti em uma boa higiene bucal para os pacientes que estão acamados ou estão com doença avançada. Porque uma boca bem higienizada, aí hoje a gente tem feito nas UTI a chance de pneumonia é menor. Porque o paciente idoso micro bronco aspira.
Então o que eu negocio? E tudo isso eu explico pra família. A sonda não vai impedir a bronco aspiração mas ele vai evoluir com micro bronco aspiração e com a chance de fazer uma pneumonia aspirativa. Qual que é a ideia? É tentar oferecer dieta de conforto levando em consideração que nutrição é menos importante do que alimentação e normalmente as pessoas linkan o alimento não com a questão nutricional mas com a questão afetiva. Existe uma ligação afetiva muito importante na nossa cultura com questões de alimento. Dar comida é dar amor. Então as pessoas ficam muito incomodadas: “Como, vai morrer de fome!” Na verdade essas pessoas não vão morrer de fome. Então, o que que a gente negocia? Dieta de conforto.
Essa paciente que eu comentei com vocês, antes da gente tirar a sonda dela, eu percebia que quando ela via a comida da cuidadora ela ficava meio de olho. Aí eu chamei o filho e perguntei: “O que ela mais gosta de comer?” Ele disse: “Fruta, doutora, ela ama fruta.” Aí eu chamei a cuidadora, eu vi que na avaliação que ela não tinha perdido totalmente a capacidade deglutatória, ela só tava lendificada. Então eu orientei a cuidadora: “Faz papinha. Faz papinha de fruta. Então primeiro, abacate, mamão e banana. São frutas mais consistentes. Aí, eu falei, dá uma colherada, vê se ela engoliu. Engoliu e não engasgou dá a segunda colherada.” Bom, no segundo dia ela tava mandando ver na papa de fruta. No terceiro dia a cuidadora falou: “Doutora, eu ousei amassar uma sopinha e ela comeu.” Então eu falei: “Então vamos pensar em tirar a sonda.” E aí eu negociei com os filhos: “Se ela persistir e dependendo da deglutição nós não vamos passar essa sonda de novo. A gente vai dando essa dieta. Tem uma dieta que a gente costuma linkar com uma lembrança afetiva. Quais são as coisas que ela mais gostava, o que que ela tinha mais vontade de comer, as coisas que linkam o sabor com o afeto. Então isso que dá significado na vida das pessoas. Porque eu não vou conseguir mais nutrir. Ela está cada vez mais magrinha. O bracinho dela é bem fininho.
Eu tive uma pacientinha com demência avançada que chegou com ferida, toda espástica, muito mal tratada. Só gritava... depois a gente descobriu que numa casa de repouso tinham derrubado ela na hora do banho... Então cê chegava perto dela ela gritava. Então a gente manteve ela com analgésico e conseguimos em 8 meses fechar todas as escaras. Dói muito. Então a gente deixava ela com morfina. E dava morfina antes do banho. Então, a partir daí não tinha mais dor, começou a se permitir ser banhada, ser trocada, fazer curativo e tudo mais. E ela chega com gastrostomina. Quando ela começou a melhorar, que ela começou a sentar, a gente começou a perceber que ela ??? Uma vez ela roubou uma comida. Aí a gente detectou e conseguimos estabilizar. Aí eu tirei a gastrostomia dela e ela comeu até morrer. Ela só parou de comer 1 mês antes. E aí rebaixou começou a ficar mais debilitadinha... Aí eu negociei com o filho também, a gente só mantém ela hidratada... ela foi ficando cada vez mais sonolentinha, já reagia mais, e assim foi. Sabendo de todos esses riscos. São riscos calculados e quando o risco é calculado e a gente esclarece e estabelece que a gente vai fazer, eu falo o quê o que é combinado não sai caro.
No final do ano retrasado, o Conselho Federal de Medicina, baixou uma resolução sobre internação em UTI e estabelece 5 critérios: Critério 1 é aquele paciente agudo que tem ??? e vai pra UTI e assim vai. O Critério 5 é o paciente que tem uma doença progressiva e terminal e que não se beneficiaria de ir pra UTI. É o paciente que está caminhando pra morte. Esse paciente é contra indicado ir pra UTI. Então existe uma resolução no Conselho Federal de Medicina que estabelece critérios de quais são os pacientes que devem ou não devem ir pra UTI. Isso é respeitado? Não. Porque as pessoas chegam no desespero... Muita que trabalha em Pronto Socorro me pergunta isso: Como é que faz?
- “O paciente chega lá, eu nunca vi mais gordo, paciente chega com insuficiência respiratória...”
Eu falei: “Você bate o olho, você mais ou menos vê a condição clínica do paciente. Você vai pela percepção que talvez aquele paciente não seja um candidato. Mas você conhece zero, a história dele. A família vem desesperada, faça alguma coisa... Você entuba, cê faz, melhorou, tirou o paciente da crise... aí você vai tirar uma história e aí você descobre que é um paciente com câncer de pulmão avançado, que teve um AVC, tá caquético corre do tratamento... Aí cê vai chegar pra família e falar assim: “Olha, eu fiz isso porque não conhecia seu pai. Mas esse é um procedimento excessivo. Se eu for tê-lo entubado, eu tenho que mantê-lo ligado à um respirador e ele pode ficar longe de vocês, vai ter que ficar numa unidade intensiva”.... E aí você pode voltar atrás. O que é mais difícil, o que não indicar, eu tenho percebido que é tirar alguma coisa que já foi colocada. É aquela mentalidade de falar assim: “Já que eu fiz, vamos deixar.” Isso funciona pra tubo, funciona pra diálise, funciona pra antibiótico... Eu já peguei paciente no sexagésimo dia, do quarto tipo de antibiótico que foi dado. Se você vê que não responde mais mas o infeliz do colega não tem coragem de suspender. Porque quando você questiona: “Se eu suspender ele morre” Eu falei: “Não querida ele está morrendo. Você está judiando mais dele. Tira essa porcaria.”.. Então, as vezes na urgência é muito difícil você estabelecer. Porque isso funciona quando você tem tempo de conversar. Esses pacientes que estão comigo eu tenho tempo de conversar com essas famílias. Então a Dona Lurdes já escolheu que não vai... ela fez uma arritmia cardíaca, fez um bloqueio de ramo, a gente fez eletro, fez exame e definimos que era um bloqueio grave que precisava colocar marca passo. 1:26:29 Ela tem 98 anos. Explicamos para ela que era um procedimento minimamente invasivo até o risco era pequeno. Mas eu tinha que transferi-la para o hospital. Ela tinha que ficar lá... Ela falou: “Não”.
Então tá. A gente também achou que não traria benefício pra ela. Isso já tá um mês com a gente lá. Então existem regras que não são respeitadas porque as pessoas desconhecem essas regras e mesmo conhecendo as pessoas tem medo. Por um outro lado eu falo: Ah digamos que entrou na UTI. O ideal é que não entre. Então hoje, por exemplo, lá no servidor, eles tem me pedido isso há alguns anos, eu confesso pra vocês que eu não consigo por que os meus colegas não nos respeitam. A minha equipe passou a fazer busca ativa na sala de choque do pronto-socorro e nas UTIs todos os dias. a gente fez levantamentos na UTI das duas vezes e nós fizemos levantamento a pedido superintendente nós identificamos que 75 a 80% dos pacientes que estavam internados na UTI não deveriam estar lá. Ou eles entraram equivocadamente, ou eles se transformaram o paciente na terminalidade com necessidade de cuidados paliativo. E lá, no nosso código de ética tá escrito que o paciente que tem essa e essa condição, não tem mais indicação de ir na UTI mas tem que, obrigatoriamente, ser caminhado pra um serviço de cuidado paliativo. Você tem que fazer cuidado paliativo mas se você não sabe, você encaminha. Então, isso, tá no código de ética, isso tá nas resoluções do Conselho Federal de Medicina Mas a maioria dos médicos, não lê o código. Não se apropria das resoluções. E é muito interessante, mesmo pra aqueles que eu ensino, eu vejo ainda uma resistência muito grande. Eles nos chamam e falam assim: “Escreve aí”. Eles chamam... outro dia eu fui duas vezes na nefro discutir com a equipe com a chefia, com os residentes, por que cacete, que todas as vezes que a UTI chamavam eles para fazer uma hemodiálise, eles chamavam a gente pra gente colocar escrito que não tinha indicação.
Aí eu armei um barraco, lá. A chefe é muito minha amiga e ela é muito coerente. Aí ela falou: “Vai lá Dalva, pelo amor de Deus. Quem sabe se você fala eles acreditam.”
E eu falei gente, 1:29.08 é inadmissível um hospital que tenha uma clínica especialista, eu ter que dar parecer pra suspender diálise. Eu falei: Eu dou sem nenhum problema. Eu conheço os critérios e eu não tenho nenhum impedimento mental nem ético de escrever isso. Mas eu acho um absurdo um hospital escola que tem a especialidade, a especialidade se omitir. Quem tem que dizer se tem indicação ou que não tem indicação são vocês. Não é a minha equipe. “Ah, mas é que a gente é pressionado...” Eu falei: “A gente também”. Eu falei: “Mas você tem o conhecimento, você tem a competência, você tem o direito e o dever de estabelecer quais são os critérios. Vocês só não pode ter medo.”
- “É mais é porque eu já fui...”
Olha só. Uma vez eles contraindicaram o que um colega da UTI tinha indicado. E aí o colega falou que eles tinham batido de frente, alguma coisa...” Eu falei: “ Querido, se vai infligir a sua moral e a sua ética, eu não tenho medo nenhum em contrariar. Eu contrario a tua ou outra. A minha nunca eu contrario. O meu sentimento, o meu senso de justiça, o meu senso de moral e ético, isso desde que eu nasci que eu nunca contrariei. Então você tem que fazer uma escolha”.
Mas infelizmente as pessoas ainda tem muito medo e até porque com essa história da autonomia, que eu disse pra vocês, nessa história da decisão compartilhada é muito comum as pessoas escreverem assim: “Família recusa cuidado paliativo”. Seria para mim a mesma coisa que um cardiologista chegasse falasse assim: “Você infartou e precisa de um cateterismo”. E você falar: “Eu me recuso a passar no cardiologista.” É a mesma coisa. Cuidado paliativo ainda não é especialidade mas é área de atuação. E se eu fui chamado para dar um parecer esse parceiro tem que ser respeitado. O paciente pode ter dificuldade em entender. Então eu tô lá pra explicar. Mas dizer que o paciente se recusou porque ele não aceita o cuidado paliativo?... Seria a mesma coisa que ele falar: “Eu não aceito medicina”. Então sai daqui. Não precisa ficar no hospital, né? Mas eu vejo que os colegas também usam esse argumento, pra manter o paciente pra se proteger. E esse paciente fica, às vezes, com medo. A gente está com o maior déficit de médico, risco de ter que fechar... Ontem meu diretor acabou de dizer pra gente conseguir empréstimo de alguns médicos da prefeitura pra não fechar as duas unidades porque precisava de... É assim, eles tinham uma regra pra cada 10 pacientes um médico e a gente tem 12 pacientes. Então precisa de 2 médicos... Aí a Prefeitura emprestou.
Pergunta. (???)
Resposta: Primeiro, a gente nunca indica abreviação de vida. A gente parte do princípio que pra você a morte é um evento natural e que muitas vezes, o que você vai suspender, são procedimentos artificiais de manutenção de vida. Eu falo que, antes de descobrirem a hemodiálise, quem tinha problema renal crônico morria. Agora você consegue adiar até ganhar um rim novo. Ou não. Você pode não estar na lista ou não ter critérios pra transplante. Mas chega uma hora, mesmo com a diálise, seu rim não consegue mais responder. Então isso significa que você vai morrer.
Eu tive um colega que escreveu isso: Que ele não ia suspender a diálise porque a paciente sabia que se parasse a diálise ela iria morrer e quem ia decidir era a paciente. E aí a família ficou num dilema porque o médico disse quem tinha que decidir se ia suspender ou não, era a paciente. Isso tá errado.
Então a gente nunca trabalha com abreviação de vida. Isso é um equívoco. O que a gente faz é deixar a vida prosseguir naturalmente. O que a gente evita, é a manutenção exagerada e desnecessária da vida a qualquer custo por que isso tem um nome: se chama de distanásia e distanásia é um delito ético tão grave quanto a omissão de socorro, tão grave quanto eutanásia. A diferença é que eutanásia também é crime. Mas distanásia um delito ético grave. Não vai ser crime. Então, a gente não ínsita a eutanásia. Quando a gente fala que o paciente tem o direito de opinar, Não é que ele fala assim: “ Eu não quero morrer”. O que eu vou responder pra ele é: Eu não posso impedir isso. O senhor tem uma doença ou uma condição que fatalmente vai leva-lo à morte. O que eu posso oferecer, é tentar melhorar a sua qualidade de vida, é tentar controlar os seus sintomas, é tentar lhe dar suporte emocional. Tanto que os trabalhos internacionais tem mostrado que quando se oferece um bom cuidado paliativo, além de oferecer qualidade você oferece maior tempo de sobrevida.
Um dos primeiros países que acabou assumindo como prática legal a eutanásia foi a Holanda. A Holanda não tinha nenhum serviço e nenhum programa muito consistente de cuidado paliativo. O que a gente tem observado nos últimos trabalhos, é que com a implantação do cuidado paliativo melhor, na Holanda, começou a diminuir os pedidos de eutanásia.
Pedido de eutanásia é muito polêmico. Eu costumo dizer que o cuidado paliativo não instiga e nem estimula a eutanásia Eu, particularmente Dalva, sou à favor de direito. Eu acho que as pessoas têm o direito de opinar de como querem viver a sua vida. Eu acho que um direito também seria tirar a própria vida. Porque existem condições que não são condições incuráveis. Mas são condições às vezes, insuportáveis. A gente tem discutido muito, ultimamente, Cuidado Paliativo para paciente com doenças psiquiátricas que inclusive levam à diminuição da capacidade de decisão. Inclusive são pacientes que já perdem o poder de tomada de decisão. E aí como é que fica? Mas são pessoas às vezes com esquizofrenia grave, com outros distúrbios psiquiátricos graves que tem o sofrimento existencial muito significativo. E são pessoas que às vezes não conseguem se inserir na sociedade nem funcional e nem do ponto de vista afetivo. Então é importante que a gente abra para discussão. Mas também é importante dizer que Cuidado Paliativo não tem nada a ver com eutanásia. O paciente, ele tem o direito de escolha desde que eu como médica tenha a certeza que eu expliquei todos os prós e os contras. Eu como oncologista já tive pacientes que se recusaram a fazer quimioterapia. E tive pacientes que queriam a todo custo. O primeiro tinha um filho advogado que ele falava assim: “Eu tomo essa decisão. Eu me responsabilizo por isso.” Eu falei: Querido, você pode se responsabilizar pelo o que você quiser, mas quem indica ou contra indica sou eu. Você pode não acreditar em mim e procurar uma outra opinião.
- “Não, porque meu pai quer. Eu preciso que seja feito. Eu assino um termo...” Cê pode assinar quatrocentos termos, ir no cartório, porque o médico é autoridade. Né? É claro que ele foi no outro médico que fez a químio. Eu só pude lamentar. Mas depois, ele percebeu que o pai evoluiu muito mal, teve um sofrimento muito grande, e isso acontece na vida da gente. Mas é só ficar claro, que o paciente pode recusar a receber procedimentos que prolonguem a vida dele, ou mesmo que tem que manter a vida dele com qualidade. Ele pode chegar e falar assim por exemplo: “Eu não quero ir pra UTI”. Se a minha única saída é botar um tubo em mim e ir pra uma UTI pra eu continuar vivo, eu não quero.” Aí qual é a alternativa que eu como paliativista posso oferecer? Eu posso dizer: Vai chegar um momento que todo medicamento do mundo não vai fazer o senhor respirar. A única forma do senhor respirar seria artificialmente. Se o senhor não aceita essa respiração artificial, a única forma de eu aliviar seu sofrimento, talvez seja tirando a sua consciência. Aí existe um artifício ou um procedimento que é a sedação paliativa. É você usar medicamentos especificamente com o intuito de tirar a consciência de alguém, no sentido de diminuir o sofrimento que não pode ser controlado com nenhuma técnica, nenhum medicamento. Isso inclusive é critério de qualidade de serviço de cuidado paliativo. Quanto menos sedação paliativa você faz, melhor o teu serviço. No meu serviço, a última sedação paliativa que nós estabelecemos, foi há 4 anos atrás, enorme sofrimento existencial de uma paciente jovem que tinha um câncer de mama metastático, chegou com muita dor, a gente conseguiu controlar a dor com muita dificuldade. Porque ela tinha uma dor total horrorosa, tinha um monte de conflito com família. Ela tinha raiva, brigou com Deus, foi uma tragédia. Mas depois, com dor controlada ela vivia uma angústia... Ela não dormia porque ela falava: “Eu não acho justo. Deus é injusto comigo.” Então foi muito difícil. E aí chegou o momento que ela não dormia mais e isso trazia muita angústia, piorava os sintomas e aí a gente negociou a sedação. Começamos com sedação intermitente, só à noite para ela poder dormir, até que um dia ela me pediu pra fazer a sedação continua. E aí, mesmo entrando com sedação contínua, a ideia não é dopar o paciente, ela mantinha períodos acordada, ela conseguia ter período de sono de 3 a 4 horas, mas ela começou a ficar mais serena com isso. Até que de verdade as coisas pioraram e ela morreu. A gente foi aumentando gradualmente as doses do (XXXX) e foi tirando a consciência... Foi a última vez que a gente fez sedação paliativa lá.
Eu tive um caso... mais frequente é falta de ar, que não tem como substituir pulmão, mas mesmo assim, eu nunca vou me esquecer de uma paciente que ela tinha um câncer de mama com metástases pulmonares e ela tinha uma insuficiência respiratória gravíssima. Ela não conseguia mais deitar. Ficava sentada naquela posição, de oxigênio, até que um dia eu propus a sedação. Aí ela perguntou como é que era, eu expliquei, aí conversamos com a família porque a gente sempre propõe, discuti com a família, todo mundo acordado então vamos lá. Aí começamos com sedação noturna. Aí, tinha dia que ela não aguentava mais. Ela falava assim: “Me leva, Deus, me leva...” E aí as minhas enfermeiras falavam assim: “Não é assim que funciona. Não adianta você pedir. A gente tá aqui pra tentar ajudar. Na hora certa Ele vai te levar.” E até que a coisa foi piorando, e eu me lembro que ela mal conseguia falar, eu sugeri sedação contínua e aí, com toda a dificuldade ela falou assim: “Posso pensar?” Eu falei: Claro. Pense o tempo que você quiser. “Já pensei. Eu quero ficar acordada durante o dia... (Ela tinha muitos amigos, era muito amada. Recebia muita gente.) E ela falava: “Eu quero estar consciente pra receber as pessoas”. Até que ela fez uma hipóxia tão severa que ela apagou. Mas isso foi nas últimas 24 horas então nem precisou de sedativo. Então, é isso.
Pergunta.
Testemunha de Jeová é a pedra no sapato de todos os médicos que trabalham nos hospitais. Existem casos e casos. Claro se o paciente que ainda teve uma hemorragia aguda, e o próprio CRM, ele diz pra gente, que a gente tem que fazer o que é preciso pra salvar a vida. Mesmo que depois você leve um processo mesmo porque do ponto de vista constitucional, eu estou desrespeitando um direito constitucional dessa pessoa. E o direito moral. Que ela tem o direito. Se ela tem autonomia ela pode dizer: “Eu não quero. Eu prefiro morrer do que ser transfundido” E eu tenho que levar em consideração, que isso dá uma discussão de dia inteiro, porque existem situações onde você transfunde esse paciente e ele é rejeitado pela comunidade. Ele passa a ser impuro. Então, olha a catástrofe que eu estou causando. No caso dessa senhorinha, além do desejo dela, eu tenho a impressão que não seria muito benéfico. Não ia fazer muita diferença uma transfusão pra ela. Então eu acho que, essa atitude do médico foi arrogante, grosseira, agressiva, imoral, antiética, desumana. Ele quis só livrar a cara dele. Mas ele se esquece da lei do retorno.
Pergunta:
Na minha vida toda profissional eu tive uma paciente, que era uma paciente jovem. Quando eu fazia só oncologia. Ela era uma paciente jovem, eu não estava mais acompanhando ela, foi o único caso de suicídio próximo de mim, que eu fiquei sabendo. É muito interessante porque em Cuidado Paliativo, o que a gente percebe, quando as pessoas falam: “Eu prefiro morrer”, é porque as pessoas entendem que morrer é a única forma de acabar com o sofrimento. Né? Então quando você acolhe o sofrimento, quando você tenta controlar sintomas sejam eles físicos, sejam eles emocionais, espirituais, isso merece uma atenção muito detalhada. Por isso que é legal a gente trabalhar em equipe multiprofissional. Porque os pacientes, eles vão contar para aquela pessoa que ele confia, para aquela pessoa com quem ele se identifica.
Eu faço reunião toda segunda-feira com a equipe inteira. E eu peço para essas pessoas, e mesmo quem não participa tecnicamente dessas reuniões, são as minhas cozinheira, os seguranças... eu peço para eles me contarem, ou se eles não quiserem contar para mim, contar pra equipe de enfermagem a percepção deles. As vezes eles falam: “Ah, fulano de tal estava triste.” “Filho de cicrano eu tava tal coisa...” Então, a gente ouve todas as percepções de todos os profissionais porque isso faz a gente tentar identificar motivos de sofrimento e acolher.
Esse caso da dessa moça, eu me lembro, era uma moça de 40 e poucos anos, ela era advogada, tinha um monte de especialização, o pai dela tinha sido engenheiro ela tinha uma relação muito boa com esse pai e o pai morre a mãe também morreu muito cedo e ela sobrevive a isso tudo e tinha uma irmã com necessidade especial que vive institucionalizada. Aí essa moça tem um câncer de intestino grosso. Cê imagina todas as complicações que uma pessoa pode ter, essa moça teve. Eu lembro que no primeiro dia de consulta no pós-operatório dela, que ela veio para a quimioterapia, ela virou para mim e falou assim: “ É injusto. Meu pai era um homem brilhante e ele morreu cedo. Eu sou a filha que ele sempre quis. Eu estudei, eu tenho isso, eu faço aquilo, eu tenho uma irmã que é uma inútil. Por que Deus fez isso comigo?” Então foi muito difícil. Ela teve várias complicações. Aí ela abandonou tratamento comigo e ela foi acompanhada por outro colega e ela acompanhava o cirurgião. Ela conseguiu formar um vínculo bacana com cirurgião que tinha operado ela e ele vinha sempre desabafar comigo. Ele não aguentava mais por que ela via nele figura do pai. Mas mesmo assim era uma moça... eu sugeri terapia, ela não foi, ela não tinha uma rede familiar de suporte. Ela fez um monte de complicação pós cirúrgicas, um monte de coisa, fez fístula... Era um moça bonita jovem que tinha um monte de bolsinha né? Ela se jogou do décimo primeiro andar do edifício. Eu fiquei sabendo que esse colega, a gente tava passando visita num domingo e eu vi que ele tava sentado muito cabisbaixo Ele é um homem muito alegre... Eu falei: O que foi? Ele falou: “A fulana se matou.” E aí ele tava se sentindo culpado, que as 7 horas da manhã ela ligou para ele dizendo: “ Quero te ver.” Ele falou: “Eu ia fazer uma cirurgia de urgência, eu tinha que passar visita, isso por volta do meio dia, e ele falou pra ela que infelizmente ele não ia conseguir conversar com ela. E aí ele falou que depois ficou sabendo que ela se jogou da janela do apartamento. Mas assim, fazendo Cuidado Paliativo, isso eu tenho percebido: Que as pessoas não se matam simplesmente porque estão sofrendo. Tudo que as pessoas trazem pra gente é importante. Mesmo que seja só uma ameaça. Quase sempre os sofrimentos mais difíceis da gente abordar em Cuidado Paliativo são os não físicos.
Eu falo para os filhos que os físicos são relativamente fáceis da gente tratar. Mas se a gente leva em consideração também que o sofrimento físico tem uma intervenção emocional, familiar, social... então às vezes eu vejo, é muito comum você ver em alguns serviços não muito bem preparado,... porque as pessoas têm medo de morfina? que as pessoas continuam com dor, apertam a mão na morfina intoxicam a pessoa, aí as pessoas falam: “Ah, intoxicou com morfina.” Porque não levou em conta que aquela dor tinha um componente emocional, tinha um componente total, que a gente fala.
Eu já tive muitos pacientes com dor, refratário de difícil controle, que a gente só conseguiu controlar quando com muita perseverança e muita delicadeza, a gente descobriu qual o motivo que se escondia por traz daquele sofrimento. Podem ser os mais variados possíveis. A na medida que a gente conseguiu abordar isso, aí a dor física também começa ser melhor controlada e a gente consegue um resultado melhor.
Pergunta.
A gente tem eu conversar, discutir, explicar. E é assim: eu digo que a natureza é muito sábia. Quando você entra numa fase de terminalidade de vida, seja por qualquer doença, cardíaca, demência... a primeira coisa que você perde, é a necessidade de comer. Então, quando você para de comer significa... opa! Tô próxima da morte. Eu acho que eu nunca vou morrer...(brincadeira, risos) As pessoas ficam muito aflitas querendo alimentar a todo custo e cometem essas violências. Lá no Servidor, eu me lembro, teve uma época que eu estava na diretoria, quando foi setembro acabou o estoque de sonda nasoenteral. Eu falei: “Claro!”. Teve um paciente que arrancou 8 vezes, 8 sondas no lixo. Você não reaproveita isso. E 8 violências cometidas com esse paciente. Ele só conseguiu ficar sem a sonda quando ele foi transferido pro meu serviço. E aí que a gente deu o que ele queria, o que ele tolerava, e assim a gente vai levando. Não adianta você simplesmente falar não tem indicação. Você tem que entender qual é a história dessa pessoa. Quais são os valores dessa família. O que a alimentação significa afetivamente na memória dessa pessoa. E aí, você começar a trabalhar dizendo: “Olha, uma coisa é você comer uma feijoada igual sua avó fazia. Outra coisa é você se alimentar com uma dieta balanceada que é enfiada através de uma sonda no seu nariz. Que não tem nada a ver uma coisa com outra.”
Então, é dedicação, é conversa é a gente se preparar pro diálogo, é a gente se preparar pra comunicação. E a gente se prepara tendo o conhecimento. Quando a gente tem conhecimento, a gente não tem dúvida. É mais fácil você convencer o outro quando você tá convencido. Mas pra isso você tem que se preparar porque nunca é fácil você falar em morte, nunca é fácil você falar em perdas porque a gente tem as nossas, as nossas famílias também tem os nossos tabus, as nossas dificuldades... A maioria de nós tem muita dificuldade de falar sobre a morte, falar sobre final de vida, então a gente tem que começar a criar um hábito. E nós da área de saúde precisamos aprender a superar esses desafios.
Pergunta: Tem lugar pra um trabalho voluntário em Cuidados Paliativos?
No Brasil, a gente ainda não tem esse hábito. O voluntariado ainda é uma coisa que está crescendo. E eu percebo que a gente ainda não achou um caminho. Que é diferente de outros países que, por exemplo, o Cuidado Paliativo na Inglaterra não pode estar dissociado do voluntariado. Porque as pessoas precisam. Inclusive, hoje se fala em comunidade solidária, em vizinhança solidária... essa questão da comunidade solidária, são estudos, são propostas que se tem feito porque cada vez mais a gente está envelhecendo e só. As famílias estão encolhendo. Então tem que se falar em comunidade solidária. E quem vai trabalhar, de que forma? Voluntariamente.
Agora, no último Congresso Europeu, teve um indiano que fala sobre vizinhança solidária. A gente tá querendo trazer ele pro ano que vem, no nosso curso avançado, porque ele fala coisas que tem muito a ver com a nossa realidade o quanto a gente poderia estimular isso. Dessas pessoas da comunidade, da sua vizinhança... prepare um pouco de atenção.
Eu fui casada, não tive filhos e moro sozinha. E eu tinha uma vizinha de porta, que era uma senhora idosa que morava sozinha. Ela era solteira. E eu percebia que, eu chegava tarde em casa, toda a vez que eu saia do elevador e botava a chave, ela aparecia. Parecia que ficava esperando atrás da porta. Ela:”Ho. A senhora está chegando agora?” Então, a senhora vê... Aí meus gatos saiam, enrolavam na perna dela e a gente ficava conversando. E foi muito interessante. Foi uma experiência muito bonita. Porque eu também não tinha o hábito... A gente vive em prédio, a gente fica meses sem encontrar os vizinhos. E fazendo Cuidado Paliativo, eu me senti meio que responsável por essa senhora. Ela tinha uma família amorosa, presente... ela só tinha sobrinhos. Ela foi morar nesse apartamento quando o irmão morre, eles moravam numa casa, o irmão solteiro morre de câncer e um outro irmão põe ela pra morar nesse apartamento do lado do meu. E eu tive a oportunidade de acompanhar essa senhorinha durante muitos anos. Então a gente conversava na porta. Quando ela começou a adoecer, um dia eu perguntei: “Cadê a dona Joana.” “Ah, tá internada.” A empregada me dava as informações. Aí eu consegui contato com a sobrinha dela. Aí eu passei a visita-la. Mesmo quando ela não abria a porta, às vezes eu tocava a campainha, eu sentava e a gente conversava. Eu vi os exames dela, eu dava orientação pra ela, e assim foi. Ela me acudiu várias vezes, aí eu descobri que ela era espírita, ela me contava histórias, o irmão dela, eles tinham um centro espírita , o irmão morreu e ela nunca tinha desenvolvido esse trabalho mas ela tinha uma mediunidade, então, a gente trocava muita figurinha. E ela tinha um problema gástrico, tinha um emagrecimento e eu comecei a ficar preocupada. Ela ficou caquética. Eu liguei pra sobrinha dela. Falei: “Ela não tem nenhuma doença?” Ela falou: “Não, ela só tem um problema cardíaco grave mas entrou na fase final, mesmo de idosa. E essa senhora morreu sentada no sofá da sala. Eu tinha conversado com ela na sexta feira, aí eu fui ver meu pai no final de semana e no domingo à noite, quando eu cheguei, eu achei estranho ela não abrir a porta. Eu não ouvi nenhum barulho... falei: “Ah, vai ver ela tá na casa de algum sobrinho.” No dia seguinte eu fui trabalhar aí a minha empregada me liga. “Dalva!!!” A empregada dela chegou e encontro ela sentada no sofá. Aí eu consegui orientar a família como é que faz nesses casos de morte em casa... Mas voltando na questão do voluntariado, hoje, os hospitais impedem que você faça qualquer coisa que seja considerado uma atividade que bata de frente com alguma atividade profissional. Você tem que assinar termo de compromisso dizendo que você não têm vínculo empregatício... Então, diante disso, se você é enfermeira, você não pode trabalhar como enfermeira voluntária. Você só pode contar historinha, você só pode acompanhar os pacientes... porque existe esse medo. Porque nós vivemos num país que só tem calhorda aproveitadores então eles colocam leis ridículas pra impedir os abusos. Porque se não vai ter patrão botando gente voluntária pra tocar serviço. Então, eu tenho muita dificuldade em colocar voluntário. Eu recebo um monte de pedido de gente que está desempregado que pergunta: “Posso trabalhar como voluntário?” Eu digo: “Não. Como técnico de enfermagem não, como psicólogo não... Você até pode acompanhar tecnicamente a minha equipe mas você não pode trabalhar. Porque se alguém identificar que você tá fazendo um trabalho...Pra vocês terem uma ideia, eu tenho uma cozinheira que é técnica de enfermagem ela não pode ocupar cargo de enfermagem mesmo quando eu tenho falta de enfermeiro. Porque ela está contratada no hospital como cozinheira. Como cuidador e como acompanhante você pode fazer esse papel, como voluntário.
O que eu julgo importante dentro do Cuidado Paliativo? Eu falo que às vezes os pacientes querem ser ouvidos. Teve uma época que eu comecei a receber alguns voluntários de hospital. Mas eu comecei a perceber que as pessoas queriam mais falar do que ouvir.
A Elizabeth Kübler Ross tem uma passagem, que ela tinha... Elizabeth Kübler Ross é uma tanatalogista que trabalhava com a morte, pois ela conheceu Ciceli Sauders, levou os Cuidados Paliativos para os Estados Unidos e, uma vez trabalhando no serviço, ela percebeu que toda vez que uma funcionária da limpeza saía de um quarto, os pacientes melhoravam. Aí um dia ela abordou essa funcionária e perguntou: “O que é que você faz que as pessoas ficam bem?” E essa moça ficou assustada achando até que ela iria acusar de alguma coisa. Ela falou: “Eu não faço nada!” Ela falou: “Todas as vezes que você fica no quarto de alguém, essas pessoas melhoram. O que que você faz? Aí ela responde: “ Nada, eu só ouço.” Então eu acho que o caminho é esse, do voluntariado.
DOSSIÊ – SUICÍDIO
A II Jornada do Laboratório de Estudos sobre a Morte (LEM) 2 teve como tema o suicídio. Este tema é o mais difícil e complexo de ser abordado no espectro de interdição da morte na sociedade ocidental contemporânea, e nenhuma teoria ou abordagem única dá conta de sua diversidade e profundidade. Observamos que há poucas oportunidades de discussão sobre suicídio nas disciplinas de graduação, pós-graduação e educação continuada de profissionais da área da saúde e educação. Em contrapartida, verifica-se um número crescente de tentativas e suicídios consumados em várias faixas do desenvolvimento, com aumento expressivo na faixa da adolescência.
Tendo como base essas reflexões e também a consulta a participantes de outras atividades do LEM, realizamos em maio de 2013 a jornada sobre suicídio, que buscou apresentar várias abordagens e facetas do tema em questão. Fomos muito felizes na escolha dos convidados, que trouxeram informações e reflexões baseadas em suas experiências profissionais e em numerosos e amplos estudos realizados na área. Tivemos uma procura grande de profissionais e estudantes de diversas áreas, totalizando aproximadamente 500 participantes.
Pedimos aos convidados que elaborassem textos a partir de sua apresentação no evento, artigos que compõem o dossiê Suicídio. Participaram da sua organização os membros do LEM: Maria Júlia Kovács, Nancy Vaiciunas, Elaine Gomes Reis Alves e Ana Beatriz Brandão dos Santos.
O artigo que inaugura o dossiê, de autoria de Neury Botega e intitulado “Comportamento suicida: Epidemiologia”, apresenta dados epidemiológicos com números que nos assombram pelo aumento exponencial de tentativas e de suicídios consumados principalmente na faixa da adolescência. O Brasil está entre os dez países com maior número de suicídios, apesar da subnotificação ainda presente. O autor apresenta os fatores de risco para o suicídio, entre os quais doença mental, dependência de álcool e drogas. O número de suicídios, segundo dados de 2014, supera mortes por homicídio, acidentes de transportes,2 Este Laboratório faz parte do Departamento de Aprendizagem, do Desenvolvimento e da Personalidade do Instituto de Psicologia e tem como objetivo congregar alunos, profissionais e pesquisadores interessados nos estudos sobre o tema da morte. www.lemipusp.com.br. lem@usp.br
2014 I volume 25 I número 3 I 229-230 guerras e conflitos civis, constituindo um claro problema de Saúde Pública. O autor aponta fatores predisponentes, meios utilizados e locais mais escolhidos para as tentativas e suicídios consumados. Ressalta que atualmente a tentativa de suicídio é considerada fator de alto risco, devendo ser abordada nos programas de prevenção em nosso país
O artigo de Fernanda Marquetti, “O suicídio e sua essência transgressora”, traz no título a questão de que o suicídio, não mais considerado como crime, é compreendido como transgressão social. Baseada em sua pesquisa de doutorado e no livro “Suicídio: Espetáculo na Metrópole”, a autora aponta o que é público – e, de fato, escancarado e o que é privado, na intimidade do ato de se matar. Os dados discutidos são obtidos por meio da descrição dos espectadores do ato suicida em um estudo etnográfico, apresentando casos de suicídios públicos e privados. Suicídios subvertem regras, invadem intimidades afetivas e rituais funerários, rompem a interdição e escancaram o fato. A autora apresenta fragmentos de cenas de suicídio, que adquirem o caráter de espetáculo. Observa-se que no suicídio o que é público e privado se entrelaçam, rompendo fronteiras.
O texto de Evelyn Kuczynski, “Suicídio na Infância e Adolescência”, apresenta a experiência da psiquiatra no cuidado a crianças e adolescentes com ideação ou tentativa de suicídio e como este evento atinge a família, tornando a ação de profissionais complexa. A autora traz referencias à obra de Goethe, “O Sofrimento do Jovem Werther”, que, na época de sua escrita, causou impacto, levando outros jovens a buscarem a sua morte, em um possível contágio. À medida que a morte vai se tornando tabu, o suicídio desafia esse espectro de interdição. Na atualidade há, segundo a autora, uma relação entre suicídio e bullying entre crianças e adolescentes, com destaque para a internet e as redes sociais,e o suicídio de crianças e jovens está em sexto lugar entre as causas de morte nesta faixa etária. Comportamentos autodestrutivos podem não ser entendidos como suicídio e suprimidos dos prontuários clínicos; há fatores predisponentes ao suicídio de jovens, como desemprego, violência, doença mental ou transtorno de humor. Para profissionais de saúde é muito difícil cuidar de jovens que atentaram contra a própria vida, e o artigo aponta que uma entrevista psiquiátrica acolhedora é caminho para prevenção de futuras tentativas.
O artigo de Beltrina Côrte, Hilma Tereza Tôrres Khoury e Luciana Helena Mussi, “Suicídio de idosos e mídia: O que dizem as notícias?”, analisa matérias sobre suicídio de idosos entre 2010 e 2013. Atualmente, as notícias trazem no título a palavra “suicídio”, transferindo o tema do âmbito privado para o público e trazendo à tona a questão: incrementa-se assim o número de suicídios? O artigo apresenta as recomendações da imprensa sobre como tratar o tema do suicídio e o código de ética na mídia, que visa evitar o que se compreende como sensacionalismo, ou seja, a apresentação de informações que poderiam alertar sobre modos e locais para o cometimento de suicídio. A pergunta que conduz a discussão é: todas as pessoas serão negativamente influenciadas pela mídia ou esta poderá ter também caráter esclarecedor e preventivo? Alguns temas são arrolados como “causadores” do suicídio, entre os quais crise econômica gerada por aposentadoria indigna, o prolongamento de uma vida percebida sem dignidade, sentir-se uma sobrecarga para a família (no caso de pacientes com doenças graves, por exemplo), dependência química, solidão, perda de pessoas de referência, doença mental e sensação de falta de controle sobre a vida. São analisadas algumas reportagens internacionais e nacionais envolvendo suicídios anônimos e de pessoas famosas que servem de ilustração e material de análise para as autoras.
Em seu artigo intitulado “Assistência hospitalar na tentativa de suicídio”, Beatriz Gutierrez discute o papel relevante do cuidado hospitalar para a pessoa que tenta suicídio, principalmente no que concerne o tratamento proposto, incluindo a família. Acolhimento e escuta ativa com empatia devem estar presentes nos cuidados hospitalares, e após a alta é fundamental garantir uma continuidade destes na rede de serviços disponíveis na comunidade. A autora desenvolve a ideia de cuidado integral, enfatizando a importância da comunicação entre pacientes e equipe de saúde. Há registros de situações de atendimento com violência em função da dificuldade de profissionais de saúde em cuidar de quem busca a morte. O respeito à pessoa e à sua história, bem como a manutenção da dignidade, é essencial. O cuidado humanizado precisa ser oferecido no contexto hospitalar com caráter multidisciplinar, aproveitando o tempo de internação para garantir a continuidade de cuidados após a alta hospitalar. O artigo destaca a importância de preparar profissionais durante a graduação para cuidar de pessoas que tentaram suicídio e seus familiares, e como a educação continuada nos serviços se relaciona com este fenômeno.
O artigo de Karina Okajima Fukumitsu, “O psicoterapeuta diante do comportamento suicida”, discute como instrumentalizar o psicoterapeuta para cuidar de pessoas em situação de crise, mais particularmente nos casos de suicídio. A autora se baseia em sua experiência de 20 anos no atendimento a pessoas com ideação ou tentativa de suicídio, apontando para fatores de risco e proteção e observando letalidade e intencionalidade. Enfatiza a escuta, empatia e a possibilidade de ressignificar a experiência. Questões como sigilo e contrato também são discutidas. A tolerância à dor e ao sofrimento é mais importante do que tentar salvar vidas a todo custo. A autora propõe que o terapeuta enfrente o eixo onipotência e impotência diante do desespero da pessoa com tendência suicida. A questão da prevenção assume lugar essencial no trabalho. A análise de bilhetes e cartas pode ajudar a compreender as motivações para o suicídio que não puderam ser expressas em vida e que podem mostrar que nem sempre a pessoa que cometeu suicídio desejava morrer.
Longe de esgotar o tema, o dossiê Suicídio traz contribuições importantes para a leitura de profissionais e estudantes interessados no tema, provocando reflexões que podem estimular novas pesquisas e artigos e também oferece subsídios para uma prática mais cuidadosa e reflexiva para pessoas com ideação e tentativa de suicídio e para seus familiares.
Maria Julia Kovács
Coordenadora do Dossiê Suicídio
Editora Associada Revista Psicologia USP
13 de novembro de 2014.
COMPORTAMENTO SUICIDA: epidemiologia
Neury José Botega*
Departamento de Psicologia Médica e Psiquiatria da Faculdade de Ciências Médicas da Universidade Estadual de Campinas - Campinas, SP, Brasil
Resumo: O Brasil encontra-se entre os dez países que registram os maiores números absolutos de suicídios, com 9.852 mortes em 2011. O coeficiente médio para o período 2004-2010 foi de 5,7%. Esse índice aumentou 29,5% nas duas últimas décadas e é mais elevado em homens, idosos, indígenas e em cidades de pequeno e de médio porte populacional. Transtornos mentais encontram-se presentes na maioria dos casos de suicídio, principalmente depressão, transtorno do humor bipolar e dependência de álcool e de outras drogas psicoativas. Um estudo populacional revelou que, ao longo da vida, 17,1% das pessoas tiveram ideação suicida, 4,8% chegaram a elaborar um plano para tanto, e 2,8% efetivamente tentaram o suicídio. Dar especial atenção à pessoa que tentou se suicidar é uma das principais estratégias de prevenção do suicídio.
Palavras-chave: suicídio, tentativa de suicídio, epidemiologia.
SUICÍDIO
O suicídio figura entre as três principais causas de morte de pessoas que têm de 15 a 44 anos de idade. Segundo os registros da Organização Mundial de Saúde (OMS), ele é responsável anualmente por um milhão de óbitos (o que corresponde a 1,4% do total de mortes). Essas cifras não incluem as tentativas de suicídio, de 10 a 20 vezes mais frequentes que o suicídio em si (World Health Organization [WHO], 2014).
A cada 45 segundos ocorre um suicídio em algum lugar do planeta. Há um contingente de 1.920 pessoas que põem fim à vida diariamente. Atualmente, essa cifra supera, ao final de um ano, a soma de todas as mortes causadas por homicídios, acidentes de transporte, guerras e conflitos civis (Värnik, 2012; WHO, 2014).
O coeficiente de mortalidade por suicídio representa o número de suicídios para cada 100.000 habitantes, ao longo de um ano. De modo geral, os coeficientes mais altos encontram-se em países da Europa Oriental; os mais baixos, em países da América Central e América do Sul. Os coeficientes nos Estados Unidos, Austrália, Japão e países da Europa Central encontram-se numa faixa intermediária(Figura 1).
A despeito de possuir um coeficiente considerado relativamente baixo, por ser um país populoso, o Brasil figura entre os dez países que registram os maiores números absolutos de suicídios, segundo dados compilados pela OMS (Värnik, 2012; WHO, 2014). Em 2011, houve 9.852 suicídios oficialmente registrados no país, o que representa, em média, 27 mortes por dia (Brasil, 2013). Enquanto a população aumentou 17,8% entre 1998 e 2008, o número de óbitos por suicídios cresceu 33,5% (Marín-León, Oliveira, & Botega, 2012). Do total de óbitos registrados no Brasil, 1% decorre de suicídios. Em pessoas que têm entre 15 e 29 anos de idade, essa proporção atinge 4% do total de mortes (Brasil, 2013).
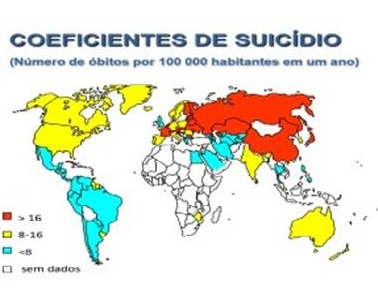
Figura 1
Coeficientes de mortalidade por suicídio (por 100.000 habitantes), segundo a Organização Mundial da Saúde, tomando por base dados de 2009 (WHO, 2014).
No Brasil, o coeficiente médio de mortalidade por suicídio no período 2004-2010 foi de 5,7% (7,3% no sexo masculino e 1,9% no feminino) (Marín-León et al., 2012). Esse valor, se comparado aos de outros países, pode ser considerado baixo (Värnik, 2012). Os coeficientes de mortalidade por suicídio permaneceram estáveis entre 1980 e 1994, com média de 4,5 mortes por 100 mil habitantes. No triênio 1995-1997, essas taxas aumentaram para um nível médio de 5,4, permanecendo estáveis até 2006. Isso representa um acréscimo de 29,5% no coeficiente de mortalidade por suicídio entre 1980 e 2006. Os coeficientes de mortalidade por suicídio têm aumentado em nosso país,notadamente em homens na faixa etária entre 20 e 59 anos
(Lovisi, Santos, Legay, Abelha, & Valência, 2009).
É importante lembrar que um coeficiente nacional de mortalidade por suicídio esconde importantes variações regionais. Estudos epidemiológicos realizados nas duas últimas décadas confirmam taxas mais elevadas em homens, idosos, indígenas e em cidades de pequeno e de médio porte populacional (Marín-León et al., 2012; Minayo, Pinto, Assis, Cavalcante, & Mangas, 2012).
Em certas localidades, bem como em alguns grupos populacionais (como, por exemplo, o de indígenas do Centro-Oeste e do Norte, e o de lavradores do interior do Rio Grande do Sul) os coeficientes aproximam-se dos de países do Leste Europeu e da Escandinávia, na casa dos 15-30 por 100 mil ao ano. Vários fatores socioculturais e econômicos parecem se associar a esses altos índices, bem como elevada frequência de sofrimento mental e de uso abusivo de bebidas alcoólicas (Faria, Victora, Meneghel, Carvalho, & Falk, 2006; Marín-León et al., 2012; Oliveira & Lotufo Neto, 2003; Souza, Deslandes, & Garnelo, 2010; Souza & Orellana, 2012; Trapé & Botega, 2006; Waiselfisz, 2001).
Dados sobre mortalidade por suicídio no Brasil derivam de informações constantes de atestados de óbitos compiladas pelo Sistema de Informação de Mortalidade (SIM) do Ministério da Saúde. Esses dados costumam estar subestimados. O Instituto Brasileiro de Geografia e Estatística (IBGE), ao comparar suas projeções demográficas com o total de óbitos registrados nos cartórios brasileiros, estima que 15,6% dos óbitos não foram registrados em cartório (sub-registro). Em relação às estatísticas do Ministério da Saúde, o IBGE calcula que 13,7% dos óbitos ocorridos em hospitais, no mesmo ano, podem não ter sido notificados (subnotificação) (IBGE, 2006).
Além de sub-registro e de subnotificação, há o problema dos suicídios que “se escondem” sob outras denominações de causa de morte, como, por exemplo, acidente automobilístico, afogamento, envenenamento acidental e “morte de causa indeterminada” (Gotsens et al., 2011). Um estudo recente observou que em países da América Latina, incluindo o Brasil, o número de mortes por suicídio geralmente é superado pelo de mortes de causa indeterminada (Pritchard & Hean, 2008). No município de São Paulo, por exemplo, um estudo revelou que, dentre 496 óbitos de “causa indeterminada”, 11 deviam-se a suicídio e que, mesmo após esforços empreendidos pelos pesquisadores, 66% dos óbitos continuaram sem causa determinada (Drumond, Lira, Freitas,Nitrini, & Shibao, 1999).
As causas de um suicídio (fatores predisponentes) são invariavelmente mais complexas que um acontecimento recente, como a perda do emprego ou um rompimento amoroso(fatores precipitantes). A existência de um transtorno mental encontra-se presente na maioria dos casos. Uma revisão de 31 artigos científicos publicados entre 1959 e 2001, englobando 15.629 suicídios ocorridos na população geral, demonstrou que em mais de 90% dos casos caberia um diagnóstico de transtorno mental (Bertolote & Fleischmann, 2002).
Os transtornos mentais mais comumente associados ao suicídio são: depressão, transtorno do humor bipolar e dependência de álcool e de outras drogas psicoativas. Esquizofrenia e certas características de personalidade também são importantes fatores de risco. A situação de risco é agravada quando mais de uma dessas condições combinam-se, como, por exemplo, depressão e alcoolismo; ou ainda, a coexistência de depressão, ansiedade e agitação
(Bertolote & Fleischmann, 2002).
A incidência de suicídios em hospitais gerais é alta. Estima-se que seja 3 a 5 vezes maior que na população geral (Martelli, Awad, & Hardy, 2010). Ausência de redes de proteção, janelas em andares elevados, falta de preparo ou atenção da equipe, banheiros com trancas, bem como acesso indevido a medicações e a instrumentos perfurocortantes são fatores que aumentam o risco.
Além dos fatores ligados à estrutura ambiental, deve-se considerar que pacientes internados em pronto-socorros e hospitais gerais estão sujeitos a diversas causas situacionais de aumento de ansiedade e depressão, como: reações agudas ao diagnóstico, agravamento de condições clínicas preexistentes, discussões sobre prognóstico, espera por resultados de testes, antecipação de procedimentos temidos ou dolorosos, medo de recorrência após a completude de um determinado tratamento e eventuais conflitos com família e equipe.
Há também situações de risco relacionadas à própria doença clínica ou ao seu tratamento, como dor de difícil controle, estados metabólicos anormais, condições que afetam o sistema nervoso central, efeitos adversos de fármacos, interações entre medicamentos e estados de abstinência. No caso de pacientes que estão internados por tentativas de suicídio, a atenção deve ser redobrada (Botega,Cais, & Rapeli, 2012).
Meios de suicídio
Os meios mais frequentemente usados para o suicídio variam segundo a cultura e segundo o acesso que se tem a eles. Gênero e faixa etária também exercem influência,entre vários outros fatores. Na Inglaterra e Austrália predominam o enforcamento e a intoxicação por gases; nos Estados Unidos, a arma de fogo; na China e no Sri Lanka, o envenenamento por pesticidas (Bertolote, 2012).
Os pesticidas usados nos casos de suicídio são, notadamente, do grupo dos organofosforados, largamente utilizados em alguns países, como China, Sri Lanka e Índia, e de uso proibido na maioria dos países industrializados. Inúmeros países da Ásia, África e América do Sul, de economia basicamente agrária, fazem vista grossa às convenções internacionais que recomendam a proibição desses agentes. Isso resulta na perda de milhares de vidas todos os anos (Bertolote et al., 2006).
No Brasil, a própria casa é o cenário mais frequente de suicídios (51%), seguida pelos hospitais (26%). Os principais meios utilizados são enforcamento (47%), armas de fogo (19%) e envenenamento (14%). Entre os homens predominam enforcamento (58%), arma de fogo (17%) e envenenamento por pesticidas (5%). Entre as mulheres, enforcamento (49%), seguido de fumaça/fogo (9%), precipitação de altura (6%), arma de fogo (6%) e envenenamento por pesticidas (5%) (Lovisi et al., 2009).
O poder de letalidade dos métodos de suicídio deve ser contraposto à presteza de um possível resgate e à viabilidade de tratamento das pessoas que tentam se matar. No caso dos pesticidas, uma tentativa de suicídio em zona rural desprovida de serviço médico envolve maior risco de morte. O contrário ocorre em centros urbanos, quando o socorro médico pode ser feito com agilidade e qualidade.
Nos registros oficiais, há elevada taxa de indefinição dos meios utilizados para o suicídio, o que prejudica a qualidade dos dados. Esse é um quesito que necessita ser aprimorado nos registros de morte, pois as informações sobre métodos de suicídio são importantes para a elabo-ração de estratégias de prevenção. A redução de acesso a métodos letais (no caso do Brasil, principalmente a armas de fogo e pesticidas) ocupa papel de destaque entre as recomendações da OMS para a prevenção do suicídio. Tentativas de suicídio atendida em um pronto-socorro (Botega et al., 2009). Esses dados conformam uma espécie de iceberg, pois apenas uma pequena proporção do chamado “comportamento suicida” chega a nosso conhecimento, após o registro de atendimento em um serviço de saúde.
Uma tentativa de suicídio é o principal fator de risco para sua futura concretização. Após uma tentativa, estima-se que o risco de suicídio aumente em pelo menos cem vezes em relação aos índices presentes na população geral (Owens, Horrocks, & House, 2002).
O Estudo Multicêntrico de Intervenção no Comportamento Suicida (SUPRE-MISS), da OMS (WHO, 2002), demonstrou como o registro e seguimento cuidadoso de casos de tentativas de suicídio pode diminuir o número de suicídios efetivados: um total de 2238 pessoas que deram entrada no pronto-socorro por uma tentativa de dar cabo à própria vida foram aleatoriamente divididas em dois grupos, que receberam um dos seguintes tratamentos:
a) uma intervenção psicossocial, incluindo entrevista motivacional e seguimento telefônico regular (no momento da alta hospitalar, pacientes eram encaminhados para um serviço da rede de saúde);
b) tratamento usual (apenas um encaminhamento, por ocasião da alta, para a um serviço da rede de saúde).
Oito países participaram do estudo. No Brasil, Campinas foi escolhida como cidade para a execução do projeto. Ao final de um seguimento de 18 meses, a porcentagem de suicídios no grupo que não recebeu os telefonemas periódicos foi, comparativamente, dez vezes maior(2,2 e 0,2, respectivamente) (Fleischmann et al., 2008).
É importante ressaltar que os telefonemas periódicos não configuraram tratamento, no sentido estrito. Tiveram como objetivo e foco incentivar e facilitar o atendimento dessas pessoas em uma das unidades da rede pública de serviços de saúde. Talvez a função primordial dos telefonemas tenha sido a construção, com a pessoa, de uma narrativa a respeito do que lhe acontecera, para que ela se apropriasse disso. É fácil perder essa dimensão subjetiva na rotina apressada de um pronto-socorro. Frequentemente, a tentativa de suicídio deixa de ser tomada como um marco na trajetória pessoal para se tornar pedaço de uma história a ser esquecida, jogada fora e odiada. A ideia, com os telefonemas, além da manutenção da adesão a um tratamento, era de que a pessoa contemplada pudesse integrar e re-sig-nificar essa vivência (Botega, Silveira, & Mauro, 2010).
Considerações finais
Sempre que estatísticas sobre suicídio são apresentadas, alguém se pergunta se elas são mesmo confiáveis. Não haveria casos de suicídio não registrados como tais? Sim, isso é de fato um problema, entre vários outros, quando interpretamos e comparamos esses índices (Mello Jorge et al., 2002).
As cifras constantes neste capítulo são as oficialmente enviadas por países-membro da OMS, ou por um representante dessa instituição comprometido, em dado país, com a prevenção do suicídio. Em muitos países ainda há falta de informação abrangente e confiável sobre a mortalidade por causas externas (entre essas, incluem-se os acidentes de trânsito, os homicídios, os suicídios, as mortes relacionadas a guerras e conflitos civis e as mortes por evento com intenção indeterminada). Há casos em que não é possível abranger a totalidade de mortes ocorridas no país, como o do Siri-Lanka e da China (Bertolote, 2012).
Costuma ocorrer um complicador no caso de mortes violentas: será que foi um acidente, um homicídio, um suicídio? Para a determinação de um suicídio é preciso estabelecer se houve a intenção de morrer, e isso nem sempre pode ser definido inequivocamente. Os trâmites que determinam se uma morte deve-se a um suicídio variam entre os países. Em alguns países há elevada proporção de mortes não examinadas por um serviço de verificação de óbitos. Ademais, pode haver pressão de familiares para quense omita a natureza da morte na declaração de óbito.
No Brasil, numa larga proporção de mortes por causas externas é registrado apenas o modo da morte, não a intenção. Por exemplo, quedas e afogamentos representam 10,9% de todas as mortes por causas externas. Ademais, outra proporção, em torno de 9%, é registrada como mortes com intenção indeterminada. Tais registros costumam mascarar considerável proporção de casos de suicídios, principalmente entre adultos jovens de sexo masculino. Em países da América Latina, mortes por evento com intenção indeterminada superam o número de suicídios (Pritchard & Hean, 2008). Isso também ocorre no Brasil, com números de 10.353 e 9.852, respectivamente, no ano de 2011.
Apesar dessas ressalvas, o conjunto de dados populacionais aqui resumidos confirma a magnitude desse fenômeno humano. Além do impacto emocional desse tipo de morte, há o impacto dos números. Isso, aliado à frequente associação de suicídios a transtornos mentais, levou a Organização da Saúde a fomentar ações de prevenção, trazendo o suicídio - também - para a arena da saúde pública.
Várias ações podem ser realizadas no âmbito da saúde pública, entre elas: elaboração de estratégias nacionais e locais de prevenção do suicídio, conscientização e questionamento de tabus na população, detecção e tratamento precoces de transtornos mentais, controle de meios letais (redução de armas de fogos, regulação do comércio de agro-tóxicos, arquitetura segura em locais públicos) e treinamento de profissionais de saúde em prevenção de suicídio.
Outro aspecto clínico a ser lembrado é que uma tentativa de suicídio é o principal fator de risco para uma futura efetivação desse intento. Por isso, essas tentativas devem ser encaradas com seriedade, como um sinal de alerta a indicar a atuação de fenômenos psicossociais complexos. Dar especial atenção a uma pessoa que tentou se suicidar é uma das principais estratégias para se evitar um futuro suicídio.
Suicidal behavior: Epidemiology
Abstract: Brazil is among the ten countries that record the highest absolute numbers of suicides, with 9,852 deaths in 2011.
The average coefficient for the period of 2004-2010 was 5.7%. This figure increased 29.5% in the last two decades and is higher
for men, elders, indigenous and small and mid-sized population towns. Mental disorders are present in most cases of suicide,
especially depression, bipolar disorder, and dependence of alcohol and other psychoactive drugs. A population study revealed
that, throughout life, 17.1% of people had suicidal ideation, 4.8% developed a suicide plan, and 2.8% actually attempted it.
Giving particular attention to a person who has attempted suicide is a major prevention strategy.
Keywords: suicide, suicide attempt, epidemiology.
Le comportement suicidaire : épidémiologie
Résumé: Le Brésil fait partie des dix pays qui enregistrent le plus grand nombre absolu de suicides, avec 9.852 décès en 2011.
Le coefficient moyen pour la période 2004-2010 était de 5,7. Ce chiffre a augmenté de 29,5 % au cours des deux dernières
décennies et est plus élevé chez les hommes, les personnes âgées, des autochtones et des petites et moyennes populations. Un
trouble mental est présent dans la plupart des cas de suicide, en particulier la dépression, le trouble bipolaire, dépendance de
l’alcool et d’autres drogues psychoactives. Une étude de population a révélé que 17,1 % tout au long de la vie ont eu des idées
suicidaires, de 4,8 % avait un plan suicide, et 2,8 % ont effectivement tenté de se suicider. Accorder une attention particulière à
une personne qui a tenté de se suicider est une stratégie importante pour la prévention de suicide.
Mots-clés: tentative de suicide, suicide, epidémiologie.
234
Psicologia USP I www.scielo.br/pusp
Comportamento suicida
La conducta suicida: epidemiología
Resumen: El Brasil está entre los diez países que registran las cifras absolutas más elevadas de suicidios, con 9.852 muertes
en 2011. El coeficiente promedio para el período 2004-2010 fue de 5,7%. Esa cifra aumentó 29,5% en las dos últimas décadas,
y es mayor en los hombres, los ancianos, los pueblos indígenas y ciudades con población de tamaños pequeño y medio. Un
trastorno mental está presente en la mayoría de los casos de suicidio, especialmente la depresión, el trastorno bipolar, el alcohol
y otras drogas psicoactivas. Un estudio poblacional reveló que a lo largo de la vida, el 17,1% de las personas tenían ideas
suicidas, 4,8% tenían un plan para el suicidio, y 2,8% en realidad un intento de suicidio. Prestar especial atención a una persona
que ha intentado suicidarse es una estrategia importante para la prevención del suicidio.
Palabras clave: intento de suicidio, suicidio, epidemiología.
Referências
Bertolote, J. M. (2012). O suicídio e sua prevenção. São Paulo, SP: Ed. Unesp.
Bertolote, J. M., & Fleischmann, A. (2002). Suicide and psychiatric diagnosis: A worldwide perspective. World Psychiatry, 1, 181-185.
Bertolote, J. M., Fleischmann, A., Butchart, A., & Besbelli, N. (2006). Suicide, suicide attempts and pesticides: A major hidden public health problem. Bulletin of the World Health Organization, 84(4), 260.
Botega, N. J., Cais, C. F. S., & Rapeli, C. B. (2012). Comportamento suicida. In N. J. Botega (Org.), Prática psiquiátrica no hospital geral: interconsulta e emergência (pp. 335-355). Porto Alegre, RS: Artmed.
Botega, N. J., Marín-León, L., Oliveira, H. B., Barros, M. B., Silva, V. F., & Dalgalarrondo. P. (2009). Prevalênciasde ideação, planos e tentativas de suicídio: um inquérito populacional em Campinas SP. Cadernos de Saúde Pública, 25(12), 2632-2638.
Botega, N. J., Silveira, I. U., & Mauro, M. L. F. (2010). Telefonemas na crise: percursos e desafios na prevenção do suicídio. Rio de Janeiro, RJ: ABP.
Brasil. Ministério de Saúde. (2013). Estatísticas vitais, mortalidade. Recuperado em 29 de setembro de 2013 em: http://www2. datasus.gov.br/DATASUS
Drumond Jr, M., Lira, M. M. T. A., Freitas, M., Nitrini, T. M. V., & Shibao, K. (1999). Avaliação da qualidade das informações de mortalidade por acidentes não especificados e eventos com intenção indeterminada. Revista de Saúde Pública, 33(3),273–80.
Faria, N. M. X., Victora, C. G., Meneghel, S. N., Carvalho, L. A., & Falk, J. W. (2006). Suicide rates in the State of Rio Grande do Sul, Brazil: Association with socioeconomic, cultural, and agricultural factors. Cadernos de Saúde Pública, 22(12), 2611–21.
Fleischmann, A., Bertolote, J. M., Wasserman, D., De Leo, D., Bolhari, J., Botega, N. J., … Thanh, H. T. (2008). Effectiveness of brief intervention and contact for suicide attempters: A randomized controlled trial in five countries. Bulletin WHO, 86(9),703-709.
Gotsens, M, Marí-Dell’Olmo, M., Rodríguez-Sanz, M., Martos, D., Espelt, A., Pérez, G., ... Borrell, C. (2011). Validation of the underlying cause of death 2014 I volume 25 I número 3 I 231-236 in medicolegal deaths. Revista Espanhola de Salud Publica, 85(2),163-74.
Instituto Brasileiro de Geografia e Estatística. (2013). Tábuas completas de mortalidade - 2006. Recuperado em 20 de setembro em http://www.ibge.gov.br
Lovisi, G. M., Santos, A. S., Legay, L., Abelha, L., & Valencia, E. (2009). Análise epidemiológica do suicídio no Brasil entre 1980 e 2006. Revista Brasileira de Psiquiatria, 31(suppl), 86–93.
Marín-León, L., Oliveira, H. B., & Botega, N. J. (2012). Suicide in Brazil, 2004–2010: The importance of small counties. Revista Panamericana de Salud Publica, 32(5), 351–359.
Martelli, C., Awad, H., & Hardy, P. (2010). In-patient suicide: Epidemiology and prevention. Encephale, 36 (suppl 2), D83-91.
Mello Jorge, M. H. P, Gotlieb, S. L. D, & Laurenti, R. (2002). O sistema de informações sobre mortalidade: problemas e propostas para o seu enfrentamento. II – Mortes por causas externas. Revista Brasileira de Epidemiologia 5(2), 212-213.
Minayo, M. C. S., Pinto, L. W., Assis, S. G., Cavalcante, F. G., & Mangas, R. M. N. (2012). Trends in suicide mortality among Brazilian adults and elderly, 1980 - 2006. Revista de Saude Publica, 46(2), 300–309.
Oliveira, C. S., & Lotufo Neto, F. (2003). Suicídio entre povos indígenas: um panorama estatístico brasileiro. Revista de Psiquiatria Clinica, 30(1), 4–10.
Owens, D., Horrocks, J., & House, A. (2002). Fatal and non-fatal repetition of self-harm. Systematic review. British Journal of Psychiatry, 181, 193-199.
Pritchard, C., & Hean, S. (2008). Suicide and undetermined deaths among youths and young adults in Latin America. Comparison with the 10 major developed countries–A source of hidden suicides? Crisis, 29(3),145–53.
Souza, E. R., Minayo, M. C. S., & Malaquias, J. V. (2002). Suicide among young people in selected Brazilian State capitals. Cadernos de Saúde Pública, 18, 673–83.
Souza, M. L. P., Deslandes, S. F., & Garnelo, L. (2010). Modos de vida e modos de beber de jovens indígenas em um contexto de transformações. Ciência Saúde Coletiva, 15(3), 709–16.
Neury José Botega Souza, M. L. P., & Orellana, J. D. Y. (2012). Suicide mortality in São Gabriel da Cachoeira, a predominantly indigenous Brazilian municipality. Revista Brasileira de Psiquiatria, 34, 34–37.
Trapé, A. Z., & Botega, N. J. (2006). Inquérito de morbidade auto-referida e exposição a agrotóxicos. In V. E. Etges & M. A. F. Ferreira (Orgs.), A produção de tabaco: impacto no ecossistema e na saúde humana na região de Santa Cruz do Sul (pp. 116-41). Santa Cruz do Sul: Ed. da UNISC.
Värnik, P. (2012). Suicide in the world. International Journal of Environmental Research and Public Health, 9, 760-771.
Varnik, P., Sisask, M., Varnik, A., Arensman, E., Van Audenhove, C., van der Feltz-Cornelis, C., & Hegerl, U. (2012). Validity of suicide statistics in Europe in relation to undetermined deaths: Developing the 2–20 benchmark. Injury Prevention, 18(5), 321–5.
Waiselfisz, J. J. (2011). Mapa da violência 2011: os jovens do Brasil. São Paulo, SP: Instituto Sangari & Ministério da Justiça.
World Health Organization. (2002). Multisite Intervention Study on Suicidal Behaviours SUPRE-MISS: Protocol of SUPRE-MISS. Geneva: WHO.
World Health Organization. (2014). Country reports and charts available. Recuperado de www.who.int/mental_ health/prevention/suicide/country_reports/en/ index.html
SUICÍDIO NA INFÂNCIA E ADOLESCÊNCIA
Evelyn Kuczynski* 1
Hospital das Clínicas da Faculdade de Medicina da Universidade de São Paulo.
Resumo: O presente ensaio é a transcrição da aula ministrada durante a II Jornada sobre Suicídio do Laboratório de Estudos sobre a Morte, ocorrida em 22 de maio de 2013 (Brasil). Propõe-se a abordar aspectos históricos e epidemiológicos do suicídio na infância e na adolescência, além de se concentrar nas abordagens preconizadas para este fenômeno.
Palavras-chave: suicídio, infância, adolescência, morte, epidemiologia.
Introdução
não há senão um problema filosófico verdadeiramente sério: é o suicídio. Julgar se a vida vale ou não a pena de ser vivida é responder à questão fundamental da filosofia.
(Camus, 1951/1965, p. 99)
Obra de 1900, A Morte e a Donzela (Figura 1), de Marianne Stokes (1855-1927), destaca-se de representações pictóricas anteriores que encenavam a Morte. Neste trabalho, uma mulher alada e trajada de negro a representa. Uma jovem num camisolão e já recolhida ao leito é subitamente despertada por Ela, puxando então a coberta sobre o colo, numa atitude de aparente recato. Apesar da ausência de contato entre as personagens, a postura da Morte é tranquilizadora. O tema renascentista a Morte e a Donzela habitualmente adverte contra a vaidade, mas não é o caso desta obra. Aparentemente, Stokes simplesmente evoca nesta cena onírica a súbita morte de uma virgem durante seu sono (Pollefeys, 2013).
Se a visão de uma linda jovem repentinamente arrebatada pela Morte é fato que provoca terror e espanto, o que dizer então da ideia de um(a) jovem que decide dar cabo à própria vida? Para os familiares, é uma espécie de concretização do Caos, pois toda a história que estava aparentemente prevista se desfaz feito fumaça, e os pais têm de enterrar e prantear seu(sua) jovem filho(a).
Tabu frequente nos meios técnicos, a perspectiva de que a Morte pode ser a escolha de uma criança desnorteia e impede a avaliação imparcial necessária por parte dos profissionais que trabalham com esta faixa etária. No entanto, a Realidade nos viola os sentidos e somos obrigados a perceber que, ciclicamente, ocorrem epidemias pontuais de comportamentos suicidas protagonizadas por crianças e adolescentes que nos obrigam a um estudo mais aprofundado das características do comportamento suicida na juventude, principalmente com o intuito de desenvolver abordagens preventivas que reduzam a morbimortalidade associada.
A conhecida epidemia de suicídios entre jovens, atribuída à identificação dos adolescentes com o protagonista de Os Sofrimentos do Jovem Werther (escrito por Goethe no século XVIII, tematiza o padecimento de um jovem inexperiente motivado por um rompimento amoroso), motivou que a obra fosse banida da Europa (Pfeffer, 1996).
Este episódio pode ser considerado um dos primeiros registros históricos de que o tema do suicídio pertence ao imaginário dos jovens (Goethe, 1774/2004). Na atualidade, é raro o ano em que um jovem não invada alguma instituição de ensino norte-americana para, ao final, suicidar-se, após ter alvejado quantos consiga lograr (Cullen, 1999).
O presente ensaio (transcrição adaptada da aula ministrada durante a II Jornada sobre Suicídio do Laboratório de Estudos sobre a Morte do Instituto de Psicologia da USP, ocorrida em 22 de maio de 2013) propõe abordar aspectos históricos e epidemiológicos do suicídio na infância e na adolescência, além de se concentrar nas abordagens preconizadas para este fenômeno.
Aspectos históricos
Tema de antecedentes multifacetados, o interesse pela Morte tem suas raízes em tradições mitológicas ancestrais.
A cena grega da abdução de Perséfone por Hades claramente pressagia o conflito entre Eros e Tanatos (em última instância, o conflito entre os princípios de Prazer e de Realidade). Esta visão toma uma nova forma em fins do século XV, tornando-se o tema a Morte e a Donzela, que culmina na Alemanha renascentista. Em muitas “danças da Morte” já representadas, figura ao lado desta uma fina dama ou bela virgem, assim como em Três Idades e a Morte, ainda que sem traços de erotismo. Mas algo novo
aconteceu no tema a Morte e a Donzela. Descobriu-se uma obscura ligação entre a sexualidade e a Morte. Neste tipo de iconografia, a jovem dama não mais se encontra a bailar, mas incorpora uma postura mais sensual (Pollefeys, 2013).
Diferentemente da dança da Morte, as representações artísticas de a Morte e a Donzela não possuem versos que as expliquem, o que as fez perder algo da sua intensidade dramática neste tipo de ilustração; seu papel didático se tornou menos importante. Por outro lado, esta forma de arte ganhou uma espécie de intimidade. Ainda que influenciada pela sensualidade deste gênero, segue
tendo um objetivo moralista. Permanece assinalando o fato de que a vida é curta, assim como é vã a beleza orgulhosa de uma mulher. Seu formoso corpo um dia alimentará os vermes (Pollefeys, 2013).
A contemporânea civilização ocidental convive boa parte do tempo com o ideário da Morte interdita (Ariès, 2003). Os homens (e a Ciência) comportam-se como se assim não fosse, ou como se a morte se materializasse em forma de vergonha e silêncio. O moribundo é amordaçado, com a família e o médico a dissimular a gravidade e iminência de seu quadro. Morre-se no anonimato. Admitir a Morte em situações sociais passa a ter conotação dramática (Amorim, 2008).
Até o começo do século XX, a função atribuída à Morte e a atitude perante ela eram praticamente as mesmas em toda a extensão da civilização ocidental. Estas atitudes mais tradicionais foram abandonadas pelos Estados Unidos e pelo noroeste da Europa mais industrializada, após a Primeira Grande Guerra, sendo substituídas por um novo modelo, do qual a morte foi praticamente expulsa. Os países predominantemente rurais, muitas vezes católicos, permaneceram fiéis à ideia mais antiga. O interdito da morte parece ser solidário com a Modernidade, acompanhando os progressos da industrialização, da urbanização
e da racionalidade. A sociedade produziu meios eficazes para se proteger das tragédias cotidianas da morte, a fim de ficar livre para prosseguir suas tarefas sem emoções ou obstáculos (Ariès, 2003).
Os costumes americanos consistem em transformar a morte, maquiá-la, sublimá-la, mas sem fazê-la desaparecer.
Mistura-se comércio e idealismo, fazendo dos enterros eventos de publicidade flagrante, “como qualquer outro objeto de
consumo, um sabonete ou uma religião” (Ariès, 2003). Ariès (2003) cita um estudo de Gorer (1965) que contém reflexões sobre a mudança da função social do luto.
Discorrendo a respeito do fenômeno da sua rejeição e da supressão, Gorer mostra que a morte se tornou vergonhosa e interdita, como o sexo na era vitoriana. Uma interdição seria substituída por outra (Maranhão, 1987). Gorer relata que a morte se afastou a ponto de o enterro ter deixado de ser um espetáculo familiar: entre as pessoas por ele entrevistadas, 70% não assistia a enterros há cinco anos (Gorer, 1965).
Também o suicídio é um fenômeno multifacetado, uma vez que sua estrutura ultrapassa os limites de um único campo do conhecimento, implicando desde fatores sociais (credos religiosos, família, política, grupos sociais), disposições organopsíquicas, características do ambiente físico, culminando em processos cognitivos de imitação, sendo o último fator de grande preocupação na faixa etária adolescente, pela sua importante prevalência como fator associado (Bteshe, 2013). Casper teria sido o primeiro a
descrever suicídios de crianças e jovens na Prússia, entre 1788 e 1797 (Friedrich, 1989), mas o fenômeno é universal (Shneidman, 1975), sem distinção de raça ou estrato social.
É possível encontrar cerca de quinze conceituações do suicídio, destacando múltiplas pesquisas sobre o tema. O termo “suicídio” é relativamente recente (nome que a modernidade dá à “morte voluntária”). O termo teria sido um
neologismo latino, da Inglaterra de 1630 (Werlang, 2000).
Contudo, ele foi primeiro utilizado (em língua francesa) pelo abade Desfontaines (em 1734, ou 1737) para significar
“o assassinato ou morte de si mesmo” (Meleiro, Mello-Santos, & Wang, 2007, p. 475), com a seguinte etimologia: sui = si mesmo; caedes = ação de matar. É comum observar o uso do termo “autocídio” como sinônimo de suicídio, tendo passado a constar no léxico (Holanda Ferreira, 1986).
Nos dias atuais, voltamos a ter de lidar com o processo de imitação e indução deste tipo de comportamento em jovens por meio da mídia, como à época de Werther, uma vez que os casos de bullying (sendo o cyberbullying uma variante digital do dessa violência [Portela, 2014]) vêm gerando uma ascensão vertiginosa no número de suicídios entre as vítimas deste tipo de assédio (National Association of School Psychologists [NASP], 2012).
O bullying é definido pelo uso de força ou coerção para afetar negativamente aos demais, envolvendo um desequilíbrio
do poder social, físico e/ou emocional, e atos danosos voluntários e repetitivos. Pode ser persistentemente dirigido a um alvo baseado na raça, cor, peso, origem, grupo étnico, religião, crença, deficiência, orientação sexual, gênero, aparência física, sexo, ou outras características que distingam o eleito no grupo. Não está limitado a, mas prevalece entre crianças e adolescentes. Assume várias formas: verbal, física, relacional/social e eletrônica, sendo o último mais conhecido como cyberbullying (NASP, 2012).
Estudo que analisou 37 pesquisas mundiais identifica o bullying como uma das principais causas do suicídio de crianças e adolescentes, sendo o suicídio a terceira maior causa de mortalidade no mundo nesta faixa etária, atrás apenas dos acidentes de trânsito e homicídios. Físico ou psicológico, o impacto que gera na vítima é tão expressivo que faz dele, além de um dos principais motivos de suicídios de crianças e adolescentes, também o responsável por cerca de dezenove mil tentativas de suicídios ao ano (nos Estados Unidos). Dezenove por cento dos alunos entrevistados pensaram em se suicidar. Quinze por cento traçaram estratégias para cometer o suicídio, com 8,8% executando os planos suicidas (interrompidos por outrem).
Por fim, 2,6% perpetraram tentativas sérias o bastante para exigir intervenções e acompanhamento médico permanente
(Kim & Leventhal, 2008).
É rara a ocorrência de suicídio (ou tentativa deste) sem a associação com algum transtorno mental, mas isso de fato ocorre (Shaffer & Piacentini, 1994).Convém lembrar que, no que se refere à faixa etária pediátrica, é importante visualizar qual o nível de desenvolvimento do conceito de morte que determinado indivíduo de certa faixa etária é capaz de estruturar (Gesell, Ilg, & Ames, 1971a, 1971b), como podemos visualizar no Quadro 1.
Quadro 1
Nível de desenvolvimento do conceito de morte conforme a
faixa etária
IDADE (ANOS) CARACTERÍSTICAS
menos de 4 ideia limitada (geralmente escassa ou nula), sem emoção especial;
5 mais realista, mas ainda reversível;
mais de 6 reações afetivas à morte e o temor da morte da genitora (sem crer na própria);
mais de 7 evento humano, mas pensa vagamente que um dia morrerá;
mais de 8 aceita que todos vão morrer um dia (inclusive ela mesma);
mais de 9 aceita que irá morrer um dia, com realismo;
10 a 11 deterioração do corpo;
mais de 11 teoriza sobre o que acontece depois,dando início à especulação metafísica
12 maior preocupação com a natureza de outra vida;
13 vista como distante;
14 a vida é mais importante que a morte, revela o desejo de vivê-la intensamente;
15 ceticismo em relação à imortalidade;
16 pensam pouco, mas são muito afetados ao passarem pela experiência
Fonte: Gesell, Ilg, & Ames, 1971a, 1971b.
Epidemiologia
um mundo que se pode explicar, mesmo com más razões, é um mundo familiar, mas, pelo contrário, num universo subitamente privado de ilusões e de luzes, o homem sente-se um estrangeiro.
(Camus, 1942/2004, p. 13)
Em todos os países e grupos culturais o suicídio é menos frequente na infância e na adolescência antes dos quinze anos de idade, com aumento de sua incidência no final da adolescência e no início da terceira década (Shaffer & Fischer, 1981), configurando a terceira causa de morte de adolescentes e jovens adultos (nos EUA), dado que se confirma em vários países europeus, asiáticos e da América Latina. Crianças e adolescentes que cometem ou tentam (sem êxito) o suicídio apresentam algumas características
em comum: um terço dos que atingem seu intento apresenta histórico de tentativas anteriores, e quem executa essas tentativas pertence a um grupo de maior risco de suicídio bem sucedido a posteriori (Shaffer & Fischer, 1981).
Em nove capitais brasileiras, o suicídio ocupa o sexto lugar entre as mortes por causas externas, de 15 a 24 anos. Entre 1996 e 2000, de todos os suicídios registrados em São Paulo, 66% dos indivíduos tinham entre cinco e 44 anos. Apesar das taxas de suicídio entre jovens serem ainda relativamente baixas no Brasil (em comparação a outras
faixas etárias), entre 15 e 24 anos foi observado um significativo aumento no número de suicídios (Mello-Santos et
al., 2005).
Desta forma, no período entre 2000 e 2008 foram registrados 43 casos de suicídio de crianças menores de 10 anos (0,1% do total de mortes), e de 6.574 adolescentes, entre 10 e 19 anos, uma média de 730 mortes por suicídio/ano. Entre as crianças, 80% dos meninos recorreram ao enforcamento e, entre as meninas, notou-se a preferência por métodos como intoxicação medicamentosa, objetos cortantes e afogamento (Souza, 2010).
Cumpre ressaltar que, quando dados brasileiros sobre suicídio são analisados, deve-se considerar as altas taxas de subnotificação, decorrente de diversos fatores, que vão desde o pedido da família para que a causa mortis seja adulterada na certidão de óbito até a existência de cemitérios clandestinos (Lovisi, Santos, Legay, Abelha, & Valencia, 2009). A constatação de taxas amplamente variáveis de incidência de tentativas de suicídio podem refletir a menor procura por atendimento e, inclusive, a provável ausência de um diagnóstico adequado (MacIntire & Angle,1973).
De acordo com estudo epidemiológico de suicídio no Brasil entre 1980 e 2000, é praticamente nulo o conhecimento sobre as taxas de tentativas de suicídio ocorridas, o que de fato acontece em muitos outros países (Mello-Santos, et al, 2005). Estima-se que, na maioria dos países europeus, o número de tentativas seja de 10 a 40 vezes maior em relação ao de mortes por suicídio.O
quadro de emergência psiquiátrica mais comum entre adolescentes é o comportamento suicida. Das crianças e adolescentes que recorrem aos serviços de pronto atendimento por motivos psiquiátricos, mais de 75% está acima de 13 anos (predomina o sexo feminino), sendo que 50% envolvem tentativa de suicídio ou alterações do comportamento (Schmitt & Tramontina, 2008).
Em crianças/adolescentes, o comportamento suicida envolve pensamentos sobre provocar intencionalmente danos ou a morte autoinfligidos (ideação suicida) e atos que causem danos (tentativa de suicídio) ou a morte (suicídio) (Pfeffer, 1996).
A tentativa de suicídio (com o intuito claro de morte ou como instrumento de manipulação dos demais) se definiria pela prática de um ato com a crença de ser capaz de se matar, sem sucesso fatal (Friedrich, 1989). Há que se atentar para as menos divulgadas condutas parassuicidas, atos deliberados que mimetizam o suicídio, mas não resultam em desenlace fatal, independentemente da gravidade médica ou intencionalidade psicológica (Kreitman,1977).
Seria o uso/abuso de substâncias psicoativas uma modalidade de parassuicídio? E o que dizer da gravidez indesejada (e do aborto) entre adolescentes, na maioria das vezes moças com informação suficiente para escolher se querem ou não uma gravidez (Oliveira, 2001)? Não há estatísticas sobre quantos profissionais da Saúde sofreram coerção nos serviços de emergência para suprimir a palavra suicídio de seus relatórios de encaminhamento para procedimentos de autópsia. Seria o suicídio na infância
uma “crônica da morte anunciada” (via final de toda uma vida de abusos, psicológico, físico e/ou sexual)?
É fato que o modelo de imitação responde por boa parte dos casos de suicídio e tentativas de suicídio entre adolescentes, a partir de influência midiática. A mídia é o terceiro maior motivador de suicídios, vindo atrás apenas do desemprego e da violência, para todos os grupos de pessoas. Um modelo de estimativa por pooled regression mostrou que o aumento de 1% na mídia eleva a taxa de suicídio de indivíduos jovens do sexo masculino (entre 15 e 29 anos) em 5,34%, sugerindo uma espécie de efeito contágio nas taxas de suicídio, apoiando (ainda) a hipótese de que a violência seja um dos fatores incentivadores dessas taxas. Quanto mais violenta for a localidade, maior sua respectiva taxa de suicídio. Novamente, são os mais jovens do sexo masculino os mais expostos ao risco de suicídio (Loureiro, Moreira, & Sachsida, 2013).
Abordagem do Suicídio
O desejo de morte pode variar, mas sofre sempre a influência de pressões e estressores ambientais, o que acentua a importância da necessidade de atenção para a existência de possíveis fatores de risco cognitivos para uma primeira tentativa ou para uma recorrência do comportamento suicida (Shaffer & Piacentini, 1994):
a) desesperança;
b) carência na geração de alternativas para problemáticas e
na flexibilidade para enfrentar situações;
c) estilo disfuncional, internalizando eventos negativos,
considerando-o estável e global (associados a quadros depressivos
de longa evolução);
d) impulsividade.
Apesar de não haver necessariamente um desejo suicida explícito relacionado às mortes de adolescentes, o envolvimento em condutas de risco definem atitudes parassuicidas aliadas a um descaso e uma desvalorização da vida, quer pela concomitância de transtornos do humor (principalmente a depressão e a distimia, não necessariamente diagnosticados), quer pela existência de estressores ambientais associados a uma ausência (objetiva ou subjetiva) de perspectivas de futuro (Souza & Kuczynski, 2012).
Pode-se considerar que a maioria dos casos que se apresentam aos cuidados médicos o fará, pela primeira vez, num setor de Pronto Atendimento. Neste caso, algumas particularidades do atendimento devem ser consideradas:
a) raramente o jovem suicida busca auxílio ao tentar se suicidar. É geralmente levado, muito frequentemente por alguém que tem algum tipo de vínculo com o menor, ou, caso tenha se arrependido em meio à tentativa, pode estar muito apavorado (ou confuso, pelas consequências da tentativa) para fornecer informações fidedignas (Press & Khan, 1997);
b) durante a realização das perguntas, é importante perceber o entendimento do estágio de desenvolvimento do paciente sobre o conceito de morte (gravidade, motivação e grau de consciência da intenção suicida, crenças sobre letalidade dos meios utilizados, intensidade e persistência da ideação suicida, bem como as medidas que o paciente utilizou para a preparação, para assegurar que esta fosse evitada e que um possível resgate fosse efetuado, antes da atual tentativa). A letalidade da situação final pode ou não corresponder à seriedade das intenções do paciente (Apter & King, 2006);
c) deve-se evitar ativamente atitudes de censura ou julgamentos precipitados, instituindo-se uma abordagem continente e de cuidado (Rotheram-Borus et al., 1996), o que demonstra sensatez e proporciona maior probabilidade de uma evolução satisfatória, tanto quanto à busca de um tratamento psiquiátrico posterior, quanto a uma maior taxa de adesão e menor incidência de tentativas posteriores de suicídio. Uma abordagem pouco produtiva denota, antes de tudo, a dificuldade do
profissional em lidar com seus próprios sentimentos frente a uma situação tão limítrofe, agindo por projeção;
d) manter uma atitude tranquila e empática facilita a coleta de dados, além de ser interessante permitir que o paciente fale com liberdade, pois dados importantes referentes a alterações de ordem psíquica podem surgir deste tipo de relato. O desempenho intelectual do paciente pode ser acessado com este tipo de observação;
e) condições de segurança da sala em que o paciente for recebido ou será mantido em observação (“à prova de suicídio”).
Não dispensar a contenção física e/ou química para garantir a segurança do paciente, até que possa ser removido
para um local mais seguro;
f) todas as informações obtidas pela observação inicial são valiosas. A atenção deve ser redobrada para sinais de instabilidade
autonômica ou descompensação clínica;
g) informações que não surjam do relato espontâneo devem ser obtidas com perguntas claras, emitidas de maneira tranquila, com uma atitude informal, de forma a não incrementar a ansiedade já presente;
h) pode-se utilizar escalas estruturadas para avaliar a ideação suicida, baseadas em autorrelato, em auxílio aos dados obtidos na entrevista clínica;
i) a entrevista não deve ser encerrada antes que se obtenham dados conclusivos a respeito dos seguintes itens: sanidade mental (e diagnósticos ou tratamentos prévios); tentativas anteriores; letalidade da tentativa (atual e/ou prévias); planejamento (suicida) e planos (acadêmico, profissional etc.); comportamentos de risco; uso de álcool e/ ou substância psicoativas; conflitos (pessoais e familiares); traumas (psicológicos, físicos, sexuais etc.); impulsividade; recursos na comunidade; exposição (a eventos semelhantes, no âmbito familiar ou na mídia).
O Quadro 2 (Pfeffer, 1996) resume os principais tópicos a serem pesquisados na tentativa de avaliar a periculosidade de uma nova tentativa de suicídio. A alta só deve ser processada quando a situação do caso atender aos seguintes critérios:
a) sem risco iminente de suicídio;
b) sem instabilidade clínica;
c) compromisso de retornar à Emergência se ocorrer nova
tentativa;
Quadro 2
Parâmetros associados a risco de suicídio entre crianças e adolescentes (Pfeffer, 1994).
Parâmetro Alto risco Baixo risco
Previsibilidade baixa alta
Circunstâncias do comportamento suicida só planejado próximo a alguém menos cuidadosamente planejado
Intenção de morrer alta baixa
Psicopatologia presente e grave ausente ou leve
Mecanismos de enfrentamento mau controle dos impulsos grande bom controle dos impulsos
sensação de desesperança pouca sensação de desesperança
grande sensação de desamparo pouca sensação de desamparo
Comunicação pobre ou ambivalente boa e clara
Suporte familiar inconsistente consistente
Estresse ambiental alto baixo
d) não intoxicado, mentalmente desequilibrado ou em delirium;
e) meios potencialmente eliminados;
f) encaminhamento para tratamento psiquiátrico;
g) eventos precipitantes discriminados (e tentativas de resolvê-los, iniciadas);
h) a equipe se sente segura de que as recomendações serão seguidas pela família e pelo paciente;
i) há uma proposta de recursos sociais e de suporte quando der alta (Buzan & Weissberg, 1992).
Conclusões
Deus não é compatível com as máquinas, a medicina científica e a felicidade universal. Deve-se optar. Nossa civilização escolheu a máquina, a Medicina e a felicidade. Eis porque é preciso guardar esses livros trancados no cofre. Eles são indecentes.
(Huxley, 1932/2001, p. 284)
Apesar de sua ainda esparsa exposição nos meios de comunicação, o suicídio infanto-juvenil apresenta números crescentes em nosso meio e é tema da maior importância, seja como objeto de estudo, seja de intervenção multidisciplinar. Contudo, ainda não há uma estrutura de saúde preparada para atender a esta demanda crescente em serviços de Emergência e de Saúde Mental.
O bullying (principalmente o cyberbullying, uma de suas variantes cuja prevalência vem crescendo vertiginosamente na atualidade) vem ganhando atenção sem precedentes, correlacionando-se a transtornos mentais, entre eles a ansiedade, a depressão e o suicídio na adolescência.
Medidas institucionais e legais deveriam se voltar para esta questão e esforços de prevenção e resposta a este fenômeno deveriam ser instituídos nacionalmente (NASP, 2012).
Muitas vezes, cabe ao profissional questionar, estar presente e disponível, mas também estar preparado para a enxurrada de ansiedades e angústias que povoam essas jovens mentes, que muitas vezes demandam, mais do que tudo, mais do que remédios e internações, uma escuta atenta e sem preconceitos, demandam que a Palavra seja transformada em Ação, que o fantasma que os ronda se torne palpável para enfim suspirarem aliviados e se sentirem protegidos (Souza & Kuczynski, 2012).
Referências
Suicide in childhood and adolescence
Abstract: This essay is the transcription of a class given during the II Workshop on Suicide of the Laboratory for the Study of
Death, which occurred on May 22, 2013 (Brazil). Its purpose was to address the historical and epidemiological aspects of suicide
in childhood and adolescence, and to focus on the approaches suggested for this phenomenon.
Keywords: suicide, childhood, adolescence, death, epidemiology.
Suicide dans l’enfance et l’adolescence
Résumé: Cet essai est la transcription de la classe apprise lors de l’atelier II de suicide pour le Laboratoire sur l’Étude de la Mort,
qui a eu lieu le 22 mai 2013 (Brésil). Il se propose d’aborder les aspects historiques et épidémiologiques de suicide chez les enfants
et les adolescents, et de se concentrer sur les approches proposées pour ce phénomène.
Mots-clés: suicide, enfance, adolescence, mort, Epidémiologie.
Suicídio en la infancia y la adolescencia
Resumen: Este ensayo es la transcripción de la clase impartida durante el II Taller de Suicidio para el Laboratorio de Estudio de la
Muerte, que se produjo el 22 de mayo de 2013 (Brasil). Se propone abordar los aspectos históricos y epidemiológicos de suicidio
en la infancia y adolescencia, más allá de centrarse en los enfoques sugeridos para este fenómeno.
Palabras clave: suicidio, infancia, adolescencia, muerte, epidemiología.
Referencias
Gesell, A., Ilg, F. L., & Ames, L. B. (1971a). El niño de 5 a10 años. Buenos Aires, Argentina: Paidós.
Gesell, A., Ilg, F. L., & Ames, L. B. (1971b). El adolescente de 10 a 16 años. Buenos Aires, Argentina: Paidós.
Goethe, J. W. V. (2004). Os sofrimentos do jovem Werther. Porto Alegre, RS: L & PM Editores. (Trabalho original
publicado em 1774)
Gorer, G. (1965). Death, grief, and mourning in contemporary
Britain. London: The Cresset Press.
Holanda Ferreira, A. B. (1986). Novo dicionário da língua portuguesa (2a ed.). Rio de Janeiro, RJ: Nova Fronteira.
Huxley, A. (2001). Admirável mundo novo. Rio de Janeiro, RJ: Globo Livros. (Trabalho original publicado em 1932)
Kim, Y. S., & Leventhal, B. (2008). Bullying and suicide: A review. International Journal of Adolescent Medicine Health, 20(2), 133-154.
Kreitman, N. (1977). Parasuicide. London: J. Wiley & Sons.
Loureiro, P. R. A., Moreira, T. B., & Sachsida, A. (2013). Os efeitos da mídia sobre o suicídio: uma análise empírica para os estados brasileiros. Rio de Janeiro: Instituto de Pesquisa Econômica Aplicada. Recuperado de http:// www.icict.fiocruz.br/sites/www.icict.fiocruz.br/files/ Os Os efeitos da midia sobre o suicídio. Uma analise empírica para os estados brasileiros.pdf
Lovisi, G. M., Santos, S. A., Legay, L., Abelha, L., & Valencia, E. (2009). Análise epidemiológica do suicídio
Amorim, L. C. D. (2008). O conceito de morte e a Síndrome de Asperger. Dissertação de Mestrado, Universidade de
São Paulo, São Paulo.
Apter, A., & King, R. A. (2006). Management of the depressed, suicidal child or adolescent. Child & Adolescents Psychiatric Clinics of North American, 15(4), 999-1013.
Ariès, P. (2003). História da morte no ocidente: da idade média aos nossos dias. Rio de Janeiro, RJ: Ediouro.
Bteshe, M. (2013). Experiência, narrativa e práticas infocomunicacionais: sobre o cuidado no comportamentosuicida. Tese de Doutorado, Instituto de Comunicação e Informação Científica e Tecnológica em Saúde da Fundação Osvaldo Cruz (FIOCRUZ), Rio de Janeiro.
Buzan, R., & Weissberg, M. (1992). Suicide: Risk factors and therapeutic considerations in the emergency department. Journal of Emergency Medicine, 10, 335-43.
Camus, A. (1951/1965). L’homme révolté. Essais. Paris:Gallimard.
Camus, A. (2004). O mito de Sísifo: ensaio sobre o absurdo. Rio de Janeiro, RJ: Record. (Trabalho original publicado em 1942)
Cullen, D. (1999). Kill Mankind. No one should survive. Recuperado de http://www.salon.com/1999/09/23/ journal_2
Friedrich, S. (1989). Tentativas de suicídio na infância. Tese de Doutorado, Faculdade de Medicina da Universidade de São Paulo, São Paulo.
no Brasil entre 1980 e 2006. Revista Brasileira de Psiquiatria, 31(Supl. II), S86-S93.
MacIntire, M. S., & Angle, C. R. (1973). Psych biopsy in self poisoning of children and adolescents. American Journal of Diseases of Children, 126, 42-6.
Maranhão, J. L. S. (1987). O que é morte (3a ed.). São Paulo, SP: Melhoramentos.
Meleiro, A. M. A. S., Mello-Santos, C., & Wang, Y. P. (2007). Suicídio e tentativa de suicídio. In M. R. Louzã Neto & E. Elkis, Psiquiatria básica (2a ed., pp. 475-496). Porto Alegre, RS: Artes Médicas.
Mello-Santos, C., Bertolote, J. M., & Wang, Y. P. (2005).
Epidemiology of suicide in Brazil (1980-2000):
Characterization of age and gender rates of suicide. Revista Brasileira de Psiquiatria, 27(2), 131-134.
National Association of School Psychologists. (2012).Bullying prevention and intervention in schools [Position statement]. Bethesda, MD: Author. Recuperado dehttp://www.nasponline.org/about_nasp/positionpapers/BullyingPrevention.pdf
Oliveira A. (2001). Eles sabem tudo. Será? Veja Jovens,34(38), 24-25.
Pfeffer, C. R. (1996). Suicidal behavior in children and adolescents: Causes and management. In M. Lewis (Ed.), Child and adolescent psychiatry: A comprehensive textbook (pp. 666-673). Baltimore: Williams & Wilkins.
Pollefeys, P. (2013). Death and the maiden. In Death in Art. Recuperado de http://www.lamortdanslart.com/fille/maiden.htm
Portela, G. (19/02/2014). Temos um hiato nas emergências para tratar as crises que levam ao suicídio (entrevistando
C. E. Estellita-Lins). Recuperado de http://www.icict.fiocruz.br/node/1084
Press, B. R., & Khan, S. A. (1997). Management of the suicidal child or adolescent in the emergency department. Current Opinion in Pediatric, 9(3), 237-241.
Rotheram-Borus, M. J., Piacentini, J., Van Rossem, R.,Graae, F., Cantwell, C., Castro-Blanco, D., Miller, S., & Feldman, J. (1996). Enhancing treatment adherence with a specialized emergency room program for adolescent suicide attempters. Journal of the American Academy Child Adolescent Psychiatry, 35, 655-663.
Schmitt, R., & Tramontina, S. (2008). Emergências psiquiátricas em crianças e adolescentes. In J. Quevedo, R. Schmitt & F. Kapczinski, Emergências Psiquiátricas (2a ed., pp. 265-267). Porto Alegre, RS: Artmed.
Shaffer, D., & Fisher, P. (1981). The epidemiology of suicide in children and young adolescents. Journal of the American Academy Child Adolescent Psychiatry, 20,545-565.
Shaffer, D., & Piacentini, J. (1994). Suicide and attempted suicide. In M. Rutter, E. Taylor & L. Hersov (Eds.),Child and adolescent psychiatry: Modern approaches (3rd ed., pp. 407-424). Oxford: Blackwell Scientific Publications.
Shneidman, E. S. (1975). Suicide. In A. M. Freeman, H. I. Kaplan & B. J. Sadock (Eds.), Comprehensive textbook of psychiatry (2nd ed., pp. 177-185). Baltimore: Willians & Wilkins.
Souza, C. M. C., & Kuczynski, E. (2012). Qualidade de vida na infância e na adolescência. In F. B. Assumpção Jr. &
E. Kuczynski (Orgs.). Tratado de Psiquiatria da Infância e da Adolescência (2a ed. pp. 763-773). São Paulo, SP: Atheneu.
Souza, F. (2010). Suicídio: dimensão do problema e o que fazer. Psiquiatria Hoje 2(5), 6-8.
Werlang, B. S. G. (2000). Proposta de uma entrevista semiestruturada para a autópsia psicológica em casos de suicídio. Tese de Doutorado, Universidade Estadual
de Campinas, Campinas, SP.
SUICÍDIO DE IDOSOS E MÍDIA: o que dizem as notícias?
Beltrina Côrtea * Hilma Tereza Tôrres Khoury b, Luciana Helena Mussi
Pontifícia Universidade Católica de São Paulo (PUC-SP), São Paulo, SP, Brasil
Faculdade de Psicologia, Universidade Federal do Pará, Belém, PA, Brasil
Resumo: Como a mídia aborda o suicídio de idosos? E o que as notícias sobre suicídio de idosos nos dizem? Estas foram as perguntas que guiaram esta reflexão, que se debruçou sobre matérias de suicídios de idosos publicadas na mídia nacional, entre abril de 2010 e abril de 2013. Observamos que a palavra “suicídio”, até pouco tempo atrás “aquela-que-não-deveria-ser-nomeada” na imprensa, aparece na maior parte das notícias, no título e nos textos, demonstrando que o suicídio, como problema de saúde pública, afasta-se do campo privado para ocupar e compor o espaço público. Constatamos que entre as principais situações de risco que levam os idosos a cometer um “gesto de comunicação” extremo estão os efeitos de uma política econômica recessiva e o prolongamento da vida sem dignidade, mediante o medo da dependência e do provável “trabalho” aos demais; situações que indicam serem essenciais o desenvolvimento e o fortalecimento das redes de suporte social.
Palavras-chave: mídia, suicídio, idosos, riscos, suporte social.
As recomendações contidas no manual
Comportamento suicida: conhecer para prevenir, dirigidas a profissionais de imprensa (Botega, 2009) sobre como abordar o suicídio são uma espécie de livro de receitas sobre notícias ou reportagens envolvendo o suicídio.
Destacamos, entre elas, as seguintes:
a) A percepção de que a imprensa ficcional e não ficcional pode influenciar o suicídio é antiga. Goethe veio a público se defender, pois, aparentemente, uma centena de jovens cometera suicídio após a publicação de seu livro “Os sofrimentos do jovem Werther”, em 1774. Alguns estavam vestidos ao estilo da personagem principal do livro, ou adotaram o mesmo método de suicídio, ou o livro foi encontrado no local da morte. Nesse romance, o protagonista se apaixona por uma mulher que não está ao seu alcance, e decide tirar a própria vida. O fenômeno originou o termo “Efeito Werther”, usado na literatura médica para designar a imitação de suicídios.
b) Quando o suicídio for notícia (e esse critério varia entre os órgãos de imprensa), sugere-se reportagem discreta, cuidadosa com parentes e amigos enlutados, sem detalhismo exagerado do método suicida, notadamente quando o falecido era celebridade, ou pessoa muito estimada localmente. Acredita-se que carregar a reportagem de tensão, por meio de descrições e imagens de amigos e de familiares impactados, acabe por encorajar algumas pessoas mais vulneráveis a tomar o suicídio como forma de chamar a atenção ou de retaliação contra outros.
c) Também não é recomendável abordar o suicídio unilateralmente como algo “normal”, “compreensível”, um ato de “livre-arbítrio” (basta observar o alto índice de transtornos mentais entre os falecidos). Ao invés disso, quando pertinente, seria melhor relatar uma história de sofrimento e investigar a possível contribuição de um transtorno mental no desenlace fatal. Lembrar, nesse ponto, que pessoas poderão ser ajudadas pela reportagem, caso obte- nham uma descrição dos sintomas de uma doença mental ligada ao suicídio e uma relação de lugaresonde poderão encontrar tratamento.
d) É bom esclarecer que, embora um transtorno mental seja um fator de risco relevante para o suicídio, isso não significa que o inverso seja verdadeiro, ou seja, que a maioria dos doentes (em especial os que têm depressão) se mate. Isso visa a evitar pâni-co desnecessário em pessoas acometidas por transtornos mentais (Botega, 2009, pp. 20-21).
O manual, publicado pela Associação Brasileira de Psiquiatria, reconhece no item “Prevenção de Suicídio no Brasil” que até recentemente o suicídio no país não era visto como um problema de saúde pública, mas a “necessidade de se discutir a violência, de modo geral, trouxe à tona o problema do suicídio” (Botega, 2009, p. 19). O documento relata que somente no final de 2005 o Ministério da Saúde criou um grupo de trabalho com a finalidade de elaborar um Plano Nacional de Prevenção do Suicídio, com representantes do governo, de entidades da sociedade civil e de universidades. No ano seguinte foi publicada uma portaria com as diretrizes que orientavam o Plano. Entre os principais objetivos a serem alcançados em relação à mídia, destaca-se informar e sensibilizar a sociedade de que o suicídio é um problema de saúde pública que pode ser prevenido.
A Organização Mundial da Saúde (OMS) reconhece que a mídia ocupa papel relevante na sociedade. Ela orienta atitudes, crenças, comportamentos e práticas políticas, econômicas e sociais, tendo “papel ativo na prevenção do suicídio”. Não noticiar o suicídio é norma seguida pela maioria das empresas de comunicação do país, acolhendo a posição de não enfatizá-lo. O seu papel quanto à prevenção, no entanto, ainda não foi mensurado.
Tudo começou em 1774, quando, após a publicação do romance epistolar Os sofrimentos do jovem Werther, de Johann Wolfgang von Goethe, na Alemanha, sobreveio um surto de centenas de suicídios de jovens leitores por amores não correspondidos, que deixavam cartas-testamento. Na época, chegou-se à conclusão de que o livro intensificara tendências suicidas de jovens que deixavam ao lado do corpo um exemplar do livro. Em consequência, vários países proibiram a publicação da obra. Na época se atribuiu ao romance o efeito desencadeador, como um gatilho, para pessoas vulneráveis à ideia do suicídio.2
A publicação de um suicídio na mídia será gatilho para outro suicídio?
A pergunta foi feita por um estudioso da melancolia, George Howe Colt (2006), ao observar que em diversos lugares (Dallas, Beverly Hills, Ohio) dos Estados Unidos aconteceram no mesmo período vários suicídios, como se um desencadeasse outros tantos. O sociólogo americano David Phillips, citado por Colt (2006), ao estudar suicídio por imitação, encontrou aumento de 12% nos casos dos EUA em agosto de 1962, época do suicídio altamente publicizado da atriz Marilyn Monroe; foram 197 suicídios a mais do que seria esperado em um mês normal.
Apesar de Durkheim (1982) considerar restrito o número de casos nos quais a imitação acontece, a evolução dos meios de comunicação social levou David Phillips a denominar o “efeito Werther”, em outras palavras, de efeito-imitação. A palavra suicídio passou a ser considerada “maldita” na sociedade, e consequentemente na mídia ou, “aquela-que-não-deve-ser-nomeada”, analogia ao personagem do mal, Lord Voldemort, na série juvenil de livros e filmes Harry Potter.3
Desde então, o debate sobre tal influência se estabeleceu. Até hoje, a palavra suicídio é tratada como algo“contagioso”, sendo a mídia e a alta exposição os principais vírus dessa epidemia. O suicídio passou a ser tema não noticiável, e a mídia evita falar sobre ele – mas não é só a mídia. A população de modo geral, famílias, escolas e grupos sociais diversos preferem não tocar no assunto. O suicídio se tornou um ato tabu.
Steven Stack, um dos principais criminólogos contemporâneos, professor da Universidade Estadual de Wayne (EUA), critica os estudos sobre suicídios imitativos por deixarem de fora grande parte da população que não se deixou influenciar pela notícia divulgada. Oferece, por sua vez, outra pergunta: o que diferencia os “influenciáveis” dos demais? Segundo Stack, aqueles que apresentam pre-disposição ao suicídio ou comportamentos parecidos aos do suicida são de maior risco ao suicídio.
Estudo conduzido por Stack (2003) ressalta o risco de suicídio entre os idosos, enfatizando que dificuldades econômicas, solidão e doenças (físicas e mentais) tornariam os idosos um público com mais alto risco. Ele verificou que nos meses nos quais um ou mais suicídios foram amplamente divulgados, o número de suicídios de idosos aumentou, e que quando o suicídio era de pessoas idosas oefeito era ainda maior.
Essas e outras razões levaram à criação de um código de ética na mídia a respeito da publicação de notícias sobre suicídios, descritos nos manuais de redação e em orientações, como a citada no início desta reflexão. A palavra “suicídio” deve ser evitada em chamadas e manchetes, incluindo-a apenas no corpo do texto, devendo ser evitada a colocação da matéria em primeira página e chamadas dramáticas, ou ênfase no impacto da morte sobre as pessoas próximas. Entre outras recomendações, o manual Comportamento suicida orienta os profissionais da mídia a não fornecer detalhes sobre o método letal, fotos, não usar termos valorativos e omitir o local onde o ato foi realizado, a fim de não criar “suicidiódromos”. Além de sugerir que o profissional aproveite a oportunidade para conscientizar a população sobre a prevenção.
Em pauta: um “fim digno” ante uma vida indigna
Apesar de todas as recomendações, os oito recortes selecionados aleatoriamente de suicídios envolvendo sete pessoas idosas – cinco homens e duas mulheres pu-blicados na mídia de abril de 2010 a abril de 2013 não as seguiram. Pelo contrário, a palavra suicídio aparece na maior parte nos títulos das notícias e em todos os textos. Grifamo-nas em todos os recortes, demonstrando que, ao que tudo indica, o suicídio afasta-se do campo privado para ocupar e compor o espaço público. Afinal, se é um problema de saúde pública, deve assim ser enfrentado desde seu anúncio
No Manual de Redação e Estilo do Estado não consta o verbete suicídio, que se encontra incluído apenas na definição de mortes.
Nessa perspectiva, centramos esta reflexão em bilhetes deixados publicamente, em mensagens anunciadas e no próprio gesto extremo de comunicação em espaços públicos, com a finalidade de compreender o “recado” que os idosos suicidas nos transmitem.
No dia 5 de abril de 2012, em meio à crise europeia, foi publicada no Uol Notícias a seguinte matéria: “Suicídio de aposentado gera onda de protestos violentos na Grécia”: O suicídio de um aposentado em praça pública gerou uma nova onda de protestos nas duas maiores cidades do país, Atenas e Tessalônica. O homem, de 77 anos, suicidou-se com um tiro na cabeça na manhã da última quarta-feira, na Praça Sintagma, em frente ao Parlamento de Atenas, e deixou uma nota na qual afirma que sua pensão não dava para viver, depois dos muitos cortes que sofreu, e acusa o governo de traição. A notícia narrava ainda que havia sido encontradauma nota com o suicida (farmacêutico cujo nome não foi divulgado), que dizia: O governo de ocupação aniquilou literalmente a minha capacidade de sobrevivência, baseada numa pensão que paguei durante 35 anos. Não encontro outra solução para um fim digno, antes de começar a procurar no lixo com que me alimentar.
Esse foi mais um entre tantos outros ocorridos na Grécia desde que o governo passou a executar uma série de medidas de austeridade, com o objetivo de reduzir o déficit público e o endividamento do Estado e garantir ajuda externa da União Europeia e do FMI. As aposentadorias foram fortemente afetadas pelos cortes e, consequentemente, as taxas de suicídio subiram no país.
O mesmo ocorreu na Itália, outro país bastante afetado pela crise econômica, como atesta a notícia “Suicídio de três idosos por causa de dívida choca a Itália” (R7 Notícias, 05/04/2013), ressaltando as consequências do desemprego e da crise econômica que abateram a Europa, especialmente Grécia, Portugal e Itália, em 2008: Romeo Dionisi, de 62 anos, e Anna Maria Sopranzi, de 68, se enforcaram num depósito do qual eram donos, em Civitanova Marche, na costa do Adriático,segundo a polícia. Após saber da morte da sua irmã, o irmão de Anna Maria, Giuseppe Sopranzi, de 72 anos, se atirou no mar e se afogou. As autoridades posteriormente resgataram seu corpo. A imprensa relatou que o casal estava profundamente endividado e sobrevivia com uma pequena pensão recebida por Anna. Dionisi, pedreiro autônomo, não tinha direito a pensão e não estava encon -trando trabalho.
Eles deixaram um bilhete no carro de um amigo, pedindo perdão pelo gesto extremo. Esses suicídios indicam como é devastador o impacto psicológico que a emergência econômica provoca na vida de homens e mulheres, o que frequente- mente passa despercebido nas estatísticas cotidianas. Na ocasião, a mídia alternativa chegou a divulgar, em matéria assinada pelo jornalista e escritor Bar- bosa Filho (2012) “Europa: a face desumana da crise”, que “economistas não atentam muito aos efeitos sociais e individuais de uma política recessiva levada ao extremo”, destacando:
Na Grécia falida já se sabe que os suicídios aumentaram 17% de 2007 para 2009, e dados ainda não oficiais acrescentam uma subida de 25% em 2010. Mas em Portugal não há nenhum estudo econométrico sobre o aumento da taxa de suicí- dios em relação a cada ponto percentual de retração do PIB. Há apenas uma infor- mação da base de dados Por data, registrando que 1098 pessoas suicidaram-se em 2010, ou 84 a mais do que no ano anterior, mas sem avaliação de quantas dessas mortes podem ser relacionadas aos problemas econômicos agravados.
O suicídio como forma de solução dos problemas é praticado na sociedade coreana desde 1997, ano em que se deu a crise financeira asiática, que gerou crescente instabilidade empregatícia e alta taxa de suicídios, especialmente entre idosos. O suicídio é a quarta causa de morte atualmente na Coreia do Sul, e com relativa frequência há notícias como esta: “Onda de suicídios comove Coreia do Sul” (Maisonnave, 2010), assinalando que é o país asiático com maior índice de suicídio entre os 32 países mais ricos do mundo. A matéria enfatiza:
Na Coreia do Sul ocorrem 40 suicídios diários, de pessoas comuns, do meio artís- tico, políticos, membros das mais variadas classes sociais. As estatísticas para pessoas com mais de 80 anos é de 100 por 100 mil habitantes. Os idosos são o grupo mais afetado.
A Coreia do Sul é uma sociedade em rápido processo de envelhecimento, de acor- do com o psiquiatra Ha Giu-sup, da Universidade Nacional de Seul e presidente da Associação Sul-Coreana para a Prevenção do Suicídio. Segundo ele, os idosos não se prepararam para viver tanto tempo porque, quando jovens, poucas pessoas viviam mais de 60 anos. Mas a “solidão da vida na área rural, a pobreza e a doença acabam por vezes levando os idosos a cometer suicídio” (Maisonnave, 2010).
Em tempos de maior crise, o que já é pouco e sofrível, como a poupança ou o salário do aposentado, reduz-se a migalhas. Isto é motivo para se cometer um ato de comunicação tão extremo e ao mesmo tempo tão irremediável sob todos os aspectos?
Talvez a primeira resposta, mais simples e cômoda, seja atribuir algo ao “outro”. Aquele que priva, destrói, trai, rouba e ainda transforma o morto em vítima do sis-tema. O suicida imputa culpa a esse “outro”, por meio de pequenas notas ou cartas póstumas, sem contornos, vilão sem perdão. Um ato desesperado? Um ato digno/covarde? Depressão não tratada? Doença mental? Repulsa à vida? Ou luta por uma morte digna?
“Cresce suicídio entre idosos na Coreia do Sul” (Sang-Hun, 2013) traz à tona outra questão, igualmente relacionada à crise financeira, que é a ruptura do tradicional contrato social da época de Confúcio, no qual os mais velhos podem contar com o respeito e o apoio dos filhos e netos:
Quando uma mulher de 78 anos se matou em agosto bebendo pesticida na frente de uma prefeitura, sua história mostrou um problema que até recentemente fora abafado: na Coreia do Sul, onde o respeito pelos mais velhos é um dos esteios da ordem social, idosos estão cometendo suicídio em ritmo alarmante.
Viúva, a mulher vivia sozinha e recebia uma pensão do Estado. Mas o governo local soube que seu cunhado, até então desempregado, havia encontrado um trabalho. Retirou-lhe a pensão, citando regulamentos que negam benefícios a pessoas cujos filhos ou parentes adultos são considerados capazes de sustentá-las. De nada adiantou a mulher apelar, afirmando que não podia mais pagar o aluguel. Ela deixou um bilhete: “Como vocês podem fazer isso comigo? A lei deve servir às pessoas, mas não me protegeu”.
A notícia ressalta a transição da sociedade coreana agrícola para a industrial, o que levou a geração mais jovem para as cidades ou exterior, dissolvendo a base de apoio familiar de forma mais rápida do que o sistema nacional de aposentadorias, que começou em 1988. Em consequência, diversas pessoas, hoje na faixa de 80 anos, não tiveram como aderir. Até então, eles tinham somente os filhos para o futuro, aí incluídos os tratamentos de saúde, apoio financeiro e uma vida confor- tável na velhice.
Além da população envelhecer mais rapidamente do que a de outros países desen- volvidos, na Coreia do Sul, “os velhos sentem-se traídos ou pensam que são um peso para seus filhos, principalmente os que têm doenças crônicas cujas contas médicas os filhos lutam para pagar”, destaca Park Jiyoung, professora de Assis- tência Social na Universidade Sangji. Segundo ela, “sua crença na família como uma entidade com um destino comum os leva a afastar-se dela, removendo o peso” (Sang-Hun,2013).
As narrativas indicam que ter filhos hoje não resguarda os velhos coreanos da solidão. Filhos não representam garantia de companhia, menos ainda de conversa e afeto, e nem podem ser obrigados a algo que não querem, não sentem ou não podem.
Em pauta: “fim digno” para os efeitos do prolongamento da vida
As notícias “Homem comete suicídio por temer velhice” (45Graus, 28/01/2013) e “Confirmado suicídio de Walmor Chagas, polícia agora investiga as causas” (Veja, 21/03/2013), publicadas em janeiro de 2013, abordam não apenas o medo dos efeitos do processo do envelhecimento e de uma sobrevivência indefinida, mas também vislumbram cenários nos quais está em jogo o prolongamento da morbi- dade, e não um envelhecimento produtivo ou a aceitação voluntária da finitude.
A primeira notícia afirma:
O senhor Francisco Ferreira, de 85 anos, foi encontrado morto na tarde deste domingo (27) no Povoado Novo Nilo, zona rural de União. Francisco teria tirado a própria vida com um tiro de espingarda no pescoço. A bala teria atravessado também a cabeça. Segundo informações de amigos e familiares, Francisco sempre falava que não queria ficar idoso ao ponto de depender totalmente das pessoas, por isso teria cometido o ato. O fato aconteceu por volta das 13:30h de domingo, no quintal da residência do mesmo, e abalou o Povoado Novo Nilo durante esta segunda-feira (28). A comunidade local está de luto. Francisco era aposentado e seu sepultamento ocorreu no turno da tarde. Ele era tio do médico unionense Dr. Cláudio Ferreira. (45Graus)
A segunda trata da morte do ator Walmor Chagas, amplamente publicizada. Em ambas, a palavra suicídio aparece no título. No entanto, inicialmente a mídia “escondeu” o suicídio do ator. Distintos jornais afirmavam que ele havia morrido, e “apesar de ter sido encontrado sentado na cozinha com uma arma no colo e um tiro na cabeça, pelo caseiro da fazenda às cinco horas da tarde, a polícia ainda estava investigando a causa da morte e que havia uma chance de ter sido furto”:A versão de que o ator Walmor Chagas cometeu suicídio é dada como certa pela polícia, após emissão de laudo provisório criminal nesta segunda-feira, em Guara- tinguetá, no interior de São Paulo.
Segundo o delegado Antonio Luiz Marcelino, da 2ªDP de Guaratinguetá, os próxi- mos passos da investigação vão buscar os motivos que levaram o ator a tirar a própria vida. Vizinhos e familiares serão ouvidos nas próximas semanas. O inquérito tem prazo máximo de 30 dias para ser concluído e o período pode ser estendido se for necessário. O ator foi encontrado morto na última sexta-feira, em seu sítio, em Guaratinguetá. Apenas o caseiro José Arteiro de Almeida estava no local, e disse à polícia ter ouvido um disparo antes de encontrar o patrão sem vida. A perícia cri-minal encontrou vestígios de pólvora na mão direita do ator. Não havia indícios da substância no corpo do caseiro. A principal hipótese é que o suicídio tenha sido mo- tivado pelos problemas de saúde que limitaram seus movimentos nos últimos anos. De acordo com o delegado Marcelino, o ator também sofria de solidão. A advogada da família, Maria Dalva Coppola, confirmou as dificuldades de locomoção e visão enfrentadas por Walmor. (Veja)
“Walmor Chagas escolheu a hora de sua morte, diz amigo do ator ao falar sobre suposto suicídio” (Rodrigues, 2013), é o título de outra notícia, que narra que ele não queria ser um peso para ninguém. O empresário e amigo de Walmor, Antônio Carlos Cardoso, afirmou: O ator tirou a própria vida porque estava muito doente e não queria dar trabalho para amigos e parentes. Acredito que seu suicídio foi resul- tado da sua teimosia, não queria ser um peso para ninguém.Ele, na verdade, quis escolher a hora de sua própria morte. (Rodrigues, 2013)
Em outra matéria (“Limitações da velhice enclausuraram Walmor”, diz advogada), Maria Dalva Coppola afirma que ele não conseguia executar movimentos simples sem ajuda, como curvar-se para entrar no carro (Costa, 2013). Ele queria fazer tudo sozinho. Segundo ela, não havia diagnóstico de depressão, e a família não sabia de remédios antidepressivos que ele estivesse tomando.
Vale lembrar, no entanto, que a última peça de teatro estrelada e escrita por Walmor debatia o suicídio (“Um homem indignado”, 2004), monólogo em que ele fazia o papel de um ator veterano que se debruça sobre enfermidades sociais e, desesperançoso com a velhice, põe fim à própria vida. Mera coincidência?
Diferentemente das demais notícias, o suicídio de Walmor Chagas suscitou várias outras, entre elas a de Noronha (2013), e em todas aparecia o alerta para a depressão na velhice:O suicídio do ator, diretor e produtor Walmor Chagas, no dia 18 de janeiro, trouxe à tona um assunto espinhoso, mas de suma importância: a depressão na terceira idade. Aos 82 anos, Walmor vivia praticamente isolado em um sítio no interior de São Paulo. Enxergava mal, tinha dificuldades para andar, se alimentava pouco e contava frequentemente com a ajuda de empregados para executar tarefas cotidianas. Um de seus amigos disse à imprensa que o artista teria comentado que desejaria partir, caso se tornasse uma pessoa dependente.
Somente a partir do suicídio do ator, amplamente divulgado em todos os veículos de comunicação, a mídia começou a contextualizar e a ouvir especialistas na área,centrando-se na solidão de pessoas idosas (Noronha, 2013). Provavelmente a imprensa refletia o tabu social de não comentar os casos de suicídio, de não aprofundar a análise do suicídio. Mas o suicídio no Brasil é um problema, como relatam os especialistas ouvidos pela reportagem: A perda de parceiros e amigos de toda uma vida pode contribuir para o surgimento da depressão. Quando morre alguém querido, morre também uma parte sua. Para um idoso isso é ainda mais grave, porque ele sabe que foi embora um pedaço de sua vida que nunca mais vai poder viver de novo. (Denise Diniz, Unifesp) As limitações típicas da velhice são o principal detonador dos casos de depressão entre idosos. O sistema imunológico, a visão e a capacidade motora e de locomoção ficam comprometidos. Em alguns ca-sos, a pessoa requer auxílio até para fazer a própria higiene. É uma fase de difícil aceitação, e há quem jamais a aceite. (Denise Diniz, Unifesp) E mesmo em circunstâncias em que as condições monetárias são boas, há casos em que a depressão e as limitações os atrapalham, impedindo-os de fazer suas escolhas e tornando-os apáticos demais. (Denise Diniz, Unifesp)
Hoje em dia, a maioria das famílias não tem tempo ou estrutura para cuidar dos idosos. Todos têm de trabalhar e os deixam sós. A solidão, a falta de dinheiro e a dependência entristecem. (Sônia Fuentes,mestre em Gerontologia, PUC-SP)
Em “Walmor Chagas e o suicídio entre idosos”, a colunista Cláudia Collucci, da Folha de S. Paulo, registra que a morte do ator revela uma triste realidade no país: a alta taxa de idosos que dão fim à própria vida, elencando dados: 51% dos suicídios de idosos ocorrem em casa; dos 50 municípios brasileiros com os índices mais elevados de mortes, 90% estão no Sul; 54% dos municípios brasileiros já registraram casos de suicídios de pessoas acima de 60 anos; 67% estavam em atendimento em serviços de atenção primária nos últimos 30 dias de vida e até meia semana antes de cometer o ato; famílias, parentes e amigos muitas vezes não levam a sério as intenções de suicídio, mesmo quando explicitadas verbal -mente; e no caso dos idosos, as intenções podem ser mais rapidamente colocadas em prática do que entre os mais jovens.
Perda de parentes referenciais, sobretudo do cônjuge; solidão; existência de enfer- midades degenerativas e dolorosas; sensação de estar dando muito trabalho à fa-mília; ser um peso morto e abandono são os principais motivos que levam as pessoas idosas a se suicidarem.(Collucci, 2013)
A autora ressalta ainda, na matéria, que entre os principais fatores de risco para ambos os sexos estão a depressão e transtornos mentais. A solidão e o isolamento social são os principais fatores associados nos casos dos homens, destacando as ações de prevenção. Em relação às mulheres, por terem redes de proteção mais fortes e se engajarem mais facilmente do que os homens em atividades domés- ticas e comunitárias, elas se suicidam menos. Assinala ainda a importância da par-ticipação social até o final da vida (Collucci, 2013).
Publicada em fevereiro de 2013, a notícia “Quando os bravos se suicidam”, escrita pelo jornalista Lúcio Flávio Pinto, narra o contexto em que ocorreu o suicídio do jornalista José Eduardo de Faro Freire, trazendo à luz a fragilidade de um corpo e de uma mente lúcida: Uma semana depois de ter escrito sobre o suicídio do ator Walmor Chagas, na edição nº 529 do Jornal Pessoal, recebi o impacto direto de um fato que podia ser associado ao anterior. Meu amigo paulista José Eduardo de Faro Freire voltou de uma consulta médica e se matou com um tiro de revólver no peito. Foi sua reação à má notícia de que tinha um tumor incurável no cérebro. Era o golpe mais duro numa sucessão de infortúnios de saúde. Aos 71 anos, Zé Eduardo pressentiu um destino cruel, que sempre rejeitara: tornar-se inválido nos momen- tos finais da sua vida. O corpo já vinha dando sinais de esgotamento, fazendo-o recorrer a uma cadeira de rodas. O câncer tornava inútil o combate que ele trava-va por sua vida. Não valia mais a pena viver. Ela iria se tornar vegetativa, depen- dente de terceiros.
Descaracterizaria completamente sua vítima.
Todos nós, seus amigos, tínhamos de José Eduardo de Faro Freire a imagem de um ser vital, cheio de energias, vivendo intensamente cada dia, entusiasmado pelo que fazia e inteiramente solidário ao que os outros faziam. Um centauro sob a armadura de um cético, iconoclasta, quase um anarquista. Um autêntico persona- gem, aquele tipo ideal de que nos fala a sociologia quando quer tratar de pessoas que impõem sua marca em todos os lugares pelos quais passaram. (Pinto, 2013)
Essas notícias alertam para o desgaste biológico natural das funções do corpo, que pode trazer limitações e, algumas vezes, dependência, especialmente na presença de doenças crônicas e incapacitantes, constituindo situações de vulnerabilidade e risco para o suicídio.
Em pauta: as situações de risco ao suicídio por idosos
As pessoas idosas passam por uma série de mudanças em sua vida que, especialmente nas sociedades ocidentais como a nossa, as predisporiam ao suicídio. Entendemos aqui por situação de risco o fenômeno que inclui todas as instâncias que têm contato com a pessoa idosa, de ordens biológica, fisiológica, afetiva, social, econômica e de organização do cotidiano. A aposentadoria, que em geral se faz acompanhar de redução dos rendimentos, restrição do convívio social e perda de status, compõe esse fenômeno. É até mesmo devastador o impacto psicológico que a emergência econômica provoca na vida de homens e mulheres,o que frequentemente não se percebe por trás das estatísticas do cotidiano, e que vem à tona quando há notícias como “Suicídio de aposentado gera onda de protestos violentos na Grécia” e “Cresce suicídio entre idosos na Coreia do Sul”, entre outras.
As situações de risco gerariam sentimentos de inutilidade, de menos valia, de humilhação ou castigo, de solidão, um peso para a família. Compõem também situações de risco, o medo da dependência e de vir a dar trabalho aos outros (Frank & Rodrigues, 2006); e o medo do prolongamento da vida sem dignidade (Minayo & Cavalcante, 2010), como o caso das notícias “Homem comete suicídio por temer velhice”, “Confirmado suicídio de Walmor Chagas, Polícia agora investiga as causas” e “Quando osbravos se suicidam”.
Fazem parte ainda das situações de risco a morte do companheiro e de outros par- es, como amigos e irmãos, o que acarreta tristeza, levando à perda de referência, de sentido de vida e isolamento social, como aconteceu com o irmão de Anna Maria Sopranzi, na notícia “Suicídio de três idosos por causa de dívida choca a Itália”. O preconceito, o desrespeito e a discriminação social, advindos não apenas dos indivíduos, mas do poder público e das instituições, constituem situações de risco ao suicídio. A situação de risco ao suicídio por idosos envolve a presença de depressão, em geral associada às perdas acumuladas ao longo da vida; ausência ou carência de suporte social, isolamento e solidão; e doenças acompanhadas de dores incontroláveis e prolongadas (Baptista, 2004; Frank & Rodrigues, 2006; Minayo & Cavalcante, 2010; Vieira, 2004).
São fatores de risco os transtornos de ansiedade e o abuso de álcool e outras dro- gas (Baptista, 2004; Frank & Rodrigues, 2006). Nos idosos mais jovens, o abuso de álcool é fator importante quando associado a estressor psicossocial (Frank & Rodrigues, 2006). A morte de pessoas queridas também é um fator, principalmente do cônjuge (Minayo & Cavalcante, 2010; Frank & Rodrigues, 2006), em especial entre os homens, sendo maior o risco no primeiro ano de viuvez, his- tórico de uma tentativa prévia de suicídio e histórico familiar (Frank & Rodrigues, 2006).
Além dessas situações, Baptista (2004) ressaltou, com base em ampla revisão de literatura acerca das situações de risco associados ao suicídio em adolescentes e adultos, fatores psicossociais. Acreditamos que estariam presentes na ideação ou no comportamento suicida entre idosos: a percepção negativa ou catastrófica so- bre os fatores estressantes; traços específicos de comportamento, como pouca tolerância a frustrações, agressividade e impulsividade; baixa autoestima; e pouco senso de controle das situações, ou seja, acreditar que têm pouca chance de mudar determinada situação. Qual a chance de se mudar uma situação que en -volve um tumor incurável no cérebro de um homem de 71 anos de idade, que vinha travando uma guerra contra um câncer que a cada dia o deixava mais inútil, como na notícia “Quando os bravos se suicidam”? Lúcido, José Eduardo percebia sua sobrevivência transformada pelo tempo cronológico, irreconhecível.
Os dados, em termos de prevalência e fatores associados às situações de risco de suicídio de idosos, por si mesmos não apresentam a complexidade que envolve a angústia de uma existência cada vez mais prolongada e muitas vezes indigna. Assim são os dados da Organização Mundial da Saúde: o suicídio vitima cerca de um milhão de pessoas no mundo por ano, tornando-o problema de saúde pública mundial (Baptista, 2004; Minayo & Cavalcante, 2010). No Brasil, a taxa é mais baixa do que na maioria dos países (Minayo & Cavalcante, 2010).
A taxa de suicídio é maior entre idosos, comparada aos mais jovens, especialmente para os homens (Frank & Rodrigues, 2006; Minayo & Cavalcante, 2010). O suicídio representa a décima causa de morte no grupo de mais de 65 anos, fato que se am- plifica entre idosos de 80 a 84 anos (Vieira, 2004).
Em geral, os idosos são bem sucedidos logo na primeira tentativa. Além de planejarem mais, utilizam métodos mais letais para cometê-lo, como armas de fogo ou precipitação no vazio (Frank & Rodrigues, 2006; Minayo & Cavalcante, 2010; Vieira, 2004). Nas notícias analisadas, três idosos se suicidaram com arma de fogo, dois com enforcamento, um envenenamento e um por afogamento. Entre idosos é incomum histórico de tentativas prévias. Alguns idosos adotam comporta- mentos autodestrutivos: não se alimentam, não aderem ao tratamento e se autonegligenciam (Frank & Rodrigues, 2006; Minayo & Cavalcante, 2010; Vieira, 2004), atitudes muito comuns entre institucionalizados ou àqueles que consideram o suicídio um pecado (Frank & Rodrigues, 2006).
Os idosos dão indícios comportamentais e verbais, diretos e indiretos, de sua inten- ção suicida; porém, muitas vezes são ignorados (Frank & Rodrigues, 2006; Minayo & Cavalcante, 2010; Vieira, 2004). Alguns indícios comuns são: separar documen- tos em pastas como se quisessem resolver tudo antes de morrer; mudanças no testamento; declarações de que a família estaria melhor sem ele; afirmar que está cansado de viver (Vieira, 2004); descuido com a medicação; desinteresse em se cuidar e pelas coisas da vida; e busca súbita por alguma religião ou igreja (Minayo & Cavalcante, 2010).
Isso aconteceu na notícia “Homem comete suicídio por temer velhice”, em que amigos e familiares informaram que “Francisco sempre falava que não queria ficar idoso a ponto de depender totalmente das pessoas”. Ou, no caso do suicídio do ator Walmor Chagas: havia avisado a amigos que “não queria ser um peso para ninguém”. É possível levar em consideração seu aviso, já em 2004, quando deba- teu o suicídio na peça “Um homem indignado”.
Até que ponto a vida vale a pena para casos como o de Francisco, Walmor e José Eduardo? Em breve pode ser que aconteceça a outros. Até que ponto temos o direito de intervir na liberdade e vontade do outro de terminar a própria vida? Até que ponto temos o direito de fazer investidas para condenar o outro a permanecer em uma situação que ele não suporta mais? São questionamentos factíveis do ponto de vista das liberdades individuais e do existencialismo, considerando uma vida cada vez mais longeva e, na maioria das vezes, não digna. A sociedade deve repensar os avanços da medicina que apenas acrescentam anos à vida.
Do ponto de vista do sofrimento psíquico, considerando-se que o suicídio é um gesto extremo de comunicação – quando a pessoa não vê saída para a sua situação –, existem medidas preventivas. A literatura coloca o acompanhamento médico e psicológico (Baptista, 2004; Frank & Rodrigues, 2006; Vieira, 2004) com retornos de curto prazo e monitoramento. Além da medicação para produzir a se- creção de neurotransmissores benéficos ao equilíbrio emocional e bem-estar, é imprescindível a intervenção psicológica visando modificar a avaliação que a pessoa faz de sua situação, por meio da reestruturação cognitiva e via mudanças em seu ambiente físico e social, de tal forma que lhe proporcionam melhor quali- dade de vida e sentimentos mais positivos, diminuindo a probabilidade de tentar o suicídio.
Há ainda campanhas e até ações menores, isoladas, com efeitos benéficos por estimular os que se sentem só, e não sabem onde e como obter auxílio, a agir e se movimentar. No caso de pessoas com depressão, contraditoriamente, quando estão saindo do quadro depressivo, especialmente quando há melhora dos sinto- mas somáticos antes da remissão da ideação suicida, há maior possibilidade de cometerem suicídio (Frank & Rodrigues, 2006; Vieira, 2004). Medidas ambientais são importantes, como verificar se entre os pertences do idoso existem objetos cortantes ou perfurantes, cordas, armas ou quaisquer outros que representam risco à integridade física; colocar grades de proteção nas janelas e demais mudanças que trazem maior segurança (Vieira, 2004).
Ao mesmo tempo, o suicídio tem que “sair do armário” e ir para as rodas de con -versas em centros de convivência de idosos, Unidades Básicas de Saúde e Faculdades Abertas da Terceira Idade. Deve ser mostrado como um problema que ficou durante muito tempo debaixo do tapete. Como assinala o documentário Suicídio no Brasil (Fiocruz, 2012), deve-se falar sobre suicídio “com sensibilidade, com o auxílio de várias fontes de conhecimento, de várias visões sobre esse fenô- meno tão complexo”, a fim de aumentar as chances de reflexão e ampliar a possibilidade de encontrar saídas para a angústia do homem cada vez mais longevo.
Papel da rede de suporte social
O Estudo Multicêntrico de Intervenção no Comportamento Suicida (SUPRE-MISS), desenvolvido pela Organização Mundial da Saúde em dez países, incluindo o Brasil, baseou-se em ensaios terapêuticos com pessoas que tentaram o suicídio, revelando a importância do suporte social. Nessa estratégia, indivíduos atendidos em pronto-so- corros por tentativa de suicídio foram divididos aleatoriamente em dois grupos: um grupo recebeu “tratamento usual” (geralmente alta do pronto-socorro sem encami- nhamento a serviço de saúde mental); outro grupo recebeu uma “intervenção breve”, que incluiu entrevista motivacional e telefonemas periódicos. Um total de 1867 casos de tentativas de suicídio foi avaliado e dividido aleatoriamente nos dois grupos. Ao final de 18 meses, a “intervenção breve” reduziu em dez vezes o número de suicídios em relação ao grupo que recebeu o “tratamento usual” (Fleischmann et al., citado por Botega, 2010).
Minayo e Cavalcante (2010) enfatizam a necessidade de desenvolver uma rede social de suporte na qual sejam contempladas todas as relações que as pessoas estabelecem durante a vida cotidiana. Nelas, acrescentamos, deverão fazer parte profissionais e funcionários, de instituições públicas ou privadas, que fornecem atenção, orientação e informação, até as relações entre os indivíduos na comunicação mediada por com -putador.
Finalizando, na perspectiva de envelhecimento atual, favorecemos a existência de uma rede mínima de suporte social e psicológico que atenda às angústias de nosso longeviver? Qual deverá ser o papel da mídia no fortalecimento das redes sociais? Ao invés de se criar manuais para evitar nomear a palavra que não deve ser dita, por que não criar cartilhas que orientem os profissionais da mídia a retratar e fortalecer as redes de suporte social que existem e estão dispersas?
Ressaltamos como elementos inalienáveis da existência humana moldada por considerações humanísticas e não econômicas, o fortalecimento das redes de suporte social a fim de lidarmos, sem negar nem suprimir, com a transitoriedade da vida, a doença e o longeviver.
Elderly suicide and the media: What does the news say?
Abstract: How is the media addressing elderly suicide? And what does the news about elderly suicide tell us? These were the questions which guided this reflection, addressing the news about elderly suicide published on Brazilian media from April 2010 to April 2013. We have noticed that the word ¨suicide” – that until recently “should not be mentioned” by the media – appears in most of the news, both in its headlines and inside the texts, showing that suicide, as a public health issue, moves from the private field to occupy and compose the public space. We found out that the main risk situations that lead seniors to commit an extreme communication gesture resulted from the effects of recessive economic politics, as well as life extension without dignity in view of the fear of dependence and causing trouble to other people. Such situations indicate the need of developing and strengthening social support networks.
Keywords: media, elderly, suicide, risks, social support.
Suicide des personnes âgées et media : que disent les informations?
Résumé: Comment les médias abordent-elles le suicide des personnes âgées? Que nous transmettent les informations sur le suicide des gens âgées? Telles étaient les questions clé de cette réflexion qui s’est penché sur les publications de suicide de personnes âgées dans les médias nationales entre avril 2010 et avril 2013. Nous notons que le mot “suicide” jusque récemment “le mot qui ne devait pas être cité” dans la presse, apparaît dans la plupart des informations, aussi bien dans les titres que dans les articles, ce qui démontre que le suicide comme problème de santé publique s’éloigne d’un champ privé pour occuper et composer un espace publique. Nous pouvons noter que les principales situations à risque qui conduisent les gents âgées à commettre un acte de communication extrême sont les effets d’une politique économique récessive, le prolongement de la vie sans dignité face à la crainte de la dépendance et la peur de donner du travail aux autres. Ces situations indiquent le besoin de développer et consolider les réseaux de soutien social.
Mots-clés: médias, suicide, personnes âgées, risques, soutien social.
Suicidio de personas mayores e medios: ¿qué dicen las noticias?
Resumen: ¿Cómo vienen abordando los medios el suicidio de personas mayores? Y ¿Qué es lo que las noticias sobre suicidio de personas mayores nos están diciendo? Estas han sido las preguntas guías de esta reflexión que se analizó las noticias de suicidios de personas mayores publicadas en los medios nacionales, entre abril de 2010 y abril de 2013. Observamos que la palabra “suicidio”, que hasta hace poco tiempo era “aquella que no-debería ser nombrada” en la prensa, aparece en la mayoría de las noticias, tanto en sus titulares como en el interior de los textos, demostrando que el suicidio, como problema de salud pública, se aleja del campo privado para ocupar el campo del espacio público. Constatamos que entre las principales situaciones de riesgo que llevan a las personas mayores a cometer un gesto de comunicación extremo, están los efectos de una política económica recesiva, así como el prolongamiento de la vida
sin dignidad frente al miedo de la dependencia y de llegar a darles trabajo a los demás. Situaciones que indican la necesidad de desarrollarse y fortalecer redes de soporte social.
Palabras clave: medios, suicidio, personas mayores, riesgos, soporte social.
Referências
Baptista, M. N. (2004). Suicídio e depressão: atualizações. Rio de Janeiro, RJ: Guanabara-Koogan.
Barbosa Filho, A. (2012). Europa: a face desumana da crise. Recuperado de http://outraspalavras.net/posts/europa-a-face-desumana-da-crise/
Botega, N. J. (Org.). (2009). Comportamento suicida: conhecer para prevenir, dirigido para profissionais de imprensa. São Paulo, SP: Associação Brasileira de Psiquiatria.
Collucci, C. (2013). Walmor Chagas e o suicídio entre idosos. Recuperado de www1.folha.uol.com.br/colunas/claudiacollucci/2013/01/1219075-walmor-chagas-e-o-suicidio-entre-idosos.shtml
Colt, G. H. (2006). November of the soul – the enigma of the suicide. New York: Scribner.
Confirmado suicídio de Walmor Chagas. Polícia agora investiga as causas. (2013, 21 de janeiro). Veja. Recuperado de http://veja.abril.com.br/noticia/celebridades/confirmado-suicidio-de-walmor-chagas-policia-agora-investiga-as-causas
Costa, A. C. (2013). Limitações da velhice enclausuraram Walmor, diz advogada. Recuperado de http://veja.abril.com.br/noticia/celebridades/limitacoes-da-velhice-enclausuraram-walmor-diz-advogada
Durkheim, E. (1982). O suicídio: estudo sociológico. Rio de Janeiro, RJ: Zahar.
Frank, M. H., & Rodrigues, N. L. (2006). Depressão, ansiedade, outros distúrbios afetivos e suicídio. In E. V.
Freitas, L. Py, F. A. X. Cançado, J. Doll & M. L. Gorzoni (Orgs.), Tratado de geriatria e gerontologia (2a ed., pp.376-401). Rio de Janeiro, RJ: Guanabara-Koogan.
Fiocruz. (2012). Suicídio no Brasil [vídeo]. Recuperado de http://vimeo.com/
36487179
Goethe, J. W. (2004). Os sofrimentos do jovem Werther. Porto Alegre, RS: L&PM Pocket.
Homem comete suicídio por temer velhice. (2013, 29 de janeiro). 45 Graus. Recuperado de http://www.45graus.com.br/homem-comete-suic-dio-por-temer-velhice,uniao,102382.html
Maisonnave, F. (2010). Onda de suicídios comove sul coreanos. Recuperado de http://www1.folha.uol.com.br/fsp/mundo/ft3008201006.htm
Marandola Jr., E., & Hogan, D. (2006). As dimensões da vulnerabilidade. São Paulo em Perspectiva, 20(1), 33-43. São Paulo: Fundação SEADE.
Minayo, M. C. S., & Cavalcante, F. G. (2010). Suicídio entre pessoas idosas: revisão da literatura. Revista de Saúde Pública, 44(4), 750-757.
Noronha, H. (2013). Suicídio de Walmor Chagas serve de alerta para a depressão na velhice. Recuperado de http://mulher.uol.com.br/comportamento/noticias/redacao/2013/01/24/suicidio-de-walmor-chagas-serve-de-alerta-para-a-depressao-na-velhice.htm
Pinto, L. F. (2013). Quando os bravos se suicidam.
Recuperado de http://observatoriodaimprensa.com.br/news/view/_ed734_quando_os_bravos_se_suicidam
Rodrigues, E. (2013). Walmor Chagas escolheu a hora de sua morte, diz amigo do ator ao falar sobre suposto suicídio. Recuperado de http://televisao.uol.com.br/noticias/redacao/2013/01/19/walmor-chagas-escolheu-a-hora-de-sua-morte-diz-amigo-do-ator-ao-falar-sobre-suposto-suicidio.htm
Sang-Hun, C. (2013). Cresce suicídio entre idosos na Coreia do Sul. Recuperado de http://www1.folha.uol.com.br/fsp/newyorktimes/89640-cresce-suicidio-entre-idosos-na-coreia-do-sul.shtml
Stack, S. (2003). Media coverage as a risk factor in suicide. Journal of Epidemiology and Community Health, 57(4), 238-240. Recuperado de http://jech.bmj.com/content/57/4/238.full.pdfSuicídio de aposentado gera onda de protestos violentos na Grécia. (2012, 05 de abril). Uol Notícias. Recupersado de http://noticias.uol.com.br/ultimas-noticias deutschewelle/2012/04/05/suicidio-de-aposentado-gera-onda-de-protestos-violentos-na-grecia.htm
Suicídio de três idosos por causa de dívida choca a Itália.(2013, 05 de abril). R7 Notícias. Recuperado de http://noticias.r7.com/internacional/suicidio-de-tres-idosos-por-causa-de-divida-choca-a-italia-05042013
Vieira, E. B. (2004). Manual de gerontologia: um guia teórico-prático para profissionais, cuidadores e familiares. Rio de Janeiro, RJ: Revinter.
ASSISTÊNCIA HOSPITALAR NA TENTATIVA DE SUICÍDIO
Beatriz Aparecida Ozello Gutierrez*
Escola de Artes, Ciências e Humanidades da Universidade de São Paulo, São Paulo, SP, Brasil
Resumo: Este artigo discute pontos relevantes que podem colaborar no sucesso da assistência hospitalar direcionada à pessoa com intenção suicida. O risco de suicídio aumenta de acordo com o número de tentativas e também está associado a intervalos de tempo menores entre essas tentativas. Assim, o acolhimento à pessoa com tentativa de suicídio durante a assistência hospitalar é fundamental, pois se realizado com segurança, prontidão e qualidade é possível determinar a aceitação e a adesão do paciente ao tratamento. Essas ações devem estar direcionadas ao cuidado integral prestado à tríade paciente/família/equipe de profissionais de saúde e da área social. Existem fatores cruciais no alcance da qualidade assistencial que estão atrelados às condições para favorecer a adesão ao tratamento e a criação de uma equipe multidisciplinar com competência de utilizar uma combinação de fatores biológicos, psicológicos e intervenções sociais por meio de educação continuada.
Palavras-chave: suicídio, tentativa de suicídio, assistência hospitalar, multidisciplinaridade.
Introdução
Nos últimos 45 anos as taxas de suicídio aumentaram 60% em todo o mundo. Segundo as estimativas do World Health Organization (WHO, 1998) a cada ano cerca de um milhão de pessoas morrem por suicídio. Este está entre as três principais causas de morte na faixa etária de 15-44 anos, em alguns países, bem como é considerado a segunda principal causa de morte no grupo de 10-24 anos de idade. No entanto, esses números ignoram as tentativas de suicídio que são até 20 vezes mais frequentes quando comparadas ao suicídio consumado (WHO, 1998).
O risco de suicídio aumenta de acordo com o número de tentativas e também está associado a intervalos de tempo menores entre essas tentativas. Dentre os pacientes atendidos em setores de emergência por tentativa de autoextermínio, estima-se que 30% a 60% tiveram tentativas prévias e que 10% a 25% tentarão novamente no prazo de um ano. As taxas de prevalência de tentativas de suicídio ao longo da vida variam de 0,4% a 4,2% (Bertolote et al.,2005).
As ocorrências de tentativas de suicídio ou o suicídio consumado atingem milhões de pessoas, considerando se o fato de que a sociedade diariamente sofre prejuízos no âmbito físico, econômico e emocional advindos dessas situações que acontecem em rodovias, ferrovias, metrovias, viadutos, edifícios, instituições públicas e privadas, e domicílios.
1 Texto referente à palestra intitulada “Atendimento hospitalar nas tentativas de suicídio” ministrada na II Jornada do Laboratório de Estudos
sobre a Morte do Instituto de Psicologia da Universidade de São Paulo.
* Autor correspondente: biagutierrez@usp.br
Assim, estimular a conscientização das tendências epidemiológicas relacionadas às tentativas de suicídio e lesão autodestrutiva é um dos primeiros e mais importantes passos para o desenvolvimento de estratégias eficazes para a prevenção de comportamentos suicidas recorrentes ou fatais (Ting et al., 2012).
A realização do acolhimento à pessoa com transtorno mental em situação de emergência também é fundamental, pois se realizado com segurança, prontidão e qualidade é possível determinar a aceitação e a adesão do paciente ao tratamento. O acolhimento representa a mais importante tecnologia de um serviço de emergência, pois possibilita a escuta ativa pelo profissional, favorecendo a empatia, oferecendo-lhe cuidado integral com respostas adequadas e resolutividade, no âmbito intra e extra-hospitalar, isto é, articulando as possibilidades oferecidas na rede de serviços do sistema de saúde e social (Azevedo & Barbosa, 2007; França, 2005).
Nessa abordagem, durante o acolhimento existem ações que devem ser priorizadas para o alcance desses objetivos visando diminuir tanto o número relacionado às tentativas de suicídio quanto o próprio suicídio. Essas ações devem estar direcionadas ao cuidado integral prestado à tríade paciente/família/equipe de profissionais da área da saúde e da área social. Assim, este artigo procurará desenvolver aspectos relacionados a essa tríade durante a assistência hospitalar, dividindo-se em cinco partes. A primeira parte trata sobre o cuidado. A segunda aborda a necessidade da integralidade do cuidado prestado no hospital. A terceira contempla a atuação da equipe multiprofissional frente ao paciente e aos familiares. A quarta descreve a avaliação e possibilidades de melhoria das competências da equipe de saúde. E por fim, a última parte se destina à conclusão sobre as reflexões geradas pelo estudo.
O cuidado
Para Boff (1999) a essência humana está no cuidado, sendo este o suporte da criatividade, da liberdade e da inteligência, permeada pelos princípios, valores e as atitudes presentes no agir e no viver.
O cuidado na ótica de Silva (1997) floresce da esfera ciência-arte-espiritualidade, e faz parte de um processo de interação dinâmico e contínuo que requer novas habilidades/capacidades dos seres cuidadores, que invadem as capacidades intelectuais/racionais, para incluir o amor, a sabedoria, a compaixão, a solidariedade, a intuição, a criatividade, a sensibilidade, a imaginação e as formas multissensoriais de percepção.
Dentre as formas de cuidar, destacamos a utilização de técnicas da comunicação e de relacionamento terapêuticos para abordagem mais efetiva, incluindo situações de emergência, nas quais há manifestações de intenso sofrimento.Deste modo, é possível evitar técnicas restritivas e proporcionar assistência de maior qualidade, que transcenda o cuidado voltado somente para o corpo, incorporando o cuidado que considere a dimensão existencial, relacional, histórica, cultural e situacional dos pacientes, como sujeitos humanos desejantes (Kondo, Vilella, Borba, Moraes, & Maftum, 2011).
O caminho para o humanismo está na compreensão dos indivíduos, sendo que a prática da moral e da ética de um homem de bem e da preservação do humano precisa ser buscada dentro do próprio ser humano, pois o conhecimento da ciência é insuficiente para atingir esses requisitos (Money-Kirlei, 1969).
Nesse sentido, Boff (1999) afirma que o cuidado só existe a partir do momento que o cuidador valoriza o indivíduo que necessita de cuidado. Desde então, passa a compartilhar de seu destino, de suas buscas, de seus sofrimentos e de seus sucessos, isto é, de sua vida. Por isso, torna-se coerente nessa relação, o florescer do cuidado humanizado.
Knobel (1999) salienta que a humanização significa cuidar do paciente em sua totalidade, valorizando o contexto familiar e social, respeitando os valores, as esperanças, os aspectos culturais e as preocupações de cada um. Salienta ainda sobre a necessidade de manter e preservar a dignidade do paciente respeitando-o como ser humano, a partir dos princípios morais e éticos.
A partir do momento que se reconhece o outro que está à sua frente e se coloca em seu lugar, imagina-se receber a verdadeira assistência com qualidade. Nesse momento, o profissional de saúde que se vê como um ser humano, que gosta de si mesmo e se valoriza, deixará a mecanização de lado e conseguirá dar o melhor de si para o outro. Assim, a pessoa cuidada integralmente terá a oportunidade de buscar um novo sentido para a sua vida e, tentar encontrar forças para enfrentar essa fase, por mais dolorosa que seja.
A necessidade da integralidade do cuidado prestado no hospital
O hospital é conceituado como: “parte integrante de uma organização médica e social, cuja função básica consiste em proporcionar à população assistência médica integral, curativa e preventiva, sob os regimes de atendimento, inclusive o domiciliar, constituindo-se também em centro de educação, capacitação de recursos humanos e de pesquisas em saúde, bem como de encaminhamento de pacientes, cabendo-lhe supervisionar e orientar os estabelecimentos de saúde a ele vinculados” (Brasil, 1977).
Enfatiza-se que é possível controlar alguns problemas existentes na tentativa de suicídio por meio de assistência adequada oferecida no âmbito hospitalar e, assim, garantir qualidade de vida para essas pessoas. Dessa forma, entende-se, no âmbito biopsicossocial, a necessidade da integralidade do cuidado prestado.
Para alcançar a integralidade no cuidado de pessoas, grupos e coletividade é necessário visualizar o paciente como indivíduo histórico, social e político, articulado ao seu contexto familiar, ao meio ambiente e à sociedade no qual se insere, de modo que o atendimento integral extrapole a estrutura organizacional hierarquizada e regionalizada da assistência de saúde, prolongando-se pela qualidade real da atenção individual e coletiva assegurada aos usuários do sistema de saúde e pelo compromisso com o contínuo aprendizado e com a prática multiprofissional (Mattos, 2004).
Nessa abordagem, os serviços de saúde devem funcionar atendendo o indivíduo como um ser humano integral submetido a diferentes situações de vida e trabalho, que o levam a adoecer e a desejar morrer.
Na dimensão biopsicossocioespiritual, a assistência da pessoa deverá ser realizada para além de sua doença, sendo que as ações de saúde devem ser combinadas e voltadas ao mesmo tempo para a prevenção e cura ou mesmo para cuidar daqueles que se encontram fora de possibilidades de cura. Isso exige que essa assistência compreenda a erradicação das causas, a diminuição dos riscos e o tratamento dos danos.
Portanto, esperamos que a atenção integral ao paciente hospitalizado possa representar o esforço da abordagem completa e holística de cada profissional que ao assistir o paciente, respeite-o como uma pessoa portadora de necessidades de saúde que, por determinado período de sua vida, está precisando de cuidados hospitalares. Tal abordagem implica em garantir desde o consumo de todas as tecnologias de saúde disponíveis para melhorar e prolongar a vida, até a criação de um ambiente que resulte em conforto e segurança para a pessoa hospitalizada, visando uma vida digna.
O cuidado, nas organizações de saúde em geral, e, em particular, no hospital é por natureza, necessariamente, multidisciplinar e multiprofissional, isto é, depende da conjugação do saber e do trabalho de vários profissionais. Significa dizer que o cuidado recebido e vivenciado pelo paciente é a somatória de pequenos cuidados que vão se complementando, de maneira mais ou menos consciente e negociada, entre os vários trabalhadores que circulam e produzem a vida do hospital. Assim, uma rede de atos, procedimentos, fluxos, rotinas, saberes, em um processo de complementação, vai compondo o cuidado em saúde (Cecílio & Merhy, 2003).
Logo, a integralidade do cuidado deve ser vista em rede, fazendo que a equipe do serviço de saúde, por meio da articulação de suas práticas, consiga escutar e atender, da melhor forma possível, as necessidades advindas do processo de saúde/doença trazidas pelo paciente.
Tal dinâmica existente no cotidiano dos hospitais é um aspecto central cada vez mais a ser considerado na discussão da integralidade e na sua correlação com o processo de gestão. Uma coisa é pensar o trabalho em equipe como a somatória das ações específicas de cada profissional e como linha de montagem do tratamento da doença, tendo a cura como ideal, outra, é pensar arranjos institucionais, modos de operar a gestão do cotidiano sobre a micropolítica do trabalho que resultem em uma atuação mais solidária e concertada advinda do grande número de profissionais envolvidos no cuidado (Cecílio, 2001).
Desse modo, a integralidade do cuidado no hospital como nos demais serviços de saúde passa, necessariamente, pelo aperfeiçoamento da coordenação do trabalho em equipe.
Tendo o hospital como equipamento de saúde pelo qual circulam os mais variados tipos de pessoas, portadoras das mais diferentes necessidades, em diferentes momentos de suas vidas, pode-se imaginar que há outras formas de trabalhar a integralidade. Por exemplo, o momento de alta do paciente que tentou suicídio deve ser pensado como um momento privilegiado para se produzir a continuidade do tratamento em outros serviços, visando à construção ativa da linha de cuidado necessário àquele indivíduo específico, não apenas como uma forma burocrática, que cumpre um papel de contrarreferência. O período da internação pode, inclusive, ser aproveitado para apoiar o paciente na direção de conquistar maior autonomia e na reconstrução e ressignificação do seu modo de viver.
Para Cecílio (2001) as necessidades em saúde devem ser relacionadas à integralidade tanto em suas dimensões macroestruturais (modos de gestão) quanto microestruturais (organização das ações) em saúde.
Pensando na dimensão microestrutural do cuidado ao paciente que tentou o suicídio, tornam-se fundamentais reflexões sobre a sua vulnerabilidade. Ao abordar esta vulnerabilidade individual é necessário compreender os aspectos biológicos, emocionais, cognitivos, atitudinais e referentes às relações sociais desse paciente (Ayres, Calazans, Saletti Filho, & França Jr., 2006). Quando se pensa, então, na vulnerabilidade individual, inferimos que um ou vários desses aspectos podem causar algum desequilíbrio e afetar o bem-estar do indivíduo.
Considerando a relevância do bem-estar do paciente, é preciso que a equipe de saúde tenha competência técnica e utilize instrumentos de avaliação que permitam um diagnóstico abrangente das condições físicas, psíquicas, sociais e de recursos de saúde, que colaborem no conhecimento da vulnerabilidade desse paciente, estando este em qualquer área de atenção à saúde e, principalmente, se estiver em unidade hospitalar. Capacitado, o profissional será capaz de verificar a existência de possíveis vulnerabilidades nessa população assistida.
A atuação da equipe multiprofissional frente ao paciente e aos seus familiares
No âmbito hospitalar, este trabalho é realizado por uma equipe multiprofissional, em que se destacam principalmente os profissionais da equipe médica, de enfermagem, de nutricionistas, de psicólogos, de fisioterapeutas, de farmacêuticos e demais trabalhadores de atividades de apoio.
Nas últimas décadas, a introdução de novas tecnologias no trabalho em algumas áreas tem exigido do profissional a utilização de outro tipo de esforço mental para a realização das atividades laborais. Com isso, muitos estudos foram desenvolvidos na tentativa de explicar e solucionar esse novo problema. Os resultados desses estudos indicam a necessidade de se reconhecer a importância das vivências subjetivas na dinâmica do processo saúde/doença. Ao mesmo tempo, também foram feitos estudos indagando a dominância de princípios e lógicas econômicas que contrariam propriedades de natureza ética.
Lima Júnior e Esthér (2001) ressaltam que apesar do hospital ter como missão salvar vidas e recuperar a saúde dos indivíduos doentes, propicia o desequilíbrio no estado de saúde de seus trabalhadores, devido ao fato de ser um ambiente insalubre e penoso.
Waldow (1998) aponta que os profissionais têm consciência da necessidade do cuidado humano. No entanto, o cuidado técnico impera em alguns setores dentro do hospital.
Os pacientes após a tentativa de suicídio geralmente estão muito fragilizados, alguns demonstram que se sentem incompetentes por não terem alcançado o ato desejado. Já os seus familiares encontram-se assustados com o fato, preocupados com o estado de saúde do paciente, e em alerta para o que possa ocorrer. Por isso, é fundamental a presença de carinho, de delicadeza e de dedicação durante o convívio com esses pacientes e seus familiares.
Diante dos pacientes que tentaram o suicídio, é relevante que o planejamento das práticas de saúde direcione o acesso universal aos serviços de saúde almejando a integralidade do cuidado. Dessa forma, é essencial a capacitação dos profissionais de saúde da atenção básica, das unidades de emergência e dos serviços de saúde mental, os quais deveriam se articular de forma organizada e resolutiva dentro da rede social e de saúde (Vidal, Gontijo, & Lima, 2013).
No espaço de interface do cuidado, sempre existirá novos aspectos de interesse, de trocas afetivas de envolvimento e interação humana (Steiner, 1986). Nesta linha de pensamento, devemos acreditar que o discurso de toda a equipe interdisciplinar, será importante na assistência a estes pacientes e familiares que necessitam de ajuda.
Sabemos que as cinco maiores áreas de prevenção do suicídio relacionam-se à educação e aos programas de conscientização para o público em geral e os profissionais; aos métodos de rastreamento para indivíduos de alto risco; ao tratamento para transtornos psiquiátricos; ao acesso restrito a métodos letais e ao papel da mídia (Mann et al.,2005).
O estudo evidencia a necessidade de se estabelecer processos de educação permanente à equipe de enfermagem para o atendimento em saúde mental. Os entrevistados reconhecem a necessidade de maior conhecimento nessa área para sua prática profissional e de estrutura mais adequada (Buriola et al., 2011).
A educação permanente é uma estratégia para a consolidação do Sistema Único de Saúde (SUS), e recomenda-se que seja realizado um projeto de educação em serviço na área da saúde mental, utilizando-se como método de ensino/aprendizagem a problematização do processo de trabalho, visando a ruptura dos paradigmas das práticas profissionais de modo que teoria e prática não seja uma dicotomia (Kondo et al., 2011). Nessa abordagem, mesmo depois que um paciente tenha concluído suicídio, as causas do suicídio bem como a eficácia do tratamento oferecido, as atividades assistenciais e preventivas podem ser exploradas para tornarem-se uma fonte de aprendizado. Também, deve-se lembrar que os inquéritos retrospectivos ou autópsias psicológicas envolvem a aquisição de informações fornecidas pela equipe, parentes, familiares e amigos de uma pessoa que cometeu suicídio (Beskow, Runeson, & Asgard 1990; Pouliot & De Leo, 2006).
Assim, os objetivos desse procedimento visam aumentar o conhecimento que é útil para futuras atividades de tratamento e prevenção, para melhorar a eficácia de rotinas de cuidados de saúde, e para interrogar a equipe de cuidados de saúde e ajudá-la a gerenciar o estresse, quando um paciente comete suicídio (Grad, 2009).
Muitas vezes, percebemos que o profissional está despreparado para aproximar-se dos familiares de pacientes que tentaram o suicídio, mesmo que esta aproximação seja apenas no sentido de segurar na sua mão ou então, olhar diretamente nos olhos de uma pessoa que está precisando receber um conforto, um aconchego. Apesar de todo um discurso do assistir o paciente/familiares holisticamente objetivando o cuidado humanizado, esse enfrentamento causa ao profissional angústia e sofrimento.
Observa-se que o contato inicial com a família é pontual, restringe-se apenas à coleta de informações referentes à tentativa de suicídio. Espera-se que nesse momento, os profissionais ofereçam cuidado, apoio, zelo e esclarecimentos, porém isso não acontece. A justificativa dessa falta de acolhimento são as precárias condições estruturais das instituições, pela dinâmica de trabalho estressante das unidades de emergência, pela enorme demanda de pacientes nestes setores e ainda pelo despreparo profissional para atuar em situações mais complexas (Buriola etal., 2011).
Salientamos que os familiares, pessoas próximas e entes queridos dos pacientes podem desempenhar um papel importante na prevenção do suicídio, pois são capazes de ajudar os profissionais de saúde na detecção precoce e no gerenciamento do paciente em risco de suicídio (Barrero, 2008, Ram, Darshan, Rao, & Honagodu, 2012).
A fim de atingir este objetivo, toda a família deve ser informada quanto à prevenção do suicídio, pois é uma causa evitável de morte (Barrero, 2008).Existem quatro medidas essenciais que os familiares precisam saber em relação à prevenção: nunca deixar o paciente sozinho; verificar se todos os familiares estão cientes da tentativa de suicídio e da necessidade de colaborar na vigilância e no fornecimento do apoio emocional ao paciente e contactuar uma instituição de saúde mental para que o paciente receba um atendimento profissional especializado (Barrero, 2008).
Entende-se que o suicídio possui duas vertentes de análise constituídas por fatores relacionados aos contextos sociais e interpessoal nos quais o paciente está inserido, isto é, determinantes intrínsecos e extrínsecos. Por isso, para reduzir o número de suicídios é necessária a presença de ações intersetoriais de enfrentamento contempladas por abordagem multidisciplinar e transdisciplinar (Bezerra Filho et al., 2012). Nesse sentido, a estratégia de estudo de caso torna-se enriquecedora e propicia o alcance da excelência da qualidade da assistência prestada.
No entanto, precisamos nos conscientizar que em alguns casos podem ocorrer o suicídio. Nesta situação, a equipe de saúde deve entrar em contato com a família do paciente, de preferência na primeira semana após o ato suicida, e oferecer apoio emocional para adultos e crianças. As famílias também devem ser informadas sobre a existência de organizações que ajudam os sobreviventes do suicídio (Andriessen, 2009).
Nessa abordagem, é essencial a existência de vínculo entre a tríade – paciente/família/profissionais de saúde – pois essa relação facilitará a integralidade do cuidado.
Avaliação e possibilidades de melhoria das competências da equipe de saúde
Pacientes suicidas em crise são, muitas vezes, assistidos pelos profissionais de saúde mental, quer após uma tentativa de suicídio ou quando atormentado por ideia suicida grave. Em ambos os casos, um exame diagnóstico rigoroso deve ser realizado. Mesmo que esta primeira avaliação ocorra no departamento de emergência de um hospital geral, é importante que se realize a entrevista em uma área isolada e em uma atmosfera de empatia. Se possível, a informação dada pelo paciente deve ser confirmada com fontes colaterais, incluindo a família (Wasserman et al., 2012).
Na prática, existem vários tipos de intervenção utilizados por profissionais que trabalham juntos para reduzir o risco de suicídio. A intervenção em crise deve ser intensiva, rápida e precoce. A avaliação do potencial para o suicídio é a primordial, pois ao to- mar consciência da crise pode levar a uma diminuição do risco de agir a curto, médio e longo prazo (Ionita, Flórea, & Courtet, 2009).
Para minimizar a probabilidade de futuras tentativas de suicídio, os hospitais devem colocar em prática a capacitação profissional relacionada ao cuidado ao paciente com risco de suicídio. Por exemplo, os pacientes com diagnóstico de risco de vida que se apresentarem agitados, desanimados, retraídos ou forem portadores de dor intratável serão candidatos para rastreio de suicídio (Ballard etal., 2008).
Em estudo realizado com objetivo de identificar as características e potencialidades das necessidades de três grupos diferentes de pacientes– grupo internado em enfermaria psiquiátrica (grupo HIPW), grupo de centro de cuidados intensivos (gru-po HICCC) e grupo não hospitalizado (NH grupo) – obteve-se que o grupo de pacientes da HICCC precisa de psiquiatras, assistentes sociais e psicoterapeutas clínicos para iniciar imediatamente um cuidadointegral por uma equipe multiprofissional. O grupo HIPW necessita de educação psicológica para evitar a repetição de tentativas de suicídio, de equipe qualificada para realização do tratamento físico e ainda, equipe com habilidade de gestão na ala psiquiátrica. Já os pacientes do grupo NH precisam de um sistema de apoio para convencê-los sobre os riscos de tentativa de suicídio e levar a resolução de problemas com abordagem de questões específicas (Kudo et al., 2010).
Outro estudo com pacientes em risco de suicídio mostrou que a intervenção de uma equipe interdisciplinar foi imprescindível para assegurar uma abordagem terapêutica integral, capaz de cumprir também o papel de mediadora do serviço entre os demais recursos da rede sanitária e social, cabendo à equipe a função de interlocutora com a clientela, cujas necessidades envolviam família, trabalho, justiça e outras situações (França, 2005).
A avaliação adequada do risco de suicídio pode ser realizada por meio de um modelo que deve incluir uma avaliação abrangente das características demográficas, fatores estressores recentes e diagnóstico psiquiátrico. Esse modelo fornece uma estrutura simples que pode ser usado para educar os professores, orientadores, policiais, líderes espirituais e profissionais de saúde, isto é, profissionais de diversas áreas podem aprender a estar atentos a esses domínios e ser ágeis em situações críticas (Overholser, Braden, & Dieter, 2012).
Além disso, o apoio e a intimidade que, muitas vezes, são fornecidos por meio de um relacionamento marital podem desempenhar um papel importante na proteção de indivíduos em períodos de estresse emocional extremo e ajudar a reduzir o risco de uma crise suicida (Overholser et al., 2012).
A educação continuada da equipe de saúde mental e o exame de rotinas são necessários também, a fim de gradual e constantemente melhorar o tratamento e as estratégias de prevenção de suicídio por meio de tratamento psiquiátrico (Wasserman & Wasserman, 2009).
Estudos recentes discutem a importância de programas de capacitação médica na atenção primária visando garantir o tratamento adequado aos pacientes com sintomas depressivos e comportamento suicida (Hegerl, Althaus, Schmidtke, & Niklewski, 2006; Szantoet al., 2007; Roskar et al., 2010). Por isso, educar profissionais de saúde para a prevenção de suicídio é um método eficaz baseado em evidências (Mann et al., 2005). Logo, a educação continuada regular deve ser ministrada a todos os psiquiatras e aos profissionais de saúde que trabalham em atendimento psiquiátrico, com foco nos novos desenvolvimentos do conhecimento e sobre os aspectos éticos e legais (Ramberg & Wasserman,2004; Wasserman et al., 2012).
Nessa linha de pensamento, observamos que os processos de educação permanente devem estar atrelados aos processos educativos formais (residências, especializações e capacitações) e ainda, aos processos de aprendizagem vivenciados no cotidiano do trabalho, frente ao contato e troca de experiências multiprofissionais com os pacientes (Bonfim, Bastos, Góis, & Tófoli, 2013). Assim, iniciam-se mudanças de paradigmas na ideologia do cuidar, pois atualmente, além do conhecimento adquirido nas instituições acadêmicas, institui-se a valorização da experiência advinda tanto do cuidar do paciente quanto de sua família.
No momento em que os profissionais de saúde assistem os seres humanos, eles se deparam diante de sua própria existência em vários aspectos – saúde ou doença, conflitos e frustrações. Desta maneira, na tentativa de evitar o contato com esses fenômenos utilizam-se de subterfúgios, como mecanismos rígidos de defesa, que podem causar-lhes danos tanto na esfera profissional como na pessoal (Martins, 2001).
Um ato suicida não deve ser considerado necessariamente como reflexo de fracasso profissional na identificação, avaliação ou na intervenção terapêutica, pois se os profissionais cumpriram suas responsabilidades relacionadas à avaliação cuidadosa quanto ao risco de suicídio, à atuação profissional no tratamento baseado em evidências e ao planejamento do monitoramento da pessoa com risco suicida, eles poderão manter-se tranquilos e cientes de que os fatores relacionados à competência profissional da equipe foram cumpridos. Pensando assim, a equipe profissional se conscientiza de que o aspecto desencadeador do suicídio encontrava-se fora de sua governança.
Conclusão
O suicídio e sua tentativa podem ser prevenidos por meio de tratamentos adequados. Porém, nem sempre existe a possibilidade dos médicos atuarem na previsão de risco suicida o mais rapidamente possível, pois muitas vítimas de suicídio, especialmente as mais velhas, morrem no seu primeiro ato suicida, logo, a coleta de informações sobre os fatores de risco de suicídio ficam prejudicadas. Também o suicídio, em alguns casos, não pode ser evitado devido à adesão ineficaz ao tratamento. Nessa abordagem, fatores cruciais no alcance de um bom resultado estão atrelados às condições para favorecer a adesão ao tratamento e a criação de uma equipe multidisciplinar com competência de utilizar uma combinação de fatores biológicos, psicológicos e intervenções sociais (Wasserman & Wasserman,2009).
Dessa maneira, os profissionais precisam considerar os aspectos biopsicossociais para que estes permaneçam engrenados para conseguir revitalizar a chama da vida dos pacientes com ideia suicida. No entanto, é fundamental que a equipe de saúde mental possua habilidade, conhecimento e atitude, isto é, sejam eficientes ao assistir o paciente de risco de suicídio e seus familiares. Assim, faz-se necessária a capacitação profissional dessa equipe.
Além da assistência destes profissionais, também devemos considerar que os familiares e pessoas próximas ao paciente são elementos-chave que podem colaborar na prevenção do suicídio.
Finalmente, a intervenção de uma política de saúde, instituindo a utilização de um método padronizado à assistência integral prestada à tríade paciente/familiares/equipe pode ter implicações importantes no que diz respeito à prestação de cuidados à saúde, coordenação de cuidados, alocação de recursos humanos e financeiros destinados aos temas: tentativa de suicídio e suicídio.
Hospital care in suicide attempts
Abstract: It is relevant to discuss points that can help in the success of hospital care directed to the person with suicidal intents. The risk of suicide increases with the number of attempts. Thus, the reception given to this person during hospital care is crucial, because, if done safely, with promptness and quality, it is possible to determine acceptance and adherence to the treatment. These actions must be directed to the comprehensive care provided to the triad (patient/family/team of professionals). There are crucial factors for achieving quality of care which are tied to conditions to optimize adherence to treatment and the creation of a multidisciplinary team competent to use a combination of biological, psychological and social interventions through continuous education.
Keywords: suicide, suicide attempt, hospital care, multidisciplinarity.
Assistance hospitalière de soins de tentative de suicide
Résumé: Il s’agit de discuter des questions pertinentes qui peuvent contribuer à la réussite des soins hospitaliers adressés à la personne avec l’intention suicidaire. Le risque de suicide augmente avec le nombre de tentatives. Ainsi, l’hôte de cette personne au cours de soins hospitaliers est crucial, car si cela se fait en toute sécurité, la rapidité et la qualité est possible de déterminer l’acceptation et l’adhésion au traitement. Ces actions doivent être adressées à la prise en charge globale prévue à la triade - le patient / famille / équipe de professionnels. Il y a des facteurs cruciaux dans la réalisation de la qualité des soins qui sont liés aux conditions d’optimiser l’adhérence au traitement et à la création d’une équipe multidisciplinaire qui acquiert la compétence d’utiliser une combinaison d’interventions biologiques, psychologiques et sociaux à travers la formation continue.
Mots-clés: suicide, tentative de suicide, soins hospitaliers, multidisciplinarité.
Atención hospitalaria en intento de suicidio
Resumen: Este artículo trata de discutir temas relevantes que pueden contribuir al éxito de la atención hospitalaria dirigida a la persona con intención de suicidio. El riesgo de suicidio aumenta con el número de intentos y también está asociado a menores periodos de tiempo entre éstos. Por lo tanto, la acogida a esta persona durante la atención hospitalaria es crucial, porque si se hace con seguridad, rapidez y calidad es posible determinar la aceptación y adhesión al tratamiento. Estas acciones deben ser dirigidas a la atención integral a la tríada – paciente/familia/equipo de profesionales de salud y área social. Hay factores decisivos para llegar a la calidad de la atención que están vinculados a las condiciones para optimizar la adhesión al tratamiento y la creación de un equipo multidisciplinario que adquiere la facultad de utilizar una combinación de intervenciones biológicas, psicológicas y sociales a través de la educación continua.
Palabras clave: suicidio, intento de suicidio, atención hospitalaria, multidisciplinaridad.
Referências
Andriessen, K. (2009). The role of volunteer organizations in suicide prevention. In D. Wasserman & C. Wasserman (Eds.), Oxford textbook of suicidology and suicide prevention: A global perspective. Oxford: Oxford University Press.
Ayres, J., Calazans, G. J., Saletti Filho, H. C., & França Jr., I. (2006). Risco, vulnerabilidade e práticas de prevenção e promoção de saúde. In G. Campos, M. C. S Minayo, M.Akerman & M. Drumond Jr. (Eds.), Tratado de saúde coletiva (pp. 375-417). São Paulo, SP: Hucitec.
Azevedo, J. M. R., & Barbosa, M. A. (2007). Triagem em serviços de saúde: percepção dos usuários. Revista de Enfermagem da UERJ, 15(1), 33-9.
Ballard, E. D, Pão, M., Horowitz, L., Lee, L. M., Henderson, D. K., & Rosenstein, D. L. (2008). Aftermath of suicide in the hospital: Institutional response. Psychosomatics, 49, 461–469.
Barrero, S. A. P. (2008). Preventing suicide: A resource for the family. Annals of General Psychiatry, 7(1). Recuperado de http://www.annals-generalpsychiatry.com/content/7/1/1
Bertolote, J. M., Fleischmann, A., De Leo, D., Bolhar,J., Botega, N., Silva, D., . . . Wasserman, D. (2005). Suicide attempts, plans, and ideation in culturally diverse sites: The WHO SUPRE-MISS community survey. Psychological Medicine, 35, 1457-65.
Beskow, J., Runeson, B., & Asgard, U. (1990). Psychological autopsies: Methods and ethics. Suicide Life Threatening Behavior, 20, 307–23.
Bezerra Filho, J. G., Werneck, G. L., Almeida, R. L. F., Oliveira, M. I. V., & Magalhães, F. B. (2012). Estudo ecológico sobre os possíveis determinantes socioeconômicos, demográficos e fisiográficos do suicídio no Estado do Rio de Janeiro, Brasil, 1998-2002. Cadernos de Saúde Pública, 28(5), 833-44.
Boff, L. (1999). Saber cuidar. Ética do humano - compaixão pela terra (8a ed.). Petrópolis, RJ: Vozes.
Bonfim, I. G., Bastos, E. N. E., Góis, C. W. L., & Tófoli, L.F. (2013). Interface, 17(45), 287-300.
Brasil. (1977). Conceitos e definições em saúde. Portaria n. 30 – Bsb, de 11 de fevereiro de 1977. Ministério da Saúde. Brasília.
Buriola, A. A., Arnauts, I., Decesaro, M. N., Oliveira, M. L.F., & Marcon, S. S. (2011). Assistência de enfermagem à família de indivíduos que tentaram o suicídio. Escola Anna Nery Revista de Enfermagem, 15(4), 710-716.
Cecílio, L. C. O. (2001). As necessidades de saúde como conceito estruturante na luta pela integridade e eqüidade na atenção em saúde. In R. Pinheiro & R. A Mattos (Orgs.), Os sentidos da integralidade na atenção e no cuidado à saúde (pp. 113-126). Rio de Janeiro: ABRASCO.
Cecílio, L. C. O., & Merhy, E. E. (2003). Integralidade do cuidado como eixo da gestão hospitalar. Campinas, SP. (Trabalho não publicado)
Courtet, R. P. (2009). Prise en charge de la crise suicidaire. L’Encéphale, (Supplément 4), S129–S132.
França, I. G. (2005). Reflexões acerca da implantação e funcionamento de um plantão de emergência em saúde mental. Psicologia: Ciência e Profissão, 5(1), 146-63.
Grad, O. T. (2009). Therapists as survivors of suicide loss. In D. Wasserman & C. Wasserman (Eds.), Oxford textbook of suicidology and suicide prevention: A global perspective (pp. 609-613). Oxford: Oxford University Press.
Hegerl, U., Althaus, D., Schmidtke, A., & Niklewski, G. (2006). The alliance against depression: 2-year evaluation of a community-based intervention to reduce suicidality. Psychological Medicine, 36, 1225–33.
Knobel, E. (1999). Condutas no paciente grave (2a ed). São Paulo, SP: Atheneu.
Kondo, E. K., Vilella, J. C., Borba, L. O., Moraes, M. R., & Maftum, M. A. (2011). Abordagem da equipe de enfermagem ao usuário na emergência em saúde mental em um pronto atendimento. Revista da Escola de Enfermagem da USP, 45(2), 501-507.
Ionita, A., Florea, R., & Courtet, P. (2009). Prise en charge de la crise suicidaire. L’Encéphale, (Supplément 4), S129–S132
Kudo, K., Otsuka, K., Endo, J., Yoshida, T., Isono, H., Takehito Yambe, T., . . . Sakai, A. (2010). Study of the outcome of suicide attempts: Characteristics of hospitalization in a psychiatric ward group, critical care center group, and nonhospitalized group. BMC Psychiatry, 10(4). Recuperado de http://www.biomedcentral.com/1471- 244X/10/4
Lima Junior, J. H. V., & Esther, A. B. (2001). Transições, prazer e dor no trabalho de enfermagem. Revista de Administração Empresas, 41(3), 20-30.
Mann, J. J., Apter, A., Bertolote, J., Beautrais, A., Currier, D., Haas, A., . . . Hendin, H. (2005). Suicide prevention strategies: A systematic review. JAMA, 294, 2064–74.
Martins, M. C. F. N. (2001). Humanização das relações assistenciais: a formação do profissional de Saúde. São Paulo, SP: Casa do Psicólogo.
Mattos, R. A. (2004). A integralidade na prática (ou sobre a prática da integralidade). Cadernos de Saúde Pública, 20(5), 1411-16.
Money-Kirlei, R. E. (1969). Psicanálise e ética. In M. Klein, P. Heimann & R. E. Money-Kirlei (Orgs.), Temas de psicanálise aplicada (pp. 140-162). Rio de Janeiro, RJ: Zahar.
Overholser, J. C., Braden, A., & Dieter, L. (2012). Understanding suicide risk: Identification of high risk groups during high risk times. Journal of Clinical Psychology, 68(3), 349–56.
Pouliot L., & De Leo, D. (2006). Critical issues in psychological autopsy studies. Suicide and Life- Threatening Behavior, 36, 491–510.
Ram, D., Darshan, M., S., Rao, T. S., & Honagodu, A. R. (2012). Suicide prevention is possible: A perception after suicide attempt. Indian Journal of Psychiatry, 54(2), 172-176.
Ramberg, I. L., & Wasserman, D. (2004). Benefits of implementing an academic training of trainers program to promote knowledge and clarity in work with psychiatric suicidal patients. Archives of Suicide Research, 8, 331- 343.
Roskar, S., Podlesek, A., Zorko, M., Tavcar, R., Dernovsek, M. Z., Groleger, U., . . . Murisic, A. (2010). Effects of training program on recognition and management of depression and suicide risk evaluation for Slovenian primary-care physicians: Follow-up study. Croatian Medical Journal, 51, 237–242.
Silva, A. L. (1997). Cuidado transdimensional: um paradigma emergente. Pelotas, RS: Ed. Universitária.
Steiner, C. M. (1986). Obediência: por que aceitamos o controle dos outros. In O outro lado do poder (pp. 41-9). São Paulo, SP: Nobel.
Szanto, K., Kalmar, S., Hendin, H., Rihmer, Z., & Mann, J.J. (2007). A suicide prevention program in a region with a very high suicide rate. Archives of General Psychiatry, 64, 914–920.
Ting, S. A., Sullivan A. F., Boudreaux, E. D., Miller, I., & Camargo Jr, A. (2012). Trends in US emergency department visits for attempted suicide andself-inflicted injury, 1993–2008. General Hospital Psychiatry, 34, 557–565.
Vidal, C. E. L., Gontijo, E. C. D. M., & Lima, L. A. (2013). Tentativas de suicídio: fatores prognósticos e estimativa do excesso de mortalidade. Cadernos de Saúde Pública, 29(1), 175-187.
Waldow, V. R. (1998). Cuidado humano: o resgate necessário. Porto Alegre, RS: Sagra Luzzata.
Wasserman, D., & Wasserman, C. (2009). Oxford textbook of suicidology and suicide prevention: A global perspective. Oxford: Oxford University Press.
Wasserman, D., Rihmer, Z., Rujescu, D., Sarchiapone, M., Sokolowski, M., Titelman, D., . . . Carli, V. (2012). The European Psychiatric Association (EPA): Guidance on suicide treatment and prevention. European Psychiatry, 27, 129–141.
World Health Organization. (1998). Primary prevention of mental, neurological and psychosocial disorders. Geneva: World Health Organization; 1998. Recuperado em 12 de setembro de 2013, da World Health Organization. Suicide prevention (SUPRE). Recuperado de, http://www.who.int/mental_health/prevention/suicide/suicideprevent/en/index.html.
SUICÍDIOS: O QUE AINDA PRECISA SER DITO
Maria J. Kovács é professora do Depto. de Psicologia da Aprendizagem, do Desenvolvimento e da Personalidade do Instituto de Psicologia da USP

Foto: Francisco Emolo / USP Imagens
Suicídio é tema tabu, mesmo sendo um evento presente na história da humanidade desde a Antiguidade. O ato suicida pode ser visto como liberdade, domínio, autonomia e controle. Mas ainda é frequentemente julgado e condenado, visto como fraqueza ou covardia.
Toda e qualquer resposta simplista sobre suicídios tem grande possibilidade de erro. Nos últimos anos, observamos mudança na mentalidade de que o suicídio precisa ser ocultado. Não falar sobre suicídio não diminuiu seus índices, pelo contrário, eles têm aumentado. A perspectiva atual é falar sobre o tema, trazendo números e porcentagens, quais são as pessoas em risco, diferenças de gênero e, no extremo, chega-se a falar do número de tentativas de suicídio em minutos, dias, meses ou anos.
Os dados epidemiológicos servem como alerta e fomentam programas de intervenção. Os índices de suicídio nos convocam a prestar atenção nas pessoas ao nosso redor. Junto com programas de prevenção temos que desenvolver, em nosso meio, também programas de posvenção (termo ainda pouco conhecido no Brasil), que têm como objetivo principal cuidar do sofrimento de pessoas com ideação e tentativa de suicídio e familiares enlutados, oferecendo acolhimento e psicoterapia.
Levando-se em conta o que foi apresentado acima, vamos trazer outras questões para reflexão, agora considerando as pessoas já atingidas pelo fenômeno do suicídio, por ideação ou atos suicidas e pelos familiares que perderam pessoas queridas por esse evento. Essas pessoas necessitam de escuta, apoio, acolhimento e cuidados a longo prazo, não querem saber de números, estatísticas ou porcentagens. Precisam falar de seu sofrimento existencial.
Toda e qualquer resposta simplista sobre suicídios tem grande possibilidade de erro. Nos últimos anos, observamos mudança na mentalidade de que o suicídio precisa ser ocultado. Não falar sobre suicídio não diminuiu seus índices, pelo contrário, eles têm aumentado.
Estatísticas apontam tendências, dados epidemiológicos, estatísticas, fundamentando programas de saúde mental. Pessoas afetadas pelo suicídio precisam de particularização, singularidade, respeito pela sua história que tem um início e que ainda não foi finalizada. Pessoas com ideação, tentativa de suicídio e familiares enlutados demandam atendimento de qualidade com profissionais capacitados, psicólogos, psiquiatras, psicoterapeutas, que possam acolher o sofrimento humano, cujo objetivo principal não deve ser evitar o suicídio a todo custo. Exemplificando, a atenção só voltada para impedir o suicídio pode restringir o sujeito, restringindo sua autonomia e liberdade.
Em casos extremos, pessoas podem ser amarradas no leito para que não realizem qualquer ação que possa colocar sua vida em risco. Essas ações podem resultar na diminuição do número de suicídios, mas o que podemos falar sobre a dor, falta de opção ou sofrimento dessa pessoa? Como profissionais de saúde mental nunca incentivaremos o suicídio, mas será que o impedir a todo custo não aumenta o sofrimento e a dor?
Temos poucas opções de cuidados contínuos em hospitais, Centros de Atenção Psicossocial e nas Unidades Básicas de Saúde. Entre as ONGS, cabe destacar o Centro de Valorização da Vida, que realiza de maneira exemplar o trabalho de atendimento em crise e o acolhimento. É fundamental que o “Setembro Amarelo”, além de programas de prevenção proponham também a contratação e capacitação de profissionais especializados para atender em continuidade pessoas em sofrimento existencial, que buscam a morte para aplacar a profunda dor psíquica que estão vivendo. Alertamos que o atendimento psicoterápico e psiquiátrico deve ser realizado por profissionais competentes e especializados e não por estagiários ou voluntários.
É preciso diferenciar acolhimento em crise realizado pelo Centro de Valorização da Vida, que é muito importante, por ser, em muitos casos, o primeiro passo para o atendimento de pessoas com ideação ou tentativa de suicídio de um atendimento especializado como, por exemplo, o atendimento psicoterápico e medicamentoso. Em muitos casos é necessário o atendimento psicológico e psiquiátrico especializado para lidar com a difícil tarefa de compreender emoções intensas, a ambivalência entre o desejo de viver e morrer, ampliar a visão estreita que considera a morte como única solução para o sofrimento. Sentir-se aceito, compreendido e não julgado, ter o sofrimento respeitado podem ser caminhos importantes para pessoas encontrarem sentido para continuar vivendo.
Temos poucas opções de cuidados contínuos em hospitais, Centros de Atenção Psicossocial e nas Unidades Básicas de Saúde. Entre as ONGS, cabe destacar o Centro de Valorização da Vida, que realiza de maneira exemplar o trabalho de atendimento em crise e o acolhimento.
Gostaria de tecer reflexões sobre os familiares enlutados pelo suicídio de uma pessoa próxima. No “Setembro Amarelo”, a ênfase recai sobre números, prevenção de suicídios e os sinais de alerta que precisam ser observados, podendo aumentar o sofrimento de um familiar que com todo empenho não conseguiu evitar o suicídio. As cartilhas apontam que sinais devem ser observados, acirrando a culpa daqueles que sentem que foram descuidados, por não percebê-los a tempo. É preciso enfatizar que os sinais tão claros nas cartilhas, não são tão claros na realidade. Esses familiares sofrem muito no Setembro Amarelo porque a ênfase recai principalmente sobre a prevenção e não sobre o cuidado ao sofrimento, que estão vivendo. É evidente que os programas de prevenção devem continuar, mas é fundamental agregar nas campanhas a prevenção do sofrimento daqueles atingidos pelo suicídio, em políticas de posvenção. Devemos desenvolver campanhas de cuidados também, e ajudar no difícil processo de luto de quem perdeu pessoas pelo suicídio, que são vistos, em alguns casos, como aqueles que provocaram o suicídio.
Ao final desse texto, chamamos atenção para os cuidados oferecidos nos pronto-atendimentos e enfermarias de hospitais para pessoas que tentaram pôr fim à vida. Eles são tratados de forma pouco atenciosa, descuidada ou até com violência, porque alguns profissionais sentem seu trabalho desvalorizado porque foram formados para salvar vidas. Além de serem tratados dessa forma, pessoas que tentaram suicídio só recebem cuidados clínicos, recebendo alta, sem preocupação com seu sofrimento psíquico e dor emocional. Essa abordagem incompleta e violenta pode, ao contrário de cuidar, estimular pessoas desesperadas a tentar suicídio de formas ainda mais letais. Além da prevenção do suicídio, precisamos também falar daqueles que buscam consumar o ato suicida, de forma impulsiva ou planejada e que não morreram: e dos familiares que os acompanham, também desesperados, sem saber o que fazer. Observamos poucas referências sobre a questão dos cuidados nos documentos da Organização Mundial da Saúde (OMS), nas políticas públicas do Ministério da Saúde e nas cartilhas apresentadas. Esperamos um Setembro Amarelo que também enfoque os cuidados a pessoas em situação de sofrimento e dor.
NATURALIDADE EM LIDAR
COM A MORTE
Revista do Clube Atlético Paulistano
Por: Denise Döbbeck
Professora livre-docente do Instituto de
Psicologia da Universidade de São Paulo,
Maria Júlia Kovács escolheu, entre seus temas
De estudo e pesquisa, dois assuntos difíceis de
encarar: morte e luto.
O interesse surgiu a partir de experiência pessoal, em que uma tia com problema grave de saúde queria conversar sobre o que aconteceria após a morte. Maria Júlia relutou, preferindo falar sobre a vida, mas a tia lhe chamou a atenção dizendo: “Como pretende ser psicóloga sem falar sobre a morte?” Após a leitura de muitos livros, se aprofundou no assunto, com mestrado, doutorado e livre-docência. Com a especialização, a sócia foi responsável pela implantação, em 1986, da disciplina Psicologia da Morte, na Faculdade de Psicologia da USP, atualmente com mais de 100 alunos inscritos. “Para os futuros profissionais da Saúde, que cuidarão de seres humanos, é importante, pois saberão ouvir e acolher pessoas que tentam o suicídio ou que adoecem e precisam lidar com a finitude da vida.”, explica.
Inicialmente a disciplina era apenas para estudantes de Psicologia, no entanto, agora há alunos de diversas áreas.
Embora não atenda diretamente pacientes com doenças avançadas, a professora supervisiona e dá consultoria a quem trabalha com esse público. Faz parte ainda da Câmara Técnica sobre Cuidados Paliativos do Conselho Regional de Medicina do Estado de São Paulo (Cremesp), ministra palestras e tem livros publicados. “O assunto continua tabu e o objetivo é abrir espaços de comunicação”.
Segundo ela, o medo da morte faz parte da existência humana e traz aspectos como temor do sofrimento ao morrer, de ser esquecido depois da morte, do desconhecido. Em algumas ocasiões, no entanto, como quando os idosos têm a sensação de que a vida foi bem aproveitada, é possível aceitar como algo natural. "Conversar sobre o tema deveria ser normal e estimulado em várias fases, inclusive com crianças e adolescentes", alerta.
Trabalhar diariamente com o assunto pode não ser muito fácil, principalmente ao lidar com jovens que tentam o suicídio ou com familiares que perderam entes dessa forma. Por outro lado, há momentos de satisfação ao ver pessoas se recuperarem de processos dolorosos de luto. "Minha grande realização é dar aulas e constatar o crescimento do interesse de estudantes. Aprendo muito com alunos, pacientes e familiares e, com meu trabalho, uma das minhas missões é ajudar pessoas a morrer com dignidade.", afirma. Os anos de estudo lhe trouxeram consciência da naturalidade da morte, mas nem por isso deixa de temê-la. "Tenho medo de morrer com sofrimento por prolongamento da vida, com tratamentos intensivos ou por violência. Mas consigo enxergar o processo com naturalidade. Isso implica compreender que a morte faz parte da vida."
DIREITO DE MORTE
Revista do SESC
Maria Julia Kovács, professora livre-docente do Instituto de Psicologia da Universidade de São Paulo (USP) e coordenadora do Laboratório de Estudos sobre a Morte da mesma instituição.
Todos temos direito à vida. Está na nossa Constituição promulgada em 1988. Mas não há nesse documento nenhuma menção sobre o direito de morte. Sabemos que vamos morrer um dia, assim como ocorrerá com nossas pessoas queridas: pais, irmãos, professores e amigos. A universalidade da morte, bem como sua irreversibilidade, são as difíceis tarefas que todo ser humano aprende desde a infância.
À medida que o desenvolvimento se processa, novos conhecimentos sobre a morte são adquiridos, a partir das experiências vividas. A perda de pessoas queridas com as quais estabelecemos vínculos faz com que entremos em processo de luto para a elaboração da perda. Os sentimentos ficam intensos, principalmente nas primeiras fases do luto, podendo ocorrer o desejo de acompanhar a pessoa morta, já que sem ela a vida pode perder o sentido. Muitas pessoas enlutadas sofrem, sentem que poderão enlouquecer de dor e que não conseguirão enfrentar as atividades diárias. O enlutado não está doente, mas necessita de cuidados e acolhida. Esse é um momento em que a morte se aproxima de nós e é a primeira experiência de morte para crianças e adolescentes.
A presença de adultos compreensivos e acolhedores ajuda a elaborar as primeiras perdas e terá influência na forma como crianças e jovens vão elaborar as próximas mortes. Na maior parte das vezes, o processo de luto evolui e a pessoa vai retomando sua vida, embora em alguns casos haja necessidade de cuidados psicológicos e psiquiátricos, principalmente se for percebido risco de adoecimento e morte.
Prolongar é preciso?
Há momentos críticos em que a morte pode se insinuar na vida como opção para diminuir o sofrimento vivido. A morte pode ser a possibilidade de restaurar a dignidade, enfrentar a humilhação ou mesmo ser punição para uma transgressão. A morte, nesses casos, pode representar alívio e descanso. Essa escolha ocorre com certa frequência em pacientes com doença avançada com múltiplos sintomas. Alguns tratamentos podem levar à cura ou remissão de sintomas, outros apresentam benefícios pequenos, ou só mantêm a situação presente, com efeitos colaterais, por vezes, mais incômodos do que os sintomas que visam combater.
Essa situação de prolongamento da vida com dor e sofrimento ocorre em instituições hospitalares, com maior frequência em Unidades de Terapia Intensiva. Em alguns casos trata-se de prolongamento do processo de morrer
com sofrimento, conhecido como distanásia. É natural que pacientes, se conscientes, expressem o desejo de que sejam interrompidos tratamentos invasivos e de que possam morrer em paz. Trata-se de um desejo de morrer, mas ainda não configurado como o direito de morrer.
Houve grandes progressos nesse sentido, ampliando a discussão não só sobre a aceitação do desejo de morrer, mas, em algumas circunstâncias, evoluindo para a aceitação do direito de morte. As notícias frequentes sobre pedidos de eutanásia, suicídio assistido e morte com dignidade são algumas das vias que expõem essas questões. A eutanásia e o suicídio assistido estão legalizados em poucos países e restritos a pessoas com doença avançada e sem possibilidade de recuperação.
Há momentos críticos em que a morte pode se insinuar na vida como opção para diminuir o sofrimento vivido. A morte pode ser a possibilidade de restaurar a dignidade
Pelo direito
Há alternativas para a morte com dignidade legalizadas em nosso país para pacientes gravemente enfermos. Uma delas é a ortotanásia (a morte na hora certa com dignidade), em que se procura combater a distanásia. A Resolução da Ortotanásia do Conselho Federal de Medicina (CFM – Resolução 1805/2006) afirma que não é antiético que médicos interrompam tratamentos em pacientes que não têm mais possibilidade de recuperação, desde que sejam continuados os cuidados para alívio de sintomas, garantindo qualidade de vida. A ortotanásia não visa provocar a morte, mas é a possibilidade de evitar a distanásia.
As Diretivas Antecipadas de Vontade (DAV) envolvem outra resolução do Conselho Federal de Medicina (CFM - 1995/2012) que permite que pacientes exerçam sua autonomia, assumindo o controle sobre sua vida, na sua finalização. As DAV são expressão da vontade da pessoa em qualquer momento da vida e permitem conhecer o que ela quer ou não em relação aos tratamentos a que será submetida. Essa pode ser a maior aproximação para atender o desejo do paciente, um caminho para o desenvolvimento do direto à morte.
Esse documento tem validade de uma resolução do Conselho de Medicina; portanto, direciona a ação médica para o respeito ao que o paciente gostaria para sua vida, e principalmente o que não quer que seja feito, assumindo responsabilidade por sua existência. Esse documento deve ser seguido pela equipe de saúde e constar do prontuário do paciente. É o direito a uma vida com qualidade e à sua finalização com dignidade.
"PROLONGAR A VIDA EM UTIS É UMA PRAGA MODERNA", diz especialista em morte.
Daniela Carasco
Há quem tenha medo da morte e prefira não falar sobre ela. Algumas culturas costumam celebrá-la. Há quem queira ter controle sobre o fim da vida, já outros preferem que seja natural -- sem dor, preferencialmente. Fato é que as diversas incertezas que rondam a finitude fazem do último suspiro um dos grandes tabus sociais. E foi exatamente sobre esse assunto que a psicóloga Maria Julia Kovács, 65, decidiu se dedicar profissionalmente.
Professora do Instituto de Psicologia da USP e coordenadora do Laboratório de Estudos sobre a Morte (LEM), ela começou a estudar o tema nos anos 1980. O interesse surgiu de uma questão pessoal, a doença de uma tia. “Ela estava muito mal e queria falar sobre a morte. Eu me recusava, reproduzindo o jeito de ser da nossa sociedade atual. E foi aí que ouvi dela: ‘Que tipo de psicóloga você vai ser que não fala sobre o assunto?’”, contou em entrevista ao UOL. “Comecei lendo alguns livros, até me especializar em 1982, no mestrado.”
Em 1986, ela criou na Universidade de São Paulo a disciplina “psicologia da morte” a fim de aproximar os alunos de uma questão tão implacável. “A maior dificuldade que existe hoje é tratar a morte como uma questão pessoal, considerar o próprio fim”, conta.
A "interdição" do tema, segundo Maria Julia, veio com o avanço da medicina. “Do ponto de vista médico, a morte é vista como um fracasso profissional, daquele que não conseguiu evitá-la”, diz. Como consequência, surgiu a “distanásia”, o prolongamento do processo de morte por meio de tratamentos cada vez mais modernos. Algo questionável na visão da especialista, que, como muitos, também tem medo do próprio óbito.
Aqui, ela fala abertamente sobre as mais variadas especulações e certezas que envolvem o processo de falecimento, como eutanásia, luto, cuidados paliativos, sofrimento, prorrogação artificial, suicídio e diferenças culturais.
Carine Wallauer/UOL
Maria Júlia Kovács, professora de psicologia da USP e coordenadora do Laboratório de Estudo Sobre a Morte
UOL – A maneira como a morte passou a ser tratada mudou com o tempo?
Maria Julia Kováca – A grande mudança se processou na passagem do século 19 para o 20, com o desenvolvimento da medicina, principalmente na sua busca de cura e de tratamentos cada vez mais sofisticados. Do ponto de vista médico, a morte passou a ser vista como fracasso profissional. Então, houve a interdição do tema, isolamento de pessoas que estão morrendo em salas e corredores distantes nos hospitais, além da exploração de técnicas que pudessem postergá-la a todo custo. Assim se criou a “distanásia”, um processo muito sério de medicalização e prolongamento do processo de morte, que pode vir acompanhado de muito sofrimento.
Qual o lado bom e o ruim de prolongar a vida com os novos tratamentos?
Há benefícios, como permitir que pessoas com o diagnóstico de doenças sem cura vivam por muito tempo e com menos efeitos colaterais. A maior desvantagem é que muita gente não está conseguindo morrer naturalmente. Os maiores prejudicados nesse ponto são os idosos, com doenças crônicas e degenerativas. Eles são submetidos a uma série de intervenções inúteis, porque não se concebe a ideia de que possam morrer. Isso acaba ampliando o sofrimento do doente e de seus familiares, que os vê em situações muito graves, quase mortas, entubadas, sem a possibilidade de se comunicar. Prolongar a vida em UTIs é uma praga moderna.
Você é favorável à eutanásia?
Eutanásia quer dizer “boa morte”. O que aconteceu é que, nos últimos tempos, ela passou a ser associada ao apressamento do fim, possivelmente uma reação ao prolongamento. Sou a favor da sua legalização como possibilidade de atender ao desejo de uma pessoa que não quer mais viver. O direito de morrer e de planejar o final da vida é importante. Não apressá-la, mas deixar acontecer naturalmente sem muita intervenção, só cuidando para que a pessoa não sofra com dores ou outros sintomas. Daí a importância dos cuidados paliativos.
O que são os cuidados paliativos?
São cuidados de alívio e controle de sintomas de uma doença que não tem cura para garantir qualidade de vida ao paciente. Não é uma preparação para a morte, mas a dor, dificuldade respiratória, problema gástrico, ansiedade e outros problemas que ela possa ter. Eles são muito aplicados nas áreas de oncologia. Nas de doença mental precisam ser melhor trabalhados.
Optaria pela eutanásia para si?
Não, porque ela envolve uma terceira pessoa que executa o procedimento, alguém que lhe dá a medicação para morrer. E isso é complicado. Nos países em que é legalizada, ela é realizada por médicos. Para mim, seria a última possibilidade, mas quem deseja deveria ter esse direito de escolha. Se meu sofrimento for muito grande, aceitarei a sedação paliativa para aliviá-lo, diminuindo a consciência. Acho interessante a ideia do suicídio assistido.
O que é o suicídio assistido?
É quando o próprio doente executa o ato final. Ele é regulamentado em vários Estados dos Estados Unidos, onde a liberdade individual é muito prezada. Existem duas formas clássicas de realizá-lo. Um dos processos é feito com três seringas instaladas no paciente. A primeira é o acesso; a segunda, o relaxante; e a terceira, a substância que provoca a morte. Ele é quem vai acionar a última quando achar que deve. A outra forma é quando o médico entrega à pessoa a receita de uma medicação fatal e ela toma quando quiser. Isso ajuda muitas a repensarem a decisão. Essa é frequente na Suíça, onde existe uma clínica especializada em “morte com dignidade”, como preferem chamar.
Então, a morte é uma escolha pessoal?
Essa é uma grande discussão atual. Em muitas religiões, a vida e a morte pertencem somente a Deus ou a uma divindade. Portanto, não é uma escolha pessoal. Algumas até possibilitam uma conversa com o sacerdote neste sentido para um certo conforto espiritual. A Igreja Católica, por exemplo, defende que seja um processo natural, sem apressamento, nem prolongamento indefinido. O judaísmo se coloca da mesma maneira. Por outro lado, quando se tira o viés religioso, muita gente considera que a escolha do modo de morrer é própria.
Em Goiás, uma mãe entrou na Justiça para obrigar o filho a se submeter a sessões de hemodiálise. O menino de 22 anos sofre de uma doença crônica e decidiu abrir mão do tratamento. Ela pergunta se “é egoísmo uma mãe querer que o filho não desista de viver”. O que a senhora responderia a ela?
Do ponto de vista dele, é absolutamente compreensível seu desejo. Mas a mãe também está certa por querer o filho vivo. Alguns dilemas nunca serão resolvidos, esse é um deles. A minha tendência seria apoiar o rapaz, porque quem está vivendo essa vida de sofrimento é ele. O que eu faria com ela seria legitimar seu sentimento e oferecer acolhimento. É um egoísmo natural de mãe. Seria até muito estranho se ela não lutasse pela vida do filho.
Culturalmente existem diferenças na interpretação da morte?
Podemos dizer que, de maneira geral, a cultura ocidental e a oriental lidam diferente. A primeira tem mais dificuldade de lidar com a finitude, a segunda enxerga mais como um ritual de passagem. Mas não existe um padrão. O México é um bom exemplo. Ele está no Ocidente, mas celebra a morte como possibilidade de evolução. Já uma metrópole como São Paulo, onde o trânsito e a rotina atribulada interferem até numa ida a um enterro, esse processo é perturbador.
As pessoas não têm tempo de se enlutar na capital paulista. No trabalho, só podem ficar, no máximo, três dias afastadas após a perda de um familiar.
Quanto tempo dura o luto?
O luto é um processo de elaboração de uma perda significativa e não acaba nunca. Ele vai evoluindo, com dias melhores e outros piores. É como as ondas do mar, que vêm e vão. O mais importante é permitir ao enlutado expressar seus sentimentos da melhor forma para ele, seja de maneira intensa ou recolhida. Quando a gente ama profundamente uma pessoa, estão misturados aí medo, raiva, insegurança. Na hora que ocorre a perda, esses sintomas todos emergem e precisam ser legitimados. O problema é que nossa sociedade não tolera o sofrimento por muito tempo, nem muito intensamente. E isso perturba profundamente o processo. O capitalismo e a medicalização nos exige resolver os problemas emocionais rapidamente. Essa é uma característica dos tempos atuais.
O luto é uma doença?
Não. Segundo o Manual Diagnóstico e Estatístico de Transtornos Mentais – DSM-5, depois de duas semanas, se as expressões emocionais continuarem muito fortes, pode ser dado o diagnóstico de depressão. Essa, sim, é uma doença.
Por que essa obsessão pela eternidade?
Porque a gente sempre imagina as coisas boas de se viver para sempre, mas as coisas ruins também podem perdurar. À medida que você envelhece, vai perdendo a potência, a força... Pense que isso deve permanecer com a o prolongamento da vida. Aí não fica mais gostoso, nem atrativo.
É possível sentir a morte chegando?
Sim. Normalmente, a gente consegue sentir isso quando está doente e a doença agrava. Muitas pessoas têm essa percepção e é terrível quando o mundo em volta diz que está tudo bem, que ela vai sair dessa. Ela viveu com esse corpo a vida inteira, sente que está terminando.
Dentre todas as mortes, qual é a mais tabu?
O suicídio, porque é um tipo de morte muito complexo, difícil de elaborar. A gente sabe que para tudo na vida existem inúmeras possibilidades. Então, entender que ele foi escolhido em detrimento de tantas outras é muito complicado. Por isso, é muito importante falar sobre o assunto. A única certeza que temos é que ignorá-lo não resolve. Pelo contrário, pode aumentar as chances diante da falta de compreensão.
Existe morte digna?
Sim e é essa que devemos batalhar para ter. É aquela que possa acontecer da maneira como a pessoa gostaria que fosse, com os valores que são importantes para ela. Se ela quiser, com as pessoas que são importantes na vida dela, sem dor e sem sofrimento possíveis de serem controlados.
Você teme perder pessoas queridas?
Sim. O fato de estudar a morte, ministrar disciplinas e atender em psicoterapia pessoas enlutadas não me protege da dor da perda. É uma ilusão pensar que estamos protegidos e vamos saber como lidar.
Nada nos blinda do sofrimento. Como profissionais temos a tarefa de cuidar, mas temos que ter o espaço de elaboração e também de ser cuidado se necessário.
É normal ter medo da morte?
Eu diria que o medo da morte faz parte do existir humano para o bem e para o mal. Ele nos permite lutar pela sobrevivência, evitar perigos, se cuidar. Por outro lado, pode ser danoso no momento em que faz a gente deixar de existir -- não vai viajar porque pode ter atentado, não vai trabalhar para não ser castigada pelo chefe, não se relaciona para não perder a pessoa amada. Você se superprotege e não vive. Alguns riscos para a vida são necessários, seja no amor ou no trabalho.
Por que as pessoas sentem isso?
Pessoas podem ter medo de morrer, medo de perder pessoas, medo da finitude, medo do desconhecido, medo do que vem após a morte... É multidimensional.
E você tem medo dela?
Sim. Tenho medo principalmente da morte com sofrimento e dor. Vamos dizer que ainda pretendo continuar vivendo, não gostaria de morrer agora. Se tivesse que acontecer neste momento, por alguma circunstância, não gostaria de passar pelo prolongamento do processo de morrer.
Veja o vídeo onde a Profa. Maria Julia Kovács fala sobre essa matéria: https://estilo.uol.com.br/comportamento/noticias/redacao/2018/01/03/prolongar-a-vida-em-utis-e-uma-praga-moderna-diz-especialista-em-morte.htm
Velório online e avatar pós-vida: as startups que querem revolucionar a indústria da morte
Suzanne BearneBBC News
http://www.bbc.com/portuguese/geral-41037494
QUALIDADE DE MORTE
Há uma questão urgente do nosso tempo que envolve famílias, profissionais de saúde e pacientes; estamos morrendo com dignidade? Talvez não.
Maria Júlia Kovács
NEM SEMPRE O MELHOR É LUTAR pela vida até o fim.
Os pacientes que puderem falar com seus médicos sobre esse assunto terão maior probabilidade de morrer em paz e seus familiares conseguirão elaborar melhor o luto.
O documentário Extremis, dirigido pelo cineasta americano Dasn Krauss e produzido pela Netflix, mostra os últimos dias de pacientes ligados a aparelhos dentro da Unidade de Terapia Intensiva (UTI) do Hospital Highland, na Califórnia.Não é um filme fácil. Aborda temas de que, em geral, protelamos tratar, como as decisões angustiantes mas quase sempre necessárias, quando se lida com o fim da vida. Há uma cena a ser destacada nesse documentário de 25 minutos: uma idosa, com um tubo entrando pela boca, comunica-se com o filho sobre a retirada da sonda que a mantém viva. O homem fala e a mãe responde com os olhos, indicando claramente que quer se livrar do equipamento. A aflição do filho, o desejo da paciente e a capacidade que a medicina atualmente tem de prolongar a vida estão no centro de uma questão urgente de nosso tempo. Uma questão que envolve famílias, profissionais de saúde e pacientes: estamos morrendo com dignidade?
Não se discute que hoje o ser humano vive mais do que já viveu em qualquer outro momento da história. Tanto são os recursos da ciência para garantir a longevidade que a morte no século XXI pode ser vista como uma forma de fracasso ou de indignidade. Médicos a enxergam como uma adversária a ser combatida e vencida. A família não a aceita e está disposta a fazer "de tudo" pelo ente querido. Nesses casos, o que resta ao paciente, portanto, é a submissão a ponteiros e ruídos de máquinas das UTIs, com perda de autonomia e consciência, medo e dor. Como resultado, as unidades de terapia intensiva têm cada vez mais idosos com doenças crônicas e irreversíveis, que passam um longo tempo sofrendo com tratamentos invasivos e onerosos. Pessoas que não conseguem morrer em paz.
Em 2010, a revista The Economist publicou um artigo sobre o ranking de qualidade de morte em quarenta países: o Brasil ficou em 38 lugar. No levantamento, foram considerados os seguintes itens: tratamentos no fim da vida e políticas públicas de cuidados paliativos. O Reino Unido, pioneiro e referência nessa área encabeçava a lista por sempre ter tido médicos treinados para comunicar-se de forma honesta com os pacientes, para realizar analgesia eficaz e priorizar tratamentos paliativos de pessoas em estado terminal. Em 2015, o levantamento foi atualizado e ampliado para oitenta países. O Brasil ficou em 42 lugar. Os estudos mostraram também que a medicalização e a tecnologia interferem no processo da morte, pois prolongam o sofrimento de pessoas gravemente enfermas e sem possibilidade de recuperação nas UTIs. Essa morte sofrida é conhecida como distanásia e tem altos custos.
O contrário da distanásia é a ortotanásia, termo atual para a morte com dignidade, " a morte correta". Seu objetivo é garantir a qualidade de vida até o momento da morte, sem
As UTIs estão cada vez mais lotadas de idosos com doenças irreversíveis, em tratamentos invasivos.
dor ou sintomas incapacitantes, com a presença de familiares e amigos, em ambiente calmo, sem o incômodo das unidades intensivas do hospital. Há dignidade quando a pessoa morre com seus valores e crenças essenciais respeitados.
A morte humanizada é tema dos estudos da psiquiatra suíço-americana Elisabeth Kübler-Ross e da enfermeira e médica inglesa Cicely Saunders. Kübler-Ross a morte como algo similar à vida e que por isso deve ser tratada com respeito, humildade, solidariedade e compaixão. Saunders propõe o estudo científico dos múltiplos sintomas presentes na doença avançada, em especial o câncer, buscando o alívio eficaz, meta principal dos programas de cuidados paliativos, nos quais a preocupação não é a cura e sim o bem-estar e a dignidade do paciente.
Mas por que a medicina e as demais áreas da saúde perderam a qualidade humanizada dos tratamentos? Se humanização envolve solidariedade, compaixão, aproximação e respeito, é fundamental que o paciente seja figura central e que o processo favoreça a autonomia de suas escolhas. No Brasil, o Conselho Federal de Medicina propôs, em 2006, uma resolução que permite aos médicos suspender tratamentos que prolonguem a vida de pessoas com enfermidade incurável em fase terminal - sempre respeitando vontade paciente ou familiar. Nesse caso, o doente continua apenas com cuidados para conforto físico, psíquico, social e espiritual, os cuidados paliativos. O código de ética dos médicos de 2010 ressalta a importância desse tratamento de conforto a importância da relação médico-paciente. Essas normas são essenciais para mudar a ideia de que cuidados paliativos são sinônimo de desistência, abandono ou eutanásia. Pelo contrário, eles garantem a qualidade de vida na reta final.
Em outra frente, as Diretivas Antecipadas de Vontade publicadas em agosto de 2012 no Diário Oficial da União, permitem que as pessoas expressem sua vontade sobre tratamentos que querem ou não receber quando estiverem incapacitadas. É a possibilidade de registrar antecipadamente o desejo por escrito - como uma espécie de testamento -, um documento que deverá ser entregue ao médico ou representante de sua vontade, familiar ou não. O objetivo das diretivas é enfatizar a autonomia e o respeito a valores e escolhas da pessoa e oferecer respaldo aos médicos em situação de conflito, protegendo-os da acusação de omissão ou eutanásia. Em São Paulo, também a Lei Estadual número 10.241, de 1999, regulamenta o direito do usuário de recusar tratamentos dolorosos e que só oferecem prolongamento penoso da vida. Essas medidas existem para evitar que familiares ou médicos decidam contrariamente à vontade do paciente em estado terminal. Daí a importância de serem divulgadas à população.
A morte é parte fundamental da existência e pode ser planejada. Pessoas têm desejos e expectativas diferentes, algumas preferem a proximidade de familiares e amigos, outras necessitam estar sós, dormindo ou despertas, alimentando-se ou não. Cabe ressaltar que há limite para tratamentos, mas não para os cuidados nas várias dimensões sofrimento humano. Não há solução para a morte, mas há muitas formas de ajudar alguém a morrer bem, com qualidade e com dignidade.
Os melhores cuidados profissionais são os que param no limite do razoável. Para ter dignidade no fim da vida, é fundamental: ter conhecimento da aproximação da morte, controle; intimidade e privacidade; alívio de sintomas incapacitantes; escolha do local da morte; apoio emocional e espiritual cuidados paliativos. E, acima de tudo, é preciso ter garantido o direito de se despedir
*Maria Júlia Kovács é professora livre-docente do Instituto de Psicologia da Universidade de São Paulo.
Revista Veja - 14 de junho de 2017
MORRENDO COMO OBJETO
O sistema médico-hospitalar faz de nós violentados: em vez de viver o luto, temos que lidar com o trauma
ELIANE BRUM
Somos seres que morrem, isso não podemos evitar. Somos seres que perdem aqueles que amam, e isso também não podemos evitar. Mas há algo aterrador que persiste, e isso podemos evitar. E, mais do que evitar, combater. É preciso que os mortos por causas não violentas cessem de morrer violentamente dentro dos hospitais.
Aqueles que amamos se tornam vítimas de violência no espaço onde deveria existir cuidado. E nós, que os perdemos, também nos tornamos vítimas. Quando tudo acaba, não somos apenas pessoas que precisam elaborar o luto de algo doloroso, mas natural. O sistema médico-hospitalar faz de nós violentados. Não há apenas luto, mas trauma. E é preciso que comecem a responder por isso – ou a rotina de violências não cessará.
Escrevo sobre o morrer e sobre a necessidade de recusar a “obstinação terapêutica” há quase dez anos. Em 2008, acompanhei o cotidiano de uma enfermaria de cuidados paliativos por quatro meses, para contar da morte com dignidade, a partir da ideia de que quando não se pode curar, ainda se pode cuidar. Neste percurso, testemunhei o morrer de várias pessoas, cada uma à sua maneira, vivendo até o fim a sua singularidade. A morte como parte da vida, não como seu contrário.
Morrer com dignidade é morrer da forma que se escolheu morrer quando o fim se tornou inevitável. É escolher até onde os médicos podem ir na tentativa de prolongar uma vida que já não é vida, é escolher se quer morrer numa cama de hospital ou em casa, é escolher na companhia de quem se quer estar quando chegar a hora de partir.
Como a maioria de nós não sabe o que vai provocar sua morte, nem quando, existe um instrumento chamado de “Diretiva Antecipada de Vontade (DAV)”. Particularmente, prefiro outro nome, “Testamento Vital”, porque é de vida que se trata. Mas apesar do nome burocrático, hermético para a maioria, este documento pode ser até mesmo escrito a mão. Nele, determinamos previamente nosso desejo, assim como os limites à equipe de saúde que nos atenderá, caso não estejamos em condições de expressar nossas escolhas quando o fim chegar. Caberá a nossos familiares levar esse documento à equipe de saúde e garantir que essa vontade seja cumprida. Ou, se nenhuma vontade foi expressa, escolher o que nos cabe quando já não for possível evitar a morte. Porque são eles que nos conhecem melhor – e porque possivelmente nos amam.
Ao entrar num hospital para morrer, deixamos de pertencer a nós mesmos
É preciso lembrar que o fim de uma vida é ainda vida – e não morte. Para respeitar a vida, é preciso respeitar aquele que vive. Só há respeito quando há reconhecimento de que ali há um sujeito. No momento em que o corpo se torna objeto, o sujeito é sujeitado. E o que é apresentado como cuidado vira tortura.
Comprovei da forma mais dura que, com exceção de alguns pequenos enclaves de resistência, morrer com dignidade é uma ficção no sistema médico-hospitalar brasileiro. No momento em que se entra num hospital e a morte se desenha como desfecho, aqueles que amamos deixam de pertencer a si mesmos. É uma espécie de sequestro, mas sem resgate possível.
No início de 2016, perdi um parente querido. Numa noite, logo após um dia particularmente feliz, um aneurisma em sua aorta rompeu-se. Depois de uma longa cirurgia, as possibilidades de recuperação eram escassas. Após mais de uma semana na UTI, em que ele não despertou nenhuma vez, complicações mostraram que não havia chance. Era preciso deixá-lo partir. Mas ainda assim ele seguia entubado, continuava sendo espetado por agulhas e manipulado de várias maneiras. Havia se tornado um objeto de intervenção. Quando manifestávamos nossa preocupação, a resposta era: “Não se preocupem, ele não sente nada”.
Receber a notícia da perda de alguém tão estrutural na vida é devastador. Podemos tão pouco neste momento. E o que podemos é cuidar. Para nós, não é um corpo sedado que ali está. É uma pessoa na grandiosidade de seus últimos momentos de vida.
Pedi então para conversar com um dos médicos. Ele me atendeu incomodado por estar sendo chamado. Manifestei, educadamente, a nossa preocupação com a continuidade dos procedimentos invasivos e a nossa necessidade de compreender melhor o que estava acontecendo e quais seriam os próximos passos. Já que não era mais possível desejar que aquele que amávamos vivesse, queríamos assegurar sua dignidade na morte e nos despedir em paz.
Estávamos no corredor da UTI, em pé. O médico não concordara em conversar com os familiares numa sala reservada, apesar de existir um espaço para isso. Ele alterou a voz, quase gritando. Claramente, sentia-se afrontado porque, como “doutor”, qualquer pergunta soava como um questionamento a uma autoridade que acreditava incontestável. Disse-me que não havia nada a ser questionado, que eles sabiam o que fazer – e estavam fazendo.
Ao ouvir a voz alterada do médico, o filho do homem que morria se postou ao meu lado. Ele, que perdia tanto, disse ao médico com toda a calma que não era aceitável ser grosseiro quando já sofríamos tanto. E reiterou que precisávamos compreender melhor o momento e os próximos passos para fazer as melhores escolhas. Depois de mais alguns minutos de rispidez, o médico afastou-se sem nos dar qualquer resposta. Estávamos num dos templos do sistema hospitalar brasileiro.
Naquele momento, além da dor da perda, já somava-se uma outra. Havíamos sido agredidos quando estávamos tão frágeis. Em vez de acolhimento, abuso. Nos dirigimos então à recepção da UTI para perguntar se havia um setor de cuidados paliativos. Estávamos confusos, sem informação. Nossa esperança era que alguém com um conceito mais humanizado sobre o morrer pudesse intervir e conseguisse responder a nossos questionamentos, assim como assegurar os direitos de quem morria. O recepcionista da UTI disse que iria pesquisar e, depois de alguns minutos, apareceu com um telefone num pedaço de papel. Era um domingo. Passei a manhã ligando e só encontrava uma gravação de secretária eletrônica. Perguntei se havia outra maneira de contatar o setor, o recepcionista me deu um celular de emergência da suposta equipe. Outra secretária eletrônica. Deixei recado. Nunca recebemos resposta.
Da sala de espera da UTI comecei a buscar orientação com médicos paliativistas que eu conhecia, trocando mensagens privadas nas redes sociais. Estes me escutaram e me orientaram pelo Twitter. Uma médica amiga foi ao hospital e entrou na UTI como visita para poder nos explicar o que estava acontecendo e o que poderíamos exigir que fosse diferente, a partir de nossa escolha de evitar procedimentos invasivos e desnecessários e poder alcançar a melhor despedida possível dentro das circunstâncias.
É importante sublinhar: foi preciso infiltrar uma médica para ter informações e tentar fazer escolhas que respeitassem aquele que morria. Num momento tão limite da vida de todos, foi necessário uma “clandestina” para tentar proteger quem partia. E o que era proteger e cuidar quando já não era possível salvar? Tratá-lo como uma pessoa, um ser com história – e não como um objeto, um invólucro de carne “que nada sentia”.
De repente, ele era um objeto de acesso controlado, protegido de nós, que o amávamos
Pouco antes da morte, soubemos por uma enfermeira que há pelo menos uma semana já era claro que este seria o desfecho. Mas nada disso nos foi contado. Possivelmente não era necessário que morresse numa UTI, possivelmente não havia sentido que permanecesse numa UTI. Possivelmente poderíamos ter nos despedido do nosso jeito. Certamente poderíamos ter escolhido bem mais.
Mas no instante em que ele entrou no hospital, numa situação de emergência, perdemos o acesso a quem amávamos. Tínhamos apenas o acesso controlado ao seu corpo “que nada sentia”. De repente, ele era um objeto sob vigilância, protegido de nós, que com ele compartilhávamos a vida e a história.
Seis meses depois, em agosto, perdi meu pai. Havíamos combinado de assistir juntos à abertura da Olimpíada. Como morávamos em estados diferentes, eu ainda estava no caminho quando ele passou mal. Foi levado ao hospital de ambulância. E lá sofreu um AVC e entrou em coma. Meu pai tinha 86 anos e já não havia chance para ele.
Quando cheguei com parte da família ao hospital, depois da pior viagem de nossas vidas, ele estava na UTI. As visitas eram permitidas apenas em três horários. Como só conseguimos chegar de madrugada, convenci a enfermeira a me deixar entrar. Ao perceber que ela ficaria ao meu lado, pedi que saísse porque eu queria privacidade. Antes de sair, ela fez um comentário: “Fazia muito tempo que você não via o seu pai?”.
Meu entendimento era que meu pai morria de velho. Se não morremos por tiro, acidente ou catástrofe, alguma doença nos mata em nossa progressiva corrosão física. No caso do meu pai, poderia ter sido o coração, que tantos sobressaltos lhe provocou durante a vida. Mas foi um AVC. Assim, apesar da dor sem medida que eu sentia, me era claro que a morte era inevitável. Qualquer tentativa de esticar sua vida, na sua idade e naquelas circunstâncias, seria excessiva. Na melhor das hipóteses, ele teria uma vida sem vida, o que meu pai não gostaria nem merecia. Me era claro – e era para todos nós – que tudo o que podíamos fazer naquele momento era assegurar a ele uma morte digna e garantir a nossa despedida.
Como ficar numa sala de espera enquanto quem amamos morre sozinho, entubado e cheio de fios?
Ao contrário dos principais hospitais do país, a UTI do centro de saúde em que meu pai for internado não permitia a permanência dos familiares junto à pessoa doente ou em processo de morte. Segundo o Estatuto do Idoso, ele teria direito a um acompanhante permanente. Mas ali a UTI suspendia a lei. Era preciso esperar pelos horários de visita. Mas como ficar numa sala de espera enquanto alguém que amamos morre sozinho, entubado e cheio de fios a alguns metros dali? E por quê?
Nós queríamos estar com ele. Queríamos fazer carinho no seu cabelo enrolado e tão branco. Queríamos dar beijo na testa e também nas bochechas. Queríamos afagar a sua mão. Queríamos ter certeza de que ele não estava passando frio. Queríamos contar histórias sobre ele. Queríamos dizer que o amávamos e que ele seguiria vivendo em nós.
“Ele não sente nada”, ouvi mais uma vez. Ainda que ele não sentisse, nós sentíamos.
Quando horas depois o médico declarou a “morte cerebral”, sabíamos que ele tinha partido. Mas o horário de visitas não tinha chegado. A despedida já não importava ao meu pai, mas importava a nós. Ele já não estava lá, mesmo que o coração ainda batesse. Mas nós precisávamos dessa despedida para poder seguir a vida sem ele. O que nos roubaram ao impedir que ficássemos com quem amávamos, ao reduzir meu pai a um corpo passível de visitação em horários determinados, jamais poderá ser devolvido.
Minha mãe queria estar com o homem com quem viveu 63 anos de um casamento de amor, mas o horário de visitas não tinha chegado. Na noite anterior ela tinha dormido aconchegada a ele, horas antes conversavam sobre o que comprariam na feira, e agora ela era impedida de tocá-lo. Me era difícil suportar a indignidade daquela situação, mas ver a minha mãe passar por essa violência me era insuportável. Ela nunca poderia ter sido impedida de ficar ao lado do meu pai, de mão com ele. Não há necessidade de manter uma pessoa numa condição irreversível em uma UTI. E não há sentido em manter alguém na UTI longe dos familiares.
Naquele momento, meu pai já estava morto, e eu sabia disso. Morte encefálica é morte. E ponto. Mas minha mãe ainda seguia aguardando o horário de visitas. Toquei a campainha para falar com a enfermeira. Disse a ela que meu pai estava morrendo e que precisávamos nos despedir. Que não poderíamos esperar o horário de visitas e que também não podia ser um de cada vez, que precisávamos estar com ele juntos.
Ela negou, dizendo que isso era contra as regras – ou contra o estatuto do hospital, não lembro o termo exato. Eu retruquei que nosso direito de estar com o meu pai no seu morrer estava acima das regras do hospital. A enfermeira chamou o médico de plantão. Havíamos nos tornado a família criadora de problemas. Já tínhamos inclusive ouvido mais uma pérola: “As famílias sempre têm dificuldades de aceitar mortes repentinas”. Era o que para essa profissional justificava a nossa impertinência de exigir direitos. O médico chegou. Disse a ele o mesmo que havia dito à enfermeira. Ele concordou com os argumentos e permitiu nossa entrada.
Uma mão asséptica descobria o corpo, uma mão trêmula voltava a cobri-lo
Nos reunimos todos em volta do meu pai. Ele já estava morto, mas fingimos que o coração batendo era vida. E nos despedimos. A enfermeira que antes tinha barrado nosso direito de nos despedir talvez não tenha suportado a interdição. Com a justificativa de medir os sinais vitais, arrancava o lençol dele, expondo o seu corpo. Minha mãe, de 81 anos, voltava a puxar o lençol para cobrir o homem que ela amava, o homem com quem criou uma família, o homem com quem dividiu a vida. A enfermeira voltava a tirar o lençol. Minha mãe o recolocava. Dois gestos em disputa, o impasse de uma época. A mão asséptica, pragmática, arrancando o lençol (e a humanidade) transformava meu pai num objeto. A mão trêmula, gasta de anos, voltando a cobri-lo com o lençol, devolvia a ele a humanidade e a história.
O direito de permanecer junto à pessoa querida, assim como o direito de se despedir, seguiu sendo negado às outras famílias que estavam na sala de espera. Parte delas, em vez de se juntarem a nós num movimento que seria mais potente porque coletivo, nos acusaram de “privilégio”. Era desesperador ouvir direito ser convertido em privilégio justamente por quem era violado num momento tão limite. Mas não havia tempo para argumentar. Era preciso cuidar agora do corpo do pai.
Por mais que a gente se prepare para perder, e eu me preparo há muitos anos, a morte é um buraco. Não há um dia sequer em que eu não sinta falta do olhar do meu pai. Sei que ele vive em mim, o reconheço na forma como eu escuto o mundo, no formato dos dedos dos meus pés. Meu sorriso é o dele. Na minha carne há palavras que foi ele quem disse, suas histórias correm no meu rio.
Estresse pré-traumático é a angústia produzida pela certeza de morrer como objeto
Mas há um buraco onde antes havia o olhar dele. Percebo que envelhecer e perder é também aprender a andar por aí com o corpo esburacado pelos olhares que a gente já não tem. Passamos a ser carregadores de ausências. E há que se abrir espaço-tempo para viver o luto, porque só assim a gente descobre como reencontrar a alegria mesmo com o corpo esburacado. E a alegria, a forma mais bonita de amor, é quase tudo.
Meu luto é fundo, mas sereno. A violência vivida, não. Ela me escava. E é com ela que me debato hoje. Perto de mim, aquele que perdeu o pai no início de 2016 nomeou o que ambos vivemos como “estresse pré-traumático”. Passamos a ficar em pânico com o que acontece com uma pessoa quando ela entra num hospital e, de imediato, é convertida num objeto. E num objeto sequestrado. Descobrimos que nada do que já deixamos escrito servirá para barrar a onipotência médica se o nosso processo de morrer acontecer dentro de uma instituição hospitalar. Que nosso corpo será virado e revirado por estranhos, espetado e penetrado por objetos, mesmo quando estivermos além da possibilidade de cura. Que só teremos informações pela metade e que estranhos escolherão por nós.
Descobrimos que tudo isso que somos numa vida nos será roubado no final. Não pela morte, mas por um sistema médico-hospitalar que reduz pessoas a objetos. Numa paródia com o inferno de Dante, a inscrição no portão dos hospitais poderia ser: “Deixai toda história, ó vós que entrais”. Nem morremos ainda e já somos reduzidos a um não ser.
Me preparei muito para cuidar de quem amava quando morresse. E não pude. Não consegui protegê-los. Não fui capaz de fazer valer nem os meus direitos nem os deles. Aceitar que morremos e que perdemos é duro, mas é preciso. É nossa condição de existir. Mas a impotência diante da violência e da violação de direitos é uma indignidade que não podemos seguir permitindo que aconteça.
É isso o que aquele que perdeu o pai primeiro descreve como estresse pré-traumático. Prometemos um ao outro impedir a redução a objeto, mas sabemos que fracassaremos. Porque fracassamos em proteger o pai dele e o meu de quem deveria cuidá-lo. Se nossa morte não for súbita, não conseguiremos voltar para casa para morrer entre os livros, com a nossa música, no espaço que lembra de nós, entre aqueles que conhecem a nossa história. O último ato da vida será o de virar coisa num hospital. E, assim, o estresse pré-traumático seria a expectativa dessa objetificação, como os prisioneiros que ouvem os gritos nos porões e sabem que sua vez irá chegar. A antecipação da tortura já é tortura.
A imagem do nosso trauma é a descrita pelo historiador Phillipe Ariès em seu livro O homem diante da morte: “A morte no hospital, eriçado de tubos, está prestes a se tornar hoje uma imagem popular mais terrífica que o trespassado ou o esqueleto das retóricas macabras”. Pensávamos que podíamos escapar disso e cuidar da morte como parte da vida, mas a lógica do sistema nos esmagou. Lembro de uma mulher que entrevistei para uma das minhas reportagens sobre o morrer. Ao perceber o que fariam com seu marido, além da possibilidade de cura, ela e um filho fugiram com ele do hospital numa cena cinematográfica. Ela conseguiu encontrar um lugar em que ele pôde morrer em paz, mas ter de fugir para fazer isso revela o tamanho da distorção.
O uso da palavra “doutor” ecoa nossas piores distorções históricas
Naturalizamos essa lógica perversa em que se morre não como gente, mas como objeto. A assepsia do processo, os jalecos brancos, a linguagem que torna a maioria analfabetos, a informação que não é compartilhada, o poder da medicina sobre os corpos em nossa época histórica encobrem a perversão de um sistema em que bem no fim nossos direitos são suspensos. Se já não há história, não há sujeito. Se não há sujeito, não há direitos.
Não uso a palavra “doutor” para ninguém. Nem para médico, nem para advogado, delegado, procurador, juiz etc. O uso do “doutor”, no Brasil, ecoa nossas piores distorções históricas. E, sempre que evocado, volta a reeditá-las. Assim, escolho não usar como ato político. Mas em algum momento destes processos, me vi chamando médicos que violavam direitos de “doutor”. Percebi que queria agradá-los por duas razões: 1) a expectativa de que me tratassem com gentileza porque me sentia imensamente frágil; 2) o pavor de saber que eles tinham todo o poder sobre alguém que eu amava.
Ao fazer isso, eu assumia a posição de vítima. E esta posição, como é óbvio para qualquer um, tem um custo alto. Como a violência aparece travestida de cuidado, o que talvez seja a maior perversão do sistema, fica ainda mais difícil tratar violência como violência.
Percebo com clareza que a maioria dos profissionais de saúde não compreende que, a partir de um determinado momento, o que é apresentado como cuidado se torna tortura. Assim como o que é apresentado como zelo se torna excesso. Assim como não percebem que os corpos não lhes pertencem apenas porque ingressaram na instituição. E que, ao tomá-los, torna-se sequestro. Somos todos – e os profissionais de saúde também – filhos dessa época histórica. Por isso, quando questionados, os profissionais ofendem-se e sentem-se até mesmo injustiçados. Afinal, acostumaram-se a habitar um lugar idealizado e de enorme potência, o lugar de quem salva.
Esse estado de coisas, o funcionamento da instituição médico-hospitalar como espaço de absolutos, é naturalizado. Afinal, a medicina tem hoje o poder de decidir até mesmo quem é normal e quem não é – ou o que é normalidade. Ou, ainda, que a normalidade existe. O que somos não é mais algo complexo, cheio de camadas, mas um diagnóstico: depressivo, cardíaco, anoréxico, obeso etc. Quando esse poder de dizer o que uma vida humana é se une aos interesses da indústria farmacêutica, as chances de um olhar em que a pessoa não seja reduzida a um objeto se encolhem.
É preciso encontrar uma maneira de dar vários passos para fora e recuperar a capacidade do espanto. E assim poder enxergar o que acontece no espaço do hospital sem os véus encobridores da naturalização. Pegando o mais comum dos procedimentos, por exemplo. Uma simples injeção. Se não há justificativa, ela é não é cuidado. É tortura. Exatamente porque nem sempre é fácil identificar quando o cuidado se transforma em tortura, o questionamento se torna fundamental. E a escolha, ao final, só pode ser de quem morre ou de quem ama aquele que morre quando este já não pode escolher. O que para o profissional de saúde é digno, para aquele que morre pode não ser. Quem decide?
Se quisermos morrer como sujeitos, teremos que mudar a formação dos médicos nas universidades e botar limites na falta de limites
Abrir mão do poder absoluto sobre os corpos, porém, é algo difícil para grande parte dos médicos. Difícil por várias razões e, principalmente, porque significa aceitar a própria condição de impotência diante da morte. Assim, qualquer pergunta que questione esse poder, ainda que ela parta de uma pessoa fragilizada pela perda de alguém, se transforma numa ferida narcísica. Nesta época histórica, se quisermos morrer como sujeitos, teremos que mudar a formação dos médicos nas universidades. E botar limites na falta de limites.
Levei meses para compreender que me confrontava com duas situações inteiramente diversas. Uma natural, a da perda. A outra naturalizada, a da violência perpetrada pelo sistema médico-hospitalar. Uma é lidar com a condição humana de morrer. Com essa, podemos. A outra é lidar com a certeza de morrer como objeto. Com essa, não podemos. Uma é lidar com a dor da perda de quem amamos. Com essa, podemos. Outra é lidar com a violência de não poder assegurar o direito de uma morte digna a quem amamos. Com essa, não podemos. Uma é luto, outra é trauma. O luto se vive, o trauma precisa virar outra coisa para que a vida possa seguir. No meu caso, vira escrita. O luto – e a luta.
Num país em que o SUS está sendo atacado pelas forças do retrocesso, em que doenças como dengue e zika proliferam por falta de saneamento básico, em que a febre amarela ressurge no Sudeste, em que as pessoas morrem por falta de assistência, o debate sobre o direito de morrer com dignidade encontra pouco espaço. Mas é de vida que se trata. Se não sabemos morrer, jamais saberemos viver.
O POETA FERREIRA GULLAR E A ESCOLHA DE MORRER EM PAZ, LONGE DA UTI
Cláudia Collucci
http://www1.folha.uol.com.br/colunas/claudiacollucci/2016/12/1838645-o-poeta-ferreira-gullar-e-a-escolha-de-morrer-em-paz-longe-da-uti.shtml
"Se você me ama, não deixe fazerem nada comigo. Me deixe ir em paz. Eu quero ir em paz". O pedido que o poeta e acadêmico Ferreira Gullar fez à mulher dois dias antes de morrer traduz um desejo que tem se tornado muito comum: o de morrer longe das UTIs e dos tubos de respiração artificial.
Gullar estava havia 23 dias internado tratando de uma insuficiência respiratória quando, diante da piora do quadro clínico, os médicos propuseram entubá-lo. Ele recusou essa opção e pediu à mulher, a poeta Claudia Ahimsa, para não sofrer intervenções que prolongassem sua agonia, conforme ela disse em entrevista ao "Estado de S. Paulo".
Por coincidência, nesta segunda (5), a médica de família Carolina Reigada publicou no blog "Causos clínicos - História da Medicina de Família e Comumidade" um relato parecido envolvendo a morte do pai. Ele tinha insuficiência cardíaca e, após sofrer uma arritmia seguida de desmaio, recebeu indicação de um marcapasso.
A despeito dos apelos familiares, ele optou por não ser internado e não se submeter a nenhum procedimento. "Meu pai não estava deprimido. Ele estava consciente da escolha dele. [Tinha] dificuldade de ir à esquina encontrar os amigos, depois de descer para cuidar do jardim, depois de enxergar na tela do computador, depois de sair da cama. Meu pai não gostava mais dessa vida limitada que estava tendo", diz um trecho do relato de Carolina.
Mais difícil do que aceitar uma decisão desse nível das pessoas que mais amamos é se deparar com a falta de sensibilidade de terceiros. No dia da morte, Carolina teve que ouvir do médico que acompanhava o pai: "Vocês tinham que ter me procurado antes, ele não precisava ter morrido, é uma causa tratável, que desperdício!".
Desperdício. Segundo a definição do Houaiss, ato ou efeito de desperdiçar; desperdiçamento; todas as coisas que não se aproveitam. Definitivamente, esse conceito não se aplica às escolhas no fim da vida.
Todos nós deveríamos ter respeitado o direito de morrer em paz, como quis Gullar e o pai da Carolina. Os médicos deveriam ser os primeiros a fazer valer esse desejo, de se colocar do lugar do paciente, de ter empatia por ele.
O Brasil tem avançado bastante em matéria de cuidados paliativos e de testamento vital, ferramenta por meio da qual podemos manifestar sobre quais tratamentos médicos não queremos ser submetidos no final da vida caso estivermos inaptos a tomar decisões diante de uma doença incurável. Mas é preciso avançar muito mais.
Ainda é gritante o despreparo das equipes médicas sobre como lidar com a morte ou com decisões como as mencionadas acima. Há cinco meses, vivi essa situação na pele. Com um câncer avançado no fígado, minha mãe foi internada para manejo da dor e para receber hidratação.
Horas depois, o médico plantonista me chamou e disse que a situação era muito grave, que provavelmente ela estava em choque séptico e perguntou o desejo da família: levá-la para UTI e entubá-la ou iniciar os cuidados paliativos, ou seja, iriam hidratá-la, cuidar da dor e da infecção, mas não iniciariam nenhum procedimento para prolongar sua vida.
Não tive dúvida alguma em decidir pela segunda alternativa. O maior medo da minha mãe sempre foi "ficar doente por muito tempo". Um dia antes, tínhamos conversado sobre isso. Outras vezes, em situações que envolveram parentes e conhecidos, ela sempre deixou claro o desejo de morrer longe de uma UTI.
Mas, infelizmente, os cuidados paliativos propostos à minha mãe só ficaram na teoria. Enquanto aguardava a liberação do quarto, as dores aumentaram. Ela já tinha a prescrição de morfina, mas o tempo ia passando e nada de chegar a medicação, apesar dos meus insistentes apelos. Quando chegou, ela já não demonstrava mais dor. Estava caminhando para o fim, embora meus olhos de filha desesperada não tivessem enxergado isso.
Estávamos eu, minha irmã e meu pai ao lado da cama, fazendo carinhos nela, quando fomos convidados a sair do quarto porque a enfermagem iria trocar a medicação. Insisti para ficar, o que foi negado. Cinco minutos depois, entrei no quarto e pedi para ficar novamente. A enfermeira pediu para eu sair. Fiquei aos prantos na porta do quarto. Dez minutos depois, alguém da equipe passou por mim, colocou as mãos no meu ombro e disse "sinto muito". A minha amada tinha acabado de morrer.
Eu também sinto muito de ter sido impedida de passar os últimos minutos ao lado da minha mãe, de continuar com os carinhos e com as palavras de amor até o último suspiro dela. Até hoje me pergunto qual o sentido daquela decisão estúpida da equipe de retirar a família do quarto num momento tão crucial. Inabilidade? Inexperiência? Insensibilidade?
Fiz queixa à direção do hospital, foi prometida a revisão dos procedimentos. Espero que isso aconteça de fato, que outras famílias não precisem passar pelo que passei e que os cuidados paliativos saiam das cartilhas e sejam de fato adotados por toda a equipe médica. Em cada gesto, em cada atitude, à beira de cada leito.
FALANDO DE MORTE COM CRIANÇAS
As perdas e a morte fazem parte do desenvolvimento humano desde o nascimento até o fim da vida. A criança pequena pode viver experiências de morte, mas ainda não sabe que da morte ninguém volta, e que esta acontece com pessoas queridas (pais, avós, amiguinhos, animais de estimação). Por isto são importantes esclarecimentos e a acolhida dos sentimentos. Os adultos familiares (pais, tios, avós, professores) são modelos para criança, um porto seguro. Estas primeiras experiências deixarão marcas profundas na vida de cada um de nós.
No estágio pré-operacional, segundo Piaget, a criança percebe a morte como um acontecimento temporário, que pode ser revertido, que é possível morrer “só um pouquinho”. Filmes, revistas e desenhos animados reforçam esse conceito.
Crianças apresentam pensamentos mágicos, acreditando que o que pensam ou desejam pode ocorrer. Se ocorrer uma morte, podem ter a idéia de que este fato está relacionado com seu desejo ou pensamento. Se pais ou irmãos morrem, a criança pode se culpar. Ainda não sabem que da morte não tem volta. Fazem perguntas sobre onde está a pessoa morta, se podem encontrá-la e também se vão morrer. Para os pais, que vivem seus processos de luto, ouvir e responder a estas perguntas pode ser uma tarefa difícil. Tentam evitá-la, afirmando que a criança vai sofrer ou não entender. A maneira de lidar com o sofrimento de forma construtiva não é evitá-lo, e sim favorecer a conversa, compartilhando os sentimentos.
A criança percebe quando ocorreu uma morte, e não falar sobre ela pode provocar medo, insegurança. O uso de metáforas para explicar a morte deve ser evitado. Exemplificando: falar da morte como “sono eterno” pode causar incompreensão, porque se confunde com o sono diário, o mesmo ocorre quando se fala da morte como “viagem eterna”, comparada com as viagens de fim de semana, com ida e volta. O que tem como objetivo diminuir a dor, pode causar dificuldades de compreensão.
Crianças mais velhas já compreendem que a morte é irreversível e universal principalmente se já viveram experiências pessoais.
Luto é definido com processo de elaboração de perdas vividas e faz parte da existência humana desde o seu início. A mãe é a principal figura de apego do bebe, e a criança a procura quando está com fome, cansada, com medo ou quando se sente insegura. Há relações mãe-bebê em que há confiança e carinho e a criança explora o ambiente, tendo a mãe como base segura. Há relações em que a mãe tem dificuldades de atender às necessidades do seu bebê, sem contato carinhoso e sem expressar suas emoções. Os bebês choram, ficam irritados nesta condição. Estas experiências se tornam presentes quando ocorrerem as primeiras perdas do desenvolvimento.
Crianças vivem processos de luto como os adultos, necessitam de acolhimento e cuidado. Podem apresentar distúrbios de alimentação, sono e alterações de comportamentos na escola. É erro considerar que crianças não percebem quando ocorrem mortes e que por isso se deve agir como se nada tivesse acontecido. Outra falsa crença é a de que as crianças superam facilmente as perdas, distraindo-se com brincadeiras. Assim, a criança aprende que deve ocultar seus sentimentos. Falar, explicar, esclarecer não retira a dor, mas permite que a criança possa recorrer àquelas pessoas com as quais sente mais segurança. Crianças podem participar de velórios e enterros como membro integrante da familia.
O que dizer quando a criança pergunta se vai morrer mais difícil ainda quando está doente e observa que companheiros de quarto ou enfermaria desaparecem e não voltam? É importante esclarecimento e sensibilidade para perceber as necessidades de acolhimento e cuidados, e o que a criança está pedindo neste momento.
O corpo mostra a piora e as mudanças nos tratamentos trazem indícios do que está ocorrendo. A criança preocupada com o que percebe, busca nas pessoas à sua volta a confirmação de suas impressões. Fingir que está tudo bem fazendo com que as palavras comuniquem uma coisa, e o corpo expresse outra, pode instalar um sentimento de incerteza, dúvida e isolamento. O silêncio não permite que se compartilhem sentimentos, dúvidas e questões quando a morte se aproxima. Essa situação é conhecida como: Conspiração do silêncio. Trata-se de “teatro de má qualidade”, no qual o conteúdo expresso em palavras não é consistente com o que o corpo e os olhos manifestam, já que estes são mais dificilmente controlados.
Crianças à morte querem ser asseguradas de que não serão esquecidas, que permaneçam na lembrança de quem amam, principalmente quando não estiverem entre eles. Mais do que a morte, existe o medo da separação e do abandono, nestas situações buscam a presença constante da mãe ou pessoas familiares. Crianças enfermas necessitam de explicações claras sobre o que está sendo feito no hospital, já que a internação é uma situação difícil com afastamento da família e amigos.
Quando pensamos em cuidado devemos considerar a comunicação, escutar as necessidades da criança enlutada de forma atenta, facilitar a expressão de sentimentos sem censura e julgamentos prévios, incluindo os irmãos saudáveis na comunicação, nos cuidados com as crianças doentes. Elas precisam ser ouvidas nos seus medos, possibilidades de identificação, culpa, sentimentos ambivalentes em relação ao irmão enfermo, entre os desejos de recuperação e de morte, já que freqüentemente o irmão enfermo rouba a atenção dos pais.
Gostaríamos de destacar a importância da escola no cuidado às crianças que sofreram perdas de pessoas próximas. Cada vez mais a morte é assunto também na escola, já que a morte faz parte do cotidiano das crianças, no seu ambiente natural, sua comunidade envolvendo homicídios, acidentes e suicídio, configurando a morte “escancarada”. Este tipo de morte ocupa espaços, penetra na vida das pessoas a qualquer hora, dificultando a proteção e controle das conseqüências, as pessoas ficam expostas e sem defesas, além de ser brusca, inesperada e invasiva.
Outra forma de morte escancarada ocorre em programas de auditório, novelas, noticiários, invadindo lares a qualquer hora, inclusive durante as refeições em família. São cenas chocantes, repetidas com textos superficiais e depoimentos emocionados, acompanhados de notícias amenas ou de propaganda. Filmes, desenhos animados trazem imagens fantásticas de violência, de morte como se esta fosse espetáculo.
A psicoterapia para crianças, também conhecida como ludoterapia, utiliza desenhos e atividades lúdicas, já que a fala ainda é difícil para que elas expressem seus sentimentos. Os livros também são importantes para ajudar a elaborar o luto. Em muitas histórias, a criança pode se identificar com os processos vividos pelos personagens. A indicação deve ser feita com cuidado e não substitui o contato com pessoas, mas podem ser excelentes complementos, principalmente quando as histórias são lidas e compartilhadas com outras crianças e adultos como aponta Rubem Alves na introdução de vários dos livros, que escreveu para crianças. Filmes que abordam o tema da morte e do adoecimento podem ser utilizados nas escolas e pelas famílias. Há clássicos como Bambi, Rei Leão e Rochedo Gibraltar.
Estas são algumas das propostas que permitem que a morte, numa sociedade que a nega, possa ser tema de comunicação para crianças vivendo situações de perda e morte.
Maria Julia Kovács
Professora Associada
Coordenadora do Laboratório de Estudos sobre a Morte
Departamento – PSA – Instituto de Psicologia - USP